|
||||
|
|
ПЛАНОВАЯ ПРОФИЛАКТИЧЕСКИ-ОЗДОРОВИТЕЛЬНАЯ РАБОТА В ДЕТСКИХ ДОШКОЛЬНЫХ УЧРЕЖДЕНИЯХ В начале 90-? годов прошлого века в СССР, при общей численности около 90-100 млн детей, ежегодно отмечалось 47–48 млн случаев детских инфекционных заболеваний и 36–39 млн заболеваний гриппом и ОРВИ. Но уровень заболеваемости дифтерией, коклюшем, корью, большинством заболеваний простудной группы определяется не состоянием науки, а зависит исключительно от постановки профилактически-оздоровительных мероприятий в детских учреждениях. Профилактически-оздоровительная работа в ДОУ определена двумя основными направлениями, содержание которых четко разграничено. Плановое профилактическое обслуживание предполагает проведение комплекса мер по повышению специфической и неспецифической резистентности детского организма к неблагоприятным внешним воздействиям и охватывает всех здоровых детей в ДОУ, т. е. I и II А групп здоровья. Оздоровительное обслуживание предполагает оздоровление детей из групп риска, в первую очередь детей со сниженной иммунорезистентностью (дети II Б группы здоровья, прежде всего, часто болеющие дети) и проведение определенного объема лечебно-оздоровительных мероприятий, исходя из возможностей ДОУ. Поэтому лучше всего это обслуживание реализуется в специализированных оздоровительных ДОУ для детей со сниженной резистентностью. Основные виды воздействия на организм – это иммунотерапевтическое и иммунопрофилактическое. Иммунотерапия – это воздействие на иммунную систему, функция которой нарушена в результате различных причин, а также на возбудителя или его токсины. Иммунопрофилактика – это воздействие на не измененную иммунную систему с целью ее совершенствования, гибкости, мобилизации резервных возможностей. Иммунотерапевтические мероприятия – основа оздоровительной работы с детьми группы риска, иммунопрофилактические – основа плановой профилактической работы со всеми детьми в ДОУ. Иммунотерапевтические и иммунопрофилактические мероприятия делятся на две группы: • специфические – воздействие на системы клеточного (Т-лимфоциты) или гуморального (В-лимфоциты) иммунного ответа. Цель их – усилить или ослабить формирование иммунитета к возбудителю конкретного заболевания; • неспецифические – основанные на способности иммунной системы реагировать на многие неспецифические стимуляторы или депрессоры. Специфическая иммунопрофилактика Модель иммунной системы человека совершенна. Своей целесообразностью и надежностью она восхищала всех, кто когда-либо исследовал ее. К сожалению, за последнее столетие иммунитет у человечества явно снизился. Об этом свидетельствует рост хронических воспалительных и особенно онкологических заболеваний во всем мире. Вакцинопрофилактика в XX в. стала ведущим методом борьбы с инфекционными болезнями. Ликвидация оспы и контроль над многими тяжелыми инфекциями – заслуга, в основном, вакцинации. Нетрудно представить, какие бедствия постигнут человечество в случае прекращения прививок или даже временного снижения охвата ими. В 90-? годах наша страна пережила эпидемию дифтерии из-за снижения на 50–70 % охвата детей полноценными прививками против этой инфекции. Тогда было зарегистрировано более чем 100 тыс. случаев заболевания дифтерией, из которых около 5 тыс. оказались летальными. Прекращение прививок против полиомиелита в Чечне привело к тому, что в 1995 г. была вспышка этого заболевания. Ее результат – 150 паралитических и 6 летальных исходов. На этих примерах и подобных ситуациях можно сделать вывод о том, что человечество стало вакцинозависимым. И речь идет не о том, прививать или не прививать (решение однозначное – прививать!) , а об оптимальном выборе вакцин, тактике проведения прививок, сроках ревакцинации и экономической эффективности использования новых, большей частью дорогостоящих вакцин. Активная профилактическая вакцинация детей проводится в определенные периоды жизни, согласно «календарю прививок», представляющему собой систему иммунотерапевтических мероприятий, направленных на выработку общего специфического иммунитета. В 1997 г., после 20-летнего перерыва, был принят новый Национальный календарь прививок (Приказ Минздрава № 375), а в 1998 г. – Федеральный закон об иммунопрофилактике в РФ. Заложенные в этих документах положения соответствовали рекомендациям Всемирной организации здравоохранения (ВОЗ) как в отношении набора вакцин, так и по методам и срокам их введения. Данные за последние годы показали, что новые правила вакцинации и сокращение противопоказаний позволили существенно повысить охват детей прививками. Он достиг 90 % в отношении прививок против коклюша и более 95 % – в отношении других вакцин. В 2001 г., учитывая новые возможности федерального финансирования вакцинопрофилактики, календарь прививок был вновь пересмотрен, одобрен Министерством здравоохранения России и внедрен с 2002 г. (табл. 11). Таблица 11 Календарь прививок детей Российской Федерации(утв. МЗ РФ 21.06.2001 г.)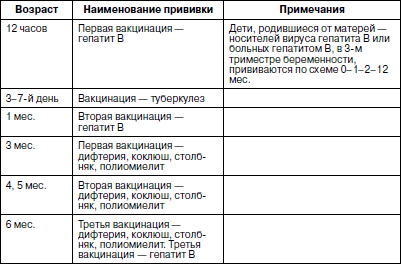 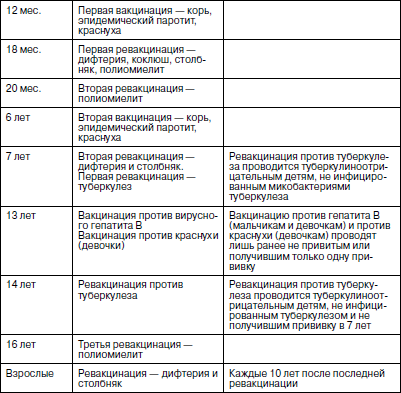
Стремление педиатров и эпидемиологов к наиболее полному охвату профилактической вакцинацией детей и созданию, тем самым, специфической профилактической защиты у них встречает ряд трудностей. Прежде всего, это связано с ростом аллергической пораженности детей, при которой возникают сложности с иммунизацией детей, в то время как именно дети с измененной реактивностью более всего нуждаются в специфической защите от острых инфекций, в силу ослабления у них защитных механизмов. По мнению многих исследователей, медицинские отводы от профилактических прививок у этих детей должны быть максимально ограничены и освобождение детей группы риска от всех видов прививок и на длительный срок является неправильным. Таким детям, после проведения дополнительного обследования, необходимо составлять индивидуальный график иммунизации, использовать некоторые щадящие методы. Назначение перед прививкой детям с атопическим дерматитом противогистаминных препаратов позволяет снизить частоту кожных проявлений, а проведенное противоастматическое лечение – нарушений проходимости бронхов. Во многих случаях под влиянием назначенного до прививки лечения происходило улучшение состояния и параметров дыхания. За последние 25 лет осложнений, связанных с качеством вакцины, в России не зарегистрировано, отмечались лишь индивидуальные реакции, предсказать которые невозможно. По данным Центра иммунопрофилактики НИИ педиатрии Национального Центра здоровья детей РАМН, серьезные осложнения в результате вакцинации крайне редки. Афебрильные судороги возникают с частотой 1: 70 ООО введений АКДС и 1: 200 ООО введений коревой вакцины; генерализованные аллергические сыпи или отек Квинке – 1: 120 ООО вакцинаций. Сходные данные приводят и большинство других авторов. Анафилактический шок, коллаптоидные реакции наблюдаются крайне редко, хотя для борьбы с ними в каждом прививочном кабинете должно быть все необходимое. В большинстве случаев госпитализация детей с подозрением на осложнение вакцинации обусловлена либо предсказуемыми реакциями (56 %), либо не имеющими отношения к вакцинации сопутствующими заболеваниями (35 %); среди последних чаще всего встречаются ОРВИ. Наслаивающиеся сопутствующие заболевания часто ошибочно принимаются за осложнения, связанные с прививкой, и становятся поводом к необоснованному отказу от вакцинации. Вакцинопрофилактику гриппа и других заболеваний респираторной группы необходимо осуществлять как можно раньше, чтобы своевременно создать иммунную прослойку среди населения, так как после вакцинации защитные антитела, отвечающие за формирование иммунитета, появляются не ранее чем через 2 недели, а максимальная их концентрация наблюдается спустя 4 недели. Вполне разумным представляется проведение вакцинации в начале осени, когда частота острых респираторных инфекций существенно ниже. Как показали исследования последних лет, проведенные в крупных городах и регионах России, инактивированные противогриппозные вакцины гриппол, инфлювак, ваксигрип, фолюарикс, бегривак, агриппал, разрешенные для применения в России, отвечают требованиям Европейской Фармакопеи (уровень защиты более 70 %) и являются эффективными препаратами для профилактики гриппа. Они обладают хорошей переносимостью, низкой реактогенностью, высокой иммуногенностью и эпидемиологической эффективностью. Безопасность, хорошая переносимость и низкая реактогенность современных инактивированных вакцин подтверждены многими клиническими исследованиями, проведенными в ряде регионов России. Примером может служить исследование эффективности вакцины инфлювак.
На основании проведенных исследований, инактивированные гриппозные вакцины были признаны не дающими реакции и обеспечивающими высокий иммунитет. Неспецифическая иммунопрофилактика Методов неспецифической профилактики болезней очень много, поскольку они представляют собой совокупность методов стимуляции скрытых резервов защитных сил организма, их совершенствования, гибкости, универсальности, получивших обобщенное название «закаливание организма». Если исходить из определения, что закаливание – это система гигиенических мероприятий, направленных на повышение устойчивости организма к неблагоприятным воздействиям, понятие его значительно расширяется по сравнению с общепринятым, как системы воздушных, водных, солнечных и других ванн для повышения устойчивости к различным метеорологическим (простудным) явлениям. Охарактеризуем известные в настоящее время средства повышения неспецифической резистентности организма и план проведения профилактической и оздоровительной работы в ДОУ. Утренняя физзарядка с элементами дыхательной гимнастикиУтренняя гигиеническая гимнастика в ДОУ вводится в качестве обязательного элемента режима дня у детей дошкольного возраста с 3 лет. В теплый период года и при хорошей погоде в переходные периоды прием детей и проведение с ними утренней гигиенической гимнастики должны осуществляться непосредственно на игровых площадках. Младшим дошкольникам нравятся несложные игры, носящие подражательный характер (изображать движение паровоза, автомобиля, полет птиц, прыжки зайцев, переваливаться с ноги на ногу, подобно медвежатам, и т. п.). Не следует включать в утреннюю гимнастику элементы соревнования (ловля, увертывание и пр.), так как это излишне возбуждает. Необходимо избегать упражнений, требующий от ребенка напряженного внимания, длительного разучивания. Организуя занятие, сначала следует предложить выполнить 5–6 имитационных (подражательных) движений: одно для рук и плечевого пояса, 2–3 упражнения для туловища, затем для ног – приседания, прыжки и бег. В заключение комплекса – спокойная ходьба. Продолжительность таких занятий для младших детей – 5–7 мин, для старших – 8-10 мин. Занятия строятся в определенной последовательности: сначала упражнения, вызывающие меньшую затрату сил, а затем с большой нагрузкой. Количество повторений зависит от характера движений. Если они вовлекут в работу большие группы мышц (наклоны туловища, приседания), то нужно 4–5 повторений, а после короткой паузы – еще 2–3. Движения, требующие участия меньшего количества мышц (подъем и опускание рук, поднимание на носки), можно повторить 6–8 раз и после паузы – еще 3–4 раза. Убедившись, что упражнения утренней гимнастики выполняются правильно, четко, необходимо заменить их другими (примерно через каждые 10–15 дней). Надо это делать и досрочно в том случае, если дети начинают терять интерес к упражнениям, но заменять их не все сразу, а постепенно, иначе будет затруднено усвоение нового и снизится качество выполнения: упражнения легкие – после 3–4 дней, посложнее – после 5–6 дней. Время от времени необходимо повторять уже знакомые детям движения. При проведении утренней гимнастики необходимо постоянно следить за правильностью дыхания детей. Прежде всего, дыхание должно быть носовым, так как дыхание ртом приводит к пересыханию и переохлаждению слизистых оболочек рта, глотки, гортани, предрасполагая к частым простудным заболеваниям дыхательного тракта, обострению хронических заболеваний. При правильном дыхании воздух в носовых ходах подвергается обеззараживанию, так как на попавшие микроорганизмы действуют специфические вещества, содержащиеся в носовой слизи. В ней же присутствуют и противовирусные вещества. Для ликвидации причин «ротового» дыхания необходимо своевременно диагностировать и радикально удалять лимфоидные вегетации (аденоиды, носовые полипы), проводить закаливание полости носа путем ее промывания сначала теплой водой, с последующим переходом на более холодную. Кроме того, необходимо постоянно следить за правильностью ритмики дыхания (вдох-выдох) в соответствии с выполняемыми упражнениями, чтобы ребенок дышал свободно, не задерживал дыхания. Для улучшения функции внешнего дыхания в утреннюю гимнастику также включаются так называемые дыхательные упражнения («звуковая гимнастика»). Утреннюю гимнастику лучше выполнять под ритмическое сопровождение бубна, свистка, а не только под словесный счет. При наличии на участке крытых групповых навесов, соответствующих требованиям СНиП (площадь не менее 40 м2, противоветровое укрытие на 1–1,5 м от земли с трех сторон), прием детей и проведение утренней гимнастики под навесом проводится на участке в любую погоду (исключая сильные дожди, метели или сильные морозы). Утренние гигиенические мероприятия и закаливающие процедурыПосле проведения утренней гигиенической гимнастики дети приступают к гигиеническим мероприятиям: чистке зубов и умыванию, с проведением при этом закаливающих процедур. Чистка зубов должна быть организована на базе ДОУ. Во-первых, это дает возможность обучить и проследить за правильностью выполнения этой гигиенической процедуры и, во-вторых, зараженные примером друг друга, дети с охотой ее выполняют, чего не делают дома. При чистке зубов полоскание рта проводится холодной водопроводной (или кипяченой водой комнатной температуры, если есть санитарные ограничения на употребление водопроводной воды) 2–3 раза, с последующим точечным массажем миндалин. Последний проводится самим ребенком путем наложения большого и среднего пальцев правой руки на шею в области проекции миндалин и проведения интенсивного кругового массажа их (5–6 раз в одну и другую сторону). После чистки зубов идет умывание холодной водой в следующей последовательности: руки с мылом– лицо – уши – шея. После умывания производится вытирание, но не насухо, а только нужно снять свободную воду (капли) с вымытых частей тела, с последующим их окончательным обсыханием. Обсыхание – это мощная закаливающая процедура. После мытья рук с мылом, в предэпидемический и эпидемический по гриппу и ОРЗ период, желательно ежедневно утром и после дневного сна проводить мыльные аппликации носовых ходов. Для мыльных аппликаций может использоваться только туалетное мыло («Детское», «Ланолиновое» и пр.), но не хозяйственное. При выполнении процедуры ребенок намыливает указательный пальчик и обрабатывает им на достижимую глубину оба носовых хода. Физкультминутки при проведении развивающих занятий с элементами закаливанияФизкультминутка проводится с целью активно изменить деятельность детей и этим ослабить наступающее утомление, а затем снова переключить их на продолжение занятия. Не все занятия требуют проведения физкультминутки, а лишь те из них, которые связаны с ограничением подвижности и активным сосредоточенным вниманием детей: занятия по родному языку, развитию элементарных математических представлений и т. д. Само собой разумеется, что необходимость проведения физкультминуток появляется лишь в дошкольном возрасте. Физкультминутки вводятся во второй половине занятия, в младшем дошкольном возрасте – через 10, а в старшем – через 15 мин от начала занятия и далее каждые 10 мин по 1,5–2 мин (время проведения физкультминуток в чистое время занятия не включается). В подборе упражнений для физкультминуток необходимо руководствоваться следующим: упражнения должны быть знакомы детям и просты по исполнению; они в основном должны охватывать крупные мышечные группы. Это упражнения, связанные с потягиванием, выпрямлением позвоночника, ходьбой на месте, подскоками, приседанием в быстром темпе. Иногда это могут быть и упражнения для более мелких групп мышц: кистей рук, шеи, лица, глаз и т. д. Обязательным элементом каждой физкультминутки у детей после 5 лет должен стать точечный профилактический самомассаж 2–3 биологически активных точек по схеме (рис. 3), направленный на повышение неспецифической резистентности организма к простудным заболеваниям. Точечный массажВ исследованиях последних лет отмечено стимулирующее влияние на некоторые иммунологические показатели рефлексотерапии – эффективного безмедикаментозного средства, не дающего побочных реакций. Показано, что стимуляция биологически активных точек повышает активность макрофагов, усиливает фагоцитоз, влияет на синтез антител, нормализует подвижность нервных процессов, состояние гипоталамо-гипофизарной системы и повышает адаптационные возможности организма. Искусство акупунктуры (иглоукалывания) имеет тысячелетнюю историю, но проведение ее требует специальных знаний и умений, а также специальных приспособлений. В отличие от акупунктуры, акупрессура (массаж активных зон) – это метод самолечения. Это мнение китайских специалистов-экспертов акупрессуры, считающих данный метод народной медицины вполне доступным для освоения не только взрослыми, но и детьми. Приводимые на графических рисунках (рис. 3, 4, 5) месторасположения точек почти точно им соответствуют, однако могут отмечаться их отклонения в пределах 1 см. Почти всегда бывает так, что искомая точка акупрессуры реагирует на сильное нажатие резким (четким) болевым сигналом (импульсом), что выделяет ее на искомом участке тела. При проведении акупрессуры необходимо расслабиться, прекратить все посторонние разговоры, отвлечения, сосредоточиться на проведении процедуры. Основными точками профилактического характера против ОРВИ являются четыре парных, все расположены на лице (рис. 3). 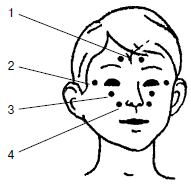
Акупрессура проводится кончиками указательных пальцев обеих рук, с обеих сторон, синхронно, в течение 15–20 с на каждую точку, в ритме один-два оборота в секунду. Последовательность воздействия – точки 1 > 2 > 3 > 4. Массаж по сокращенной схеме следует внедрить в повседневную жизнь ребенка на уровне навыка, чтобы он стал для ребенка такой же необходимостью, как умывание и пр. Проводить его надо на последней физкультминутке каждого занятия и после дневного сна в ДОУ, и один раз дома перед сном. Причем в утренние часы и днем надо оказывать на кожу более сильное давление, в сочетании с быстрыми, интенсивными движениями, а перед сном (дома) массаж должен быть легким, спокойным, неинтенсивным. Углубленные схемы акупрессуры приводятся на рис. 4 и 5. 
Возможность самостоятельного качественного проведения акупрессуры маленькими детьми некоторыми авторами всерьез подвергается сомнению. Существуют два вида акупрессуры – возбуждающая и успокаивающая. Первая проводится в течение 2–3 мин при давлении на точку на грани болезненности, чего ребенок себе никогда не позволит, так как это требует определенного волевого усилия. Вторая же, при меньшем давлении на точку, проводится в течение 8-10 мин на каждую точку и в условиях ДОУ не воспроизводима. Тем не менее мы не против обучения детей правилам точечного самомассажа, но только с 5,5–6 лет с основной целью – сделать его в будущем такой же режимной потребностью у детей, как отправление естественных надобностей. Это может быть достигнуто лишь регулярностью занятий точечным массажем и лучше в одно и то же время. Рекомендуем ввести его в качестве обязательного компонента программы физкультминуток на развивающих занятиях (по 2–3 точки на каждую паузу по сокращенной схеме (рис. 4). Точка 1 связана со слизистой оболочкой трахеи, бронхов, а также костным мозгом. При массаже этой точки уменьшается кашель, улучшается кроветворение. Точка 2 связана со слизистой оболочкой нижних отделов глотки, гортани, а также с тимусом (вилочковой железой), регулирующим иммунные реакции организма. Массаж этой точки повышает сопротивляемость организма инфекционным заболеваниям. Точка 3 связана с синокаротидными синусами, контролирующими химический состав крови и одновременно повышающими защитные свойства слизистой оболочки глотки и гортани. Точка 4 связана со слизистой задней стенки глотки, гортани и верхним шейным симпатическим узлом. Массаж этой точки активизирует кровоснабжение головы, шеи, туловища. Точка 5 расположена в области 7-го шейного и 1-го грудного позвонков. Она связана со слизистой трахеи, глотки, пищевода, а главное – с нижним шейным симпатическим узлом. Массаж этой точки способствует нормализации деятельности сосудов сердца, бронхов, легких. Точка 6 связана с передней и средней долями гипофиза. Массаж этой точки улучшает кровоснабжение слизистой оболочки носа, гайморовой полости, а главное – гипофиза. Дыхание через нос становится свободным, насморк проходит. Точка 7 связана со слизистой оболочкой решетчатых образований полости носа и лобных пазух, а также с лобными отделами головного мозга. Массаж этой точки улучшает кровообращение слизистой оболочки верхних отделов полости носа, а также области глазного яблока и лобных отделов мозга, ответственных за мыслительную деятельность человека. Массаж точки 8 положительно воздействует на орган слуха и вестибулярный аппарат. Массаж точки 9 нормализует многие функции организма, так как через шейные отделы спинного мозга и определенные области коры больших полушарий головного мозга она связана со всеми вышеперечисленными точками. Массаж производится 3 раза в день кончиком указательного или среднего пальца, путем надавливания на кожу до появления незначительной болезненности. Затем делают 9 вращательных движений по часовой стрелке и 9 движений против. Продолжительность воздействия на каждую точку должна быть не менее 3–5 с. Симметричные точки 3, 4, 7, 8 необходимо массировать одновременно двумя руками. Если у ребенка обнаружены точки с повышенной или пониженной болевой чувствительностью, то их надо массировать через каждые 40 мин до полной нормализации чувствительности. 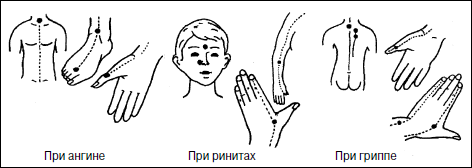
Можно достичь необходимого уровня раздражения биологически активных точек (БАТ) и у более младших детей. Мы с успехом апробировали у дошкольников акупрессуру БАТ с предварительным нанесением на них вьетнамского бальзама «Золотая звезда». В этом случае достаточно несколько движений втирания, чтобы бальзам взял на себя дальнейшую функцию раздражителя БАТ. Ощущается легкое жжение в точке его втирания. Не было замечено ни одного случая побочных (аллергических) реакций на бальзам, хотя в литературе такие данные приводятся. Надо осторожно использовать его, особенно на лице. Плановые физкультурные занятия по развитию двигательных навыков и координации движений у детейПлановые физкультурные занятия проводятся 2 раза в неделю в соответствии с Программой воспитания в детском саду. Помимо общеразвивающей (физическая подготовленность) и специальной воспитательной (выработка волевых качеств) направленности, каждое такое занятие должно стать ОЗДОРОВИТЕЛЬНЫМ. С этой целью используют: • максимально облегченную форму одежды: открытая майка, трусики и на первых этапах (1–2 мес.) тонкие носочки, а затем – хождение босиком на протяжении всего занятия. • Оптимальный температурный режим в зале. Перед занятием физкультурный зал должен быть обязательно проветрен. Температура устанавливается по шкале эквивалентно-эффективных температур (°ЭЭТ), характеризующей тепловое ощущение легко одетого человека при различных сочетаниях ведущих метеофакторов (температуры, влажности и подвижности воздуха).
«Зоной комфорта» для легко одетых людей в состоянии покоя является интервал от 16,7 до 20,6 °ЭЭТ, а линией комфорта – 19,1-19,7 °ЭЭТ (при активной игровой деятельности температуру зоны комфорта понижают примерно на 2 °ЭЭТ). Учитывая что в закрытых помещениях Северо-Западного региона относительная влажность воздуха остается в пределах 40–60 %, то нормирование °ЭЭТ сводится к сочетанию температуры и подвижности воздуха. Подвижность воздуха в пределах 0–0,3 м/с человеком не ощущается, выше 0,3 м/с уже ощущается как слабый сквозняк, выше 0,7 м/с – сильный сквозняк. Искусственный «сквозняк» возможен при организации во время занятия воздушного душа от вентиляторов. В других случаях это практически неподвижный воздух и уровень °ЭЭТ в этих условиях определяется лишь температурой воздуха в помещении (табл. 12). Граница «зоны комфорта» при проведении физкультурных занятий или оздоровительно-игрового часа в условиях неподвижного воздуха и 40–60 % влажности воздуха лежит в пределах 18–20°, при воздушном душе температурная граница повышается до 20–23° в зависимости от его режима. Таблица 12 Шкала эквивалентно-эффективных температур (°ЭЭТ) при относительной влажности воздуха 40–60 %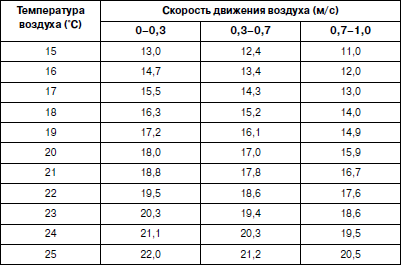 При нормировании параметров микроклимата обычно идет речь о нижних границах их значений, несоблюдение которых грозит ребенку переохлаждением. Однако при подвижном характере занятия важно нормирование и верхних (допустимых) границ параметров микроклимата, так как проведение физкультурного занятия в этих условиях способствует перегреванию детского организма. Поэтому при физкультурных занятиях верхним пределом теплоощущения должна быть температура не выше 19 °ЭЭТ, соответствующая при стандартных значениях подвижности и влажности воздуха температуре 21°, а при воздушном душе – 23°. При проведении физкультурных занятий без воздушного душа в условиях хорошего отопления помещения, исходную температуру воздуха можно постепенно снижать до 15–16° (13,0-14,7 °ЭЭТ), если отопление обеспечивает ее возврат к оптимальному значению (20–21°) за время занятия. В этом случае сам температурный режим превращается в закаливающую процедуру – контрастную воздушную ванну («пульсирующий микроклимат»). Реагируя на смену температуры, физиологические механизмы терморегуляции постоянно находятся в напряжении, благодаря чему все время совершенствуются. В результате повышается устойчивость как к воздействию холодом, так и к перепадам температур. Именно последние чаще всего становятся причиной ослабления защитных сил организма. • Воздушный душ при проведении эстафет, подвижных игр от настольных, напольных или потолочных вентиляторов для выработки устойчивости к сквознякам. Их используют только для детей дошкольного возраста. Воздушный душ для закаливания ничего общего не имеет со сквозняками, которые понижают температуру воздуха в помещении, а воздушный душ – это воздух температуры комнаты. При воздушном душе дети не должны находиться под постоянным воздействием воздушной струи. В рабочем режиме вентиляторы используют на протяжении всего занятия, в стационарном – при активном передвижении детей, периодически попадающих в зону воздушной струи. Потолочные вентиляторы обязательно используются с регуляторами скоростей, так как скорость воздушной струи должна изменяться в зависимости от температуры воздуха в помещении, где проводится занятие. Чем выше температура воздуха, тем выше и скорость воздушной струи. • Групповые ингаляции из отваров трав, талой воды и других биологически активных веществ (БАВ) во время занятия. Групповые ингаляции являются больше профилактическими, нежели лечебными процедурами. Их главное преимущество – одновременный охват процедурой всех детей, что дает выигрыш в затратах. Некоторое снижение их эффективности по сравнению с индивидуальными ингаляциями нивелируется активным режимом занятия. При этом физические нагрузки вызывают у детей увеличение объема дыхания и вдыхание на этом фоне БАВ и лекарственных препаратов даже в меньшей концентрации, нежели при индивидуальных ингаляциях, становится весьма эффективным. Для проведения групповых ингаляций предпочтительны групповые ингаляторы типа ГЭК, выпускаемые отечественной промышленностью, еще лучше – венгерские групповые ингаляторы УЗИ, но у всех имеется один существенный недостаток – они работают в стационарном режиме и требуют выделения отдельного помещения. В условиях ДОУ можно использовать бытовые увлажнители воздуха типа «Ион», «Уют» и др., которые устанавливаются в середине комнаты на высоте 1–1,5 м от пола, создавая хорошее «облако» в зоне дыхания. Групповые ингаляции используют в лечебно-профилактических целях различные настои и отвары лечебных трав, водные растворы биологически активных веществ (талую и дегазированную воды и др.). Кроме того, диспергирование жидкости приводит к образованию в бытовых увлажнителях легких (отрицательных) гидроаэроионов (баллоэлектрический эффект), что повышает лечебно-профилактическую эффективность ингаляций. Для проведения групповых ингаляций рекомендуются следующие прописи и рецептуры распыляемых растворов: – талая вода. Для получения свежеталой воды для ингаляций обычную водопроводную воду набирают в полиэтиленовые мешки или пластмассовые сосуды (фляжки), замораживают в камере холодильника, а затем размораживают при комнатной температуре (с вечера замораживают, с утра размораживают, чтобы использовать ее для ингаляций во время дневного сна или оздоровительно-игрового часа). Свежеразмороженной водой заправляют бытовой увлажнитель воздуха и распыляют ее в помещении; – дегазированная вода. Дегазацию воды, т. е. освобождение ее от растворенных в ней газов, производят кипячением. Затем воду остужают в закрытом сосуде и заправляют ею бытовой увлажнитель воздуха; – отвар листьев эвкалипта – 10 г на 200 мл воды; – отвар коры дуба – 20 г на 200 мл воды; – настой травы тысячелистника – 15 г на 200 мл воды; – настой листьев подорожника – 10 г на 200 мл воды; – настой календулы – 1 чайная ложка на 200 мл воды; – сбор: настой цветов ромашки (10 мл) + отвар листьев эвкалипта (10 мл) + отвар коры дуба (10 мл) + настой травы тысячелистника (15 мл) на 200 мл воды; кислородные коктейли, раздача которых происходит после физкультурных занятий. Они вырабатываются с помощью аппарата «Здоровье» (АЗ-1). Хождение босикомХодьба босиком тренирует сосуды кожи стоп, рефлекторно улучшает деятельность сосудов верхних дыхательных путей. Необходимо приучать детей регулярно ходить босиком дома, в летнее время – по грунту (траве, гравию, песку). Начинать приучать детей к хождению босиком лучше в летнее время, в жаркие солнечные дни, постепенно увеличивая как время прогулок босиком (с 2–3 мин до 15–20 и более), так и чередующее воздействие горячей (сухой) и холодной (трава, мокрый песок) поверхности на стопы. Минимальная температура воздуха на улице, при которой детям разрешается ходить босиком, 20–22°. Можно приучать детей ходить босиком и в переходные к зиме периоды в помещении при температуре пола не менее 18°. Вначале это должны быть кратковременные воздействия щадящего типа (пройти из групповой в спальню и назад; сначала по ковровой дорожке, а потом и по полу; проводить физкультурное занятие сначала в носочках, а затем и босиком и т. д.). К 5 годам дети должны быть обучены хождению босиком настолько, чтобы утренняя гимнастика, физкультурные занятия и оздоровительно-игровой час в зале и групповой проводились только босиком. Надо следить в это время за температурой ног детей, подающих своим поведением признаки их охлаждения, периодически проверяя ноги на ощупь. В этом случае хождение босиком следует немедленно прекратить, провести интенсивное сухое растирание стоп, одеть носочки и продолжить занятие. Если переохлаждение принимает массовый характер – это свидетельство неблагоприятного температурного режима. Некоторые родители боятся эпидермофитии (грибкового заболевания кожи ног). Эти опасения безосновательны, так как грибок проявляет активность при определенных условиях – повышенной влажности, тепле и потливости. Биологически активные вещества (БАВ)БАВ – это органические соединения, выполняющие различные функции в организме и обладающие высокой активностью и специфичностью. К БАВ относятся ферменты, гормоны, витамины, антибиотики, активаторы роста, биогенные стимуляторы. Различные БАВ обладают как специфическим, так и неспецифическим действием, регулируя обменные процессы в организме, его адаптивные и защитные реакции. Некоторые из БАВ, такие как биогенные стимуляторы, активаторы роста, оказывают стимулирующее действие на другие биологически активные вещества, в частности на активацию ферментных и эндокринных систем организма. Адаптогены приспосабливают организм к различным вредным факторам окружающей среды. Они также повышают работоспособность, не оказывая при этом отрицательного влияния на организм. Положительный эффект адаптогенов обычно нарастает постепенно, достигая своего максимума через 15–30 дней ежедневного приема. Стимулирующий эффект сохраняется лишь во время приема препарата. С прекращением приема он быстро исчезает. Действие адаптогенов проявляется через центральную нервную и гипофиз-адреналовую системы, в результате чего наблюдается увеличение гликогена в мышцах, повышается содержание белка и рибонуклеиновой кислоты в тканях, увеличивается активность окислительных ферментов, что в целом способствует повышению неспецифической резистентности организма. Следует пересмотреть отношение к антибиотикам как средству повышения неспецифической резистентности организма. Практика показала, что применение антибиотиков в лечении больных ОРВИ не предупреждает развития острых пневмоний на фоне респираторно-вирусной суперинфекции и потому назначение их при ОРВИ не оказывает какого-либо профилактического действия на развитие бактериальных осложнений. Подобная тактика осуждена Комитетом экспертов ВОЗ и это же отражено в специальных методических рекомендациях МЗ СССР. Несомненность полной необоснованности применения антибактериальных препаратов при ОРВИ исключает ссылки на сохраняющие свою силу инструкции МЗ СССР, побуждающие педиатров к таким назначениям. При остро возникающих иммунодефицитных состояниях, приводящих, как правило, к болезни, используют активную стимулирующую неспецифическую иммунопрофилактику и иммунотерапию, применяя стимуляторы иммуногенеза (адъюванты, интерфероны, продигиозан, сальмазан, пирогенал и другие препараты, приготовленные из микробных клеток). Современные врачи-иммунологи воздействуют на иммунную систему, стимулируя ее иммуномоделирующими препаратами. Их стали называть иммуномодуляторами, так как на разные показатели иммунитета они могут действовать по-разному: одно звено угнетать, другое стимулировать. Какой суммарный эффект будет получен, зависит от многих причин. Поэтому пользоваться иммуномодулирующими лекарственными препаратами самостоятельно небезопасно, можно получить противоположный эффект – угнетение иммунитета. Бывают даже трагические случаи. Самостоятельно воздействовать на иммунитет можно только теми средствами, которые представляют собой строительный материал для самих иммунных клеток или для ферментов, с помощью которых происходит создание иммунных клеток и иммуноглобулинов. Они менее эффективны, но более безопасны, и часто этих мер бывает достаточно. Однако принимать их можно лишь вне обострения. Во время острой вирусной болезни или обострения хронического заболевания клетки, порабощенные вирусом, будут пускать этот строительный материал в первую очередь на возникновение новых вирусов. Принципы и методы иммунотерапии и иммунореабилитации, возможности сочетания иммунокоррекции с антибактериальной и противовоспалительной терапией были сформулированы еще в начале 80-? годов прошлого века. Однако они не смогли быть реализованы из-за отсутствия безопасных и эффективных иммуномодуляторов. Последующие 20 лет исследований существенно изменили представления о системе защиты органов дыхания, разрушили существовавшие мифы об иммунодефиците как одной из ведущих причин частых респираторных инфекций и основном критерии для назначения иммунотропной терапии. Благодаря блестящим клиническим исследованиям по применению бактериальных лизатов в терапии респираторных инфекций, произошло изменение лечения таких больных. Несмотря на то, что существует большое количество иммуномодулирующих лекарственных средств, разрешенных к применению в педиатрической практике (препараты тимуса, производные нуклеиновых кислот, пиримидиновые и мидазоловые производные и др.), клинический опыт показывает, что нередко их использование не приводит к желаемому результату. К тому же их применение требует тщательного контроля специальных иммунологических показателей, иначе можно получить еще больший дисбаланс в иммунной системе и развитие нежелательных эффектов. Применение бактериальных иммунокорректоров основывается на клинических показаниях и не требует проведения иммунологического контроля, что выгодно отличает их от других иммунотропных препаратов. За последние 20 лет был создан ряд иммунопрепаратов микробного происхождения, среди которых выделяют: бак-териолизаты первого поколения (продигиозан, пирогенал), высокоочищенные мембранные фракции бактерий (биостим) и их синтетические аналоги (ликопид), высокоочищенные бактериолизаты с вакцинальным эффектом (бронхамунал, ИРС-19, бронховаксом, имудон) и комплексный иммунокорректор с вакцинальным и иммуномодулирующим эффектами, содержащий бактериальные рибосомы и мембранные протео-гликаны, рибомунил. Широкое применение этих препаратов расширили понимание патогенеза респираторных инфекций и изменило представления о принципах иммунокоррекции. Наиболее выраженный вакцинирующий эффект дает рибомунил – комплексный, принимаемый в виде таблетки, иммуномодулятор, дающий как вакцинальный эффект против наиболее частых возбудителей инфекций дыхательных путей – пневмококка, пиогенного стрептококка, гемофильной палочки, клебсиеллы пневмонии – так и неспецифический иммуностимулирующий. Исследования иммунитета при ОРВИ явились доказательством возможности иммунореабилитации, т. е. восстановления эффективного иммунного ответа. Так была обоснована возможность локального применения иммуномодуляторов как наиболее безопасного метода иммунотерапии с одной стороны, и комбинированной иммунокоррекции – с другой. Лизаты капсульных микроорганизмов (ИРС-19, имудон) нормализуют местный иммунный ответ за счет активации фагоцитоза, увеличения секреции лизоцима, интерферона, увеличения активности секреторного иммуноглобулина А. Они используются как для лечения, так и для профилактики, но ИРС-19 применяется для лечения и профилактики ОРВИ у детей (ринита, риносинусита, синусита, отита, трахеита, бронхита). Имудон обладает вакцинирующим эффектом в отношении наиболее распространенных бактерий, вызывающих воспалительные процессы в полости рта (стоматиты) и глотки (тонзилло-фарингиты). ИРС-19 в профилактических целях применяется интраназально (в нос): после 2-недельного курса заболеваемость в последующие 3–4 месяца снижается на 70–80 %), наивысшая его эффективность – при применении в холодный период года (октябрь-апрель); имудон назначается в таблетках. Некоторые авторы рекомендуют включать в комплекс оздоровительных мер частоболеющим детям линетол и интерферон. Линетол оказывает непосредственное воздействие на процессы иммуногенеза, стимулируя выход клеток-предшественников из костного мозга, а интерферон является медиатором межклеточного взаимодействия, повышающим активность фагоцитоза, усиливающим выработку естественных киллеров, оказывающим стимулирующее влияние на процессы антителообразования, повышающим резистентность клеток к вирусному инфицированию. В комплексе профилактических мер в предгриппозный период рекомендуется интраназальный прием интерферона (по 3–5 капель в каждую ноздрю 3–4 раза в день). Однако ввиду малой доступности человеческого лейкоцитарного интерферона, большие надежды возлагаются на индукторы интерферона – циклоферон, арбидол, альгирем и др. Исследования Е.Г. Журкова показали высокую эффективность противовирусной защиты индукторов интерферона у детей, особенно в комплексе с адаптогенами, ультрафиолетовым облучением и санацией носоглотки. Для повышения противовирусного иммунитета можно употреблять гомеопатическое средство афлубин. Он с успехом апробировался на кафедре детских инфекционных болезней профессора В.Ф. Учайкина для профилактики гриппа у детей. Профилактический прием: по 5-10 капель 1–2 раза в день – в течение 2–3 недель в предэпидемический по гриппу период. Препарат следует хранить подальше от сильных электромагнитных полей (телевизора, компьютера). Есть еще два гомеопатических препарата такого же типа действия – инфлюцид в каплях и гриппхель в таблетках. В.М. Коротков с успехом использовал в целях профилактики в предэпидемический и эпидемический по гриппу периоды фитонциды чеснока в виде 10 % чесночного сока (10 частей чесночного сока + 87 частей дистиллированной воды + 3 части 2 % новокаина). Методика применения: 10 % раствор чесночного сока закапывают по 2–3 капли в каждую ноздрю 2 раза в день всем детям до окончания эпидемического периода. Профессор А.А. Уманская рекомендует ежедневно промывать нос специальными фитонцидными растворами (чеснока или лука) и смазывать полость носа мылом. Она считает, что это должно быть таким же привычным действием, как ежедневное мытье рук и принятие душа. Можно самостоятельно принимать препараты из эхинацеи (например, иммунал). Эхинацея повышает невосприимчивость к инфекционным болезням, особенно вирусным. Это хорошая профилактика острых респираторных заболеваний в период эпидемий. Обычно настойку эхинацеи пьют по 20 капель 3 раза в день. Курс – 1 месяц. Иммунитет можно стимулировать и лекарственными растениями: Иван-чаем (2 ст. ложки измельченных листьев заваривается в одном литре кипятка); листьями и ягодами черной смородины, содержащими фитонциды; препаратами из масла и сока пихты (абисил и др.). В последние годы появляется все больше работ, раскрывающих биологически активные свойства так называемой структурированной воды. Академик И.В. Петрянов сказал в свое время: «Повседневно используя воду, мы так привыкли к ней и считаем ее настолько обыденным явлением, что слово «вода» стали употреблять как синоним неинтересного и давно обыденного. В действительности, она удивительна и необыкновенна. Вода – это подлинное чудо природы». Несмотря на ее обыденность, вода и водные системы изучены еще недостаточно. Многие ее свойства не имеют научного объяснения. Это отметил и президент Лондонского Королевского общества Ф.Дж. Гопкинс: «Нас приводит в смущение мысль, что такой близкий наш друг, как вода, имеет до настоящего времени столь скрытые от нас тайны. Это нарушает наше научное самодовольство». По данным О.А. Ласткова, давшего обзор по биологическим свойствам талой воды, она является катализатором ряда биохимических реакций, повышает устойчивость эритроцитов, плодовитость самок белых мышей, резистентность организма. Свежеталая вода обладает выраженным адаптогенным действием, которое наиболее полно проявляется в экстремальных условиях. Внимательный взгляд на природу и историю развития животного мира и человека, позволяет увидеть связь многих биологических факторов живой природы, даже возникновение очагов цивилизации, с талой водой. В своих опытах О.А. Ластков и В.М. Мухачев использовали свежеталую воду. К объяснению механизма повышения ее биологической активности оба автора подходят с разных позиций: первый объясняет это изменением структуры воды при ее замораживании и размораживании, второй – снижением содержания дейтерия в свежеталой воды. Казахские ученые В.Д. и И.Д. Зелепухины проводят активацию воды кипячением, приписывая основное действующее начало дегазации воды, т. е. удалению из нее при кипячении растворенного кислорода. Множество существующих гипотез биологической активации воды является лишь подтверждением того, что этот вопрос недостаточно изучен. Практическое же применение ее в различных сферах свидетельствует о больших возможностях использования этих качеств. Заслуживает внимания комментарий академика А.А. Королева об опасности употребления талой воды: «То, что современная медицина знает о ней, позволяет уверенно сказать – нет, не опасна. Если эта вода отвечает всем требованиям ГОСТа «Вода питьевая», то она не может нанести вреда здоровью. Если же не отвечает, тогда, собственно, безразлично, талая она или нет». Согласно данным, систематическое применение в течение года свежеталой воды на четырех шахтах Донбасса позволило снизить трудопотери, примерно на 300–400 дней в год на каждую тысячу рабочих, по таким заболеваниям, как ОРЗ, на-зофарингит, бронхит и пневмония. Снижение заболеваемости горняков, принимающих свежеталую воду в виде групповых ингаляций, по числу дней нетрудоспособности колебалось на разных шахтах от 10 до 20 %. АэронизацияАэроионы действуют на организм главным образом через органы дыхания. Проникая в легкие (бронхи, бронхиолы), аэроионы раздражают центростремительные волокна и передают импульсы в соответствующие центры, а через них – рефлекторно во внутренние органы, оказывая непосредственное влияние на функциональные отправления органов и тканей. Под влиянием аэроионизации установлено повышение фагоцитарной активности лейкоцитов, бактерицидности крови, титра комплемента сыворотки крови и антителообразования. В целом выявляется достаточно высокая эффективность аэроионизации воздуха отрицательными ионами для повышения устойчивости организма к охлаждению, к недостатку кислорода, а также к различным инфекционным заболеваниям. Положительное влияние на организм оказывают образующиеся при распылении жидкостей гидроаэроионы (баллоэлектрический эффект). Отдача заряда электроаэрозоля начинается уже в носу и продолжается в нижних дыхательных путях. Возможно, заряженные частицы вызывают в тканях электрохимические изменения, которые оказывают, кроме раздражения рецепторов слизистой оболочки носа и влияния на его рефлекторные связи, воздействие еще и на ферменты, а также на железы внутренней секреции, активизируя защитные силы организма. По наблюдениям Г.П. Головановой, при проведении в ДОУ 20-дневного курса гидроаэроионизации (ГАЭ) двумя приборами А.А. Микулина 2 раза в день по 30 мин, дети не болели ОРВИ ни во время проведения курса, ни в течение 4 месяцев после него, а в контрольной группе за это время все дети переболели ОРВИ. Электроаэрозоли оказывают десенсибилизирующее, стимулирующее и нормализующее действие на ряд функций верхних дыхательных путей. Эндоназальные электроаэрозоли 1 % раствора интала (ежедневно, курсом 10–15 процедур по 8-10 мин на процедуру), уменьшая отек слизистой, восстанавливают кровообращение слизистой верхних дыхательных путей и носовое дыхание, косвенно повышая ЖЕЛ и тем самым работу сердца. Одновременно снижается уровень гистамина в крови, частота положительных кожных проб, нормализуются показатели активности тканевых ферментов. Интал-электроаэрозоль и интал-электрофорез рекомендуется применять при поллинозах в период, предшествующий цветению растений, вызывающих аллергию. Организация и проведение аэроионизации воздуха в помещениях ДОУ. Непременным условием аэроионизации является предварительное хорошее проветривание помещения, поскольку в загрязненном воздухе отрицательные ионы быстро теряют свой заряд и переходят в положительные ионы, действующие угнетающим образом на протекание физиологических и биохимических процессов в организме. После проветривания лампа Чижевского, подвешенная к потолку в центре спального помещения, включается за 10–15 мин до сна и продолжает работать в течение 30–40 мин во время сна детей. После этого установка может быть выключена, но проветривание помещения до конца сна не проводится. Вдыхание ионизированного воздуха, помимо иммуностимулирующего влияния, улучшает сон, аппетит, самочувствие ребенка. Особенно показаны эти процедуры в осеннее и зимнее время. Действие аэроионизации усиливается при сочетании ее с ультрафиолетовым облучением организма или помещения. Если в спальном помещении установлен стационарный бактерицидный облучатель, то его включают за час до сна, очищая тем самым воздух от бактериальных примесей, способствующих быстрому разрушению отрицательных аэроионов. На период работы бактерицидного облучателя доступ в спальню полностью прекращается (для персонала возможен в защитных очках). Ультрафиолетовое облучение (УФО)Ультрафиолетовое облучение детского организма и воздуха помещений важны для оздоровления детей. УФО оказывает возбуждающее действие на все процессы в организме, повышает его защитные силы, вызывает перегруппировку в электролитной системе и усиление окислительных процессов в организме. При кварцевом облучении наибольший эффект достигается на ранних стадиях гриппозного заболевания. Облучение миндалин, добавочно к общему УФО, значительно повышает эффективность лечения. Е.Я. Гинзбург впервые установил, что физиотерапия – это терапия раздражением, рассчитанная на ответную реакцию организма. Он впервые расписал алгоритм профилактического УФО у детей. Общее облучение детей должно проводиться через день, но исключение из правил вполне допустимо. Общее количество сеансов на курс – 20. Курс можно повторить через 2–3 месяца. Желательно, чтобы длительность последних сеансов у детей всех возрастов не превышала 20 мин (10 + 10 мин спереди и сзади). В случае пропуска 2–3 сеансов следует начать облучение с последней дозы. Если до пропуска ребенок получил 15 и более сеансов, то этим можно и ограничиться. В настоящее время профилактическое УФО детей в ДОУ является плановой оздоровительной процедурой, которая должна проводиться двумя 20-дневными курсами нарастающей биодозой осенью и весной. Однако в полном объеме такая схема УФО трудно выполнима практически, поэтому в большинстве ДОУ ограничиваются двумя 10-дневными циклами. Отдается также предпочтение более простой методике кварцевого облучения помещений групповых ДОУ бактерицидными лампами БУВ-15 или БУВ-30, облучению детей длинноволновым спектром УФЛ от ламп ЭУВ-15 и ЭУВ-30, помещаемых в арматуру вместе с лампами дневного света и дающих возможность высокоэффективного облучения детей целый день, а также коротким курсам УФО-профилактики. Профилактическое УФО в детском саду снижает простудную заболеваемость более чем в 1,5 раза, приводит к улучшению показателей физического развития, снижает количество стрептококков в носоглотке, увеличивает фагоцитарную активность у 4/5 облученных детей. В последние годы УФО все чаще используется в комплексе с другими оздоровительными мероприятиями: УФО + бальнеотерапия + тубус-кварц верхних дыхательных путей; УФО + ингаляции и полоскания зева настоями календулы, эвкалипта и зверобоя как средств профилактики простудных заболеваний в осенне-зимний период; УФО + электрофитоаэрозоль + подводный душ-массаж + лазеропрофилактика + УВЧ-индуктотермия проекции корней легких. Но такое комплексное использование УФО возможно лишь в условиях специализированных ДОУ, имеющих хорошо оснащенную лечебно-физиотерапевтическую базу. Однако в методической литературе мы не нашли теоретического обоснования ни 20-дневного через день, ни 10-дневного ежедневного цикла УФО. Чаще всего для проведения этих курсов облучения отводится зал для физкультурных или музыкальных занятий, через который ежедневно проводятся все группы. В эти дни в ДОУ нарушаются расписание физкультурных или музыкальных занятий, режим работы группы, дополнительные психоэмоциональные и физические нагрузки испытывают медработник и весь педагогический персонал. Так как стимулирующее действие УФО отмечается лишь в момент его проведения, оно не подлежит кумуляции, совсем не обязательно подвергать всех детей одновременно длительной стимуляции. Разумнее осуществлять эту работу короткими курсами в течение года и часто. Рациональнее проводить кратковременные стимулирующие курсы УФО (по 5 дней), но с большей кратностью в течение года (5–6 раз). Такая схема для 6-группового ДОУ представлена в табл. 13. Ее преимущества: • позволяет более равномерно распределить биологический эффект облучения в осенне-зимне-весенний период; • технически более легко выполнима, так как облучение проводится в каждой группе поочередно и занимает у медработника ежедневно всего 10–15 мин. • при использовании лампы УГД-2 облучение проводится непосредственно в групповой, сразу после дневного сна, с последующим проведением оздоровительно-игрового часа; • ко времени проведения УФО медсестра уже освободилась от других дел; • при проведении облучения в групповой после сна не требуется раздевания детей; • не отражается на общеучрежденческом и групповом режиме дня; • в 12-групповом садике можно одну лампу УГД-2 в день использовать в 2 группах (в одной – до сна, в другой – после сна), либо проводить облучение двумя лампами в разных группах. Таблица 13 Схема общего УФО в непрерывном режиме использования лампы УГД-2 Методика проведения общего УФО в ДОУ. Для общего УФО в настоящее время наиболее широко используются облучатели маячного типа УГД-2 с лампами ДРТ (ПРК-2) мощностью 400 Вт и УГД-3 с лампами ДРТ (ПРК-7) мощностью 1000 Вт. С нашей точки зрения для непрерывного режима облучения более удобны лампы УГД-2, которые могут использоваться непосредственно в помещениях групповых, что особенно удобно при проведении облучения детей ясельного и младшего дошкольного возраста. Использование более мощных ламп УГД-3 возможно лишь в помещениях залов для музыкальных и физкультурных занятий, позволяющих расположить детей вокруг облучателя в необходимом радиусе. Чувствительность кожи к ультрафиолетовому облучению различна. Наиболее чувствительна нежная белая кожа. Следует также помнить, что голубоглазые дети часто плохо переносят УФО. Поэтому уже с первых сеансов их следует ставить на 0,5 м дальше от лампы. Если они хорошо перенесут первые процедуры, можно ставить их на одинаковое со всеми расстояние. Из-за различной чувствительности кожи к УФО при индивидуальном облучении рекомендуется определять у детей биодозу. Однако при массовом облучении определение биодозы у каждого ребенка практически невозможно, поэтому пользуются усредненной начальной экспозицией, которую хорошо переносит подавляющее большинство детей. Рекомендуем использовать следующую схему облучения: 1,5 мин – 2 мин – 2,5 мин – 3 мин – 3 мин на переднюю, а затем на заднюю поверхность тела. В связи с усредненным характером экспозиции УФО, возможно легкое покраснение кожных покровов у некоторых детей, а иногда и небольшое повышение температуры тела. Последнее не является поводом к отстранению ребенка от пребывания в ДОУ. Если покраснение кожи не сопровождается повышением температуры тела, ребенка не отстраняют от УФО, а ставят на 0,5 м дальше от источника и продолжают облучение по схеме. Температурящие дети от УФО освобождаются, а после спада температуры продолжают облучение по схеме со времени прерывания процедуры. Для снятия эритемы можно смазать кожные покровы гусиным жиром, детским кремом, борным вазелином, но не перед процедурой! В дни приема УФО не рекомендуется горячее купание детей, а также прием других физиопроцедур, кроме аэроионизации. При использовании ламп типа УГД-2 дети располагаются по кругу в радиусе 1–1,5 м от лампы в трусиках (малышей можно облучать полностью раздетыми). При использовании лампы УГД-3 детей располагают в радиусе 2 м от облучателя, расположенного в центре. Облучение начинают через 5-10 мин после включения лампы (к этому моменту достигается максимум интенсивности ее излучения и лампа функционирует в установившемся режиме). Во время проведения процедуры, особенно при длительных режимах облучения (2–2,5-3 мин), детей следует увлечь игрой, связанной с подниманием рук, полуоборотами и т. д. для более равномерного воздействия на тело УФ лучей. При использовании лампы УГД-3 детей можно раздевать в группе, а на облучение в зал приводить в купальных халатах или накидках. Присутствие медсестры при УФО обязательно, так как необходимо осмотреть детей перед процедурой и внести необходимые изменения в режим облучения. Бассейн как оздоровительная процедураВ последние годы среди средств оздоровления детей в детском саду все чаще упоминается плавательный бассейн. К сожалению, практика эксплуатации плавательных (плеска-тельных) бассейнов в ДОУ показывает, что они, как правило, не используются для закаливания. Занятия плаванием в бассейнах ДОУ широко пропагандируются как мощное средство укрепления здоровья и закаливания организма[2]. Однако на практике это не подтверждается, и причина здесь очень проста. Наилучшим температурным режимом для занятий плаванием в бассейнах ДОУ вышеуказанными методическими рекомендациями регламентируется температура воздуха 24–25°, воды – 23°. В то же время, как указывает один из ведущих отечественных учёных Ю.Ф. Змановский, закаливание в бассейне воспроизводимо лишь при достаточно высокой (5–8° и более) разнице температур воды и воздуха в бассейне, когда в силу своей значительно большей теплоемкости вода воспринимается как прохладное обливание. По его мнению, лучшая температура воды для занятий в бассейне 26–27°, воздуха – 30–35°, а при более высокой температуре воздуха он даже допускает снижение температуры воды в бассейне до 22–23°. При отсутствии необходимой разности температур воды и воздуха в бассейне, пребывание в нем детей превращается лишь в спортивную процедуру обучения плаванию: в подготовительной части – разминка в галерее бассейна, включающая несколько общеразвивающих упражнений для разогревания организма в основной части – овладение техникой плавания и игра на совершенствование усвоенных движений; в заключительной – произвольное купание. Продолжительность занятия в бассейне определяется поведением ребенка: как только появляется легкий озноб, ослабевает внимание, надо сделать перерыв, тело малыша растереть полотенцем и надеть на него теплую одежду. Растирание – это своеобразный подогрев. Растирание повышает температуру кожи на 2–4° и более по сравнению с исходной. Это увеличивает скорость протекания термовосстановительных процессов и снижает эффект закаливания холодом. Поэтому растирание и самомассаж после холодового воздействия – это лишь выбор необходимый для срочного прекращения процесса охлаждения организма, но не окончание воздействия на организм холодом, как это считалось до недавнего времени. Занятия в бассейне («лягушатнике») начинаются со 2-й младшей группы детского сада. Спортивная часть занятия детей младшего и среднего возраста заключается в основном в освоении водной стихии и ознакомлении со свойствами воды. Эта часть занятий насыщена игровыми элементами, прекрасно воспринимаемыми детьми. Это активное обливание детей, погружение их в воду на различные уровни, выполнение дыхательных упражнений в воде. Эти уроки, при их правильной организации и активном участии инструктора-методиста, создают идеальный физкультурно-оздоровительный комплекс. Обычно первые занятия в бассейне не должны превышать 7–8 мин, постепенно их можно увеличить до 15–20 мин. В связи с тем, что малыши замерзают быстрее взрослых из-за особенностей их терморегуляции, а мокрая одежда дополнительно забирает тепло, лучше допускать дошкольников к занятиям в воде без одежды, как это принято, например, в Германии. Уровень воды в бассейне для 2-й младшей группы регулируется от 20–25 см до 60–70 см в зависимости от содержания занятия, а в старшей группе, приступающей к обучению плаванию, – до 90 см. Занятия детей в бассейне следует проводить в первую половину дня с 9 до 12 ч или во второй половине дня с 15 до 18 ч. Длительность процедуры в младшей группе 20-2 5 мин, в средней и старшей – 25–35 мин, в подготовительной – 35–40 мин. Такая продолжительность является оптимальной и не вызывает утомления ребенка. Занятия в бассейне в первую половину дня могут проводиться вместо третьего физкультурного занятия, которое организуется во время прогулки, а также за счет переноса некоторых занятий (лепка, рисование, чтение сказок) на вторую половину дня. В тех случаях, когда прогулка сокращается, необходимо компенсировать время пребывания детей на открытом воздухе. Это можно сделать за счет приема их утром на участке и организации более длительной прогулки во второй половине дня. B.C. Рычкова приводит описание метода контрастного душа детей при приеме гигиенического душа перед бассейном. После сухой разминки дети начинают мыться под струей воды той же температуры, что и в бассейне, а смывают мыло водой, температура которой на 3–5° ниже. После плавания температура душа сначала на 3–5° выше, а затем такая же, как в бассейне, или на 3–5° ниже. Традиционная методика закаливания во время купания в бассейне. Первые занятия в бассейне лучше всего начинать при температуре воды не более 26–27°, при такой же или чуть выше – 29–30° температуре воздуха. Затем каждые 2–3 недели необходимо постепенно снижать температуру воды в бассейне на 1°, доведя до 20–21° и параллельно постепенно снижать температуру воздуха в бассейне до 23–24°, а для закаленных детей – даже до 20–21°. Основное правило – температура воздуха должна быть на 2–3° выше, чем воды. При температуре воды ниже 19° занятия по плаванию проводить не следует, но в старших группах их можно заменить кратковременным купанием с последующим обливанием под горячим душем. Оригинальная система закаливания детей во время купания в бассейне (обучение плаванию проводится лишь на последнем году пребывания в ДОУ) предложена С.А. Неустроевым. В основе ее – контрастный водяной душ на этапах игры (из душиков вдоль бассейна льется прохладная вода) и на заключительном этапе (душ Шарко с температурой 5° и ниже, на фоне температуры воды в бассейне 34–36°). Занятие проходит с использованием игр подводного характера с учетом здоровья и физической подготовленности ребенка. Новый подход к закаливанию в бассейне[3]. Анализ материалов по организации закаливания детей в плавательном бассейне ДОУ позволил теоретически обосновать принципиально новый подход к нормированию в бассейне термических нагрузок на детей. В методической литературе уже обоснован одинаковый температурный режим воздуха и воды в бассейне при обучении плаванию. В этом случае не возникает раздражающих термоощущений, отвлекающих детей от учебного процесса, но подчеркивается, что такой режим не может быть закаливающим из-за отсутствия раздражающих термоощущений, поэтому рекомендованы температурные режимы с разностью температур воды и воздуха в 2–3° (традиционный) и 5-10° (по Ю.Ф. Змановскому). При такой разнице температур более холодная (от 26–27° до 23–25°) по сравнению с воздухом (30–35°) вода воспринимается как прохладное обливание. Такая методика вызывает у нас ряд возражений. Считаем, что: • поддерживать температуру воздуха в бассейне на уровне 30–35° непросто, так как большая поверхность более холодной воды интенсивно его охлаждает; • вхождение детей в прохладную воду связано у них с неприятными ощущениями; • длительное нахождение в прохладной воде при недостаточно интенсивной мышечной нагрузке (получить которую не всегда удается у детей) грозит быстрым их переохлаждением, поскольку согревательная способность воздуха ниже охлаждающей способности воды; • при наступлении охлаждения более теплый воздух оказывает согревающее воздействие лишь на верхнюю часть туловища и это согревание воздухом более замедленное, чем водой. Поэтому даже срочный выход из воды не спасает ребенка от переохлаждения и требует срочного принятия горячего душа или растирания, что сбивает режим занятия. Необходимо поменять местами термический режим воздуха и воды в бассейне: • Температура воды в бассейне должна поддерживаться на постоянном теплом (35–40°) уровне. Это гораздо легче, чем поддерживать температуру воздуха. • Контраст температур воды и воздуха, являющийся необходимым условием закаливания, поддерживается за счет изменения температуры воздуха в бассейне, путем его периодического проветривания перед занятиями. В зимнее время его легко довести до необходимой температуры за короткий промежуток времени. Проветривание нужно заканчивать за 10–15 мин до начала занятия, чтобы произошло выравнивание температуры воздуха в помещении. В начальном режиме закаливания температура воздуха должна быть 29–30°, с постепенным снижением каждые 2 недели на 1–2° и доведением до 23–24°, а для закаленных детей – до 20–21°. Такая температура воздуха легко достигается обычными отопительными системами, при активной помощи теплой поверхности воды. • Аэрация помещения дополнительно повышает чистоту воздуха и обогащает его кислородом. • Теплый бассейн переносится легче в условиях более холодного воздуха, а не наоборот. Ребенок, почувствовавший озноб, всегда имеет возможность не только укрыться в теплой воде бассейна, но и быстро согреться в ней. В летнее время закаливание в бассейне должно проводиться по традиционной схеме (более холодная вода – более теплый воздух, а в зимнее время – по предложенной нами модифицированной схеме (более теплая вода – более холодный воздух). Плавание в детских образовательных учреждениях приобрело большую популярность прежде всего потому, что появилась возможность эффективного закаливания детей. Методическая литература, отражающая вопросы обучения детей плаванию, лишь вскользь оговаривает проведение закаливающих процедур в бассейне. Акцент в ней смещен в спортивную, а не общеоздоровительную сторону занятий в бассейнах ДОУ. Конечно, важно обучить детей плаванию, но не следует забывать и о больших оздоровительных возможностях бассейна детского сада. Сауна как средство закаливания детейПоявившиеся в печати публикации свидетельствуют о хорошем оздоровительном эффекте сауны, но призывают к необходимости более тщательного исследования и проверки возможностей использования данного метода закаливания для детей, особенно для детей раннего возраста. Сауна дает существенную нагрузку на несовершенные механизмы терморегуляции детей. Многие авторы отмечают, что такой же эффект можно получить более простыми способами. В Германии и Скандинавских странах уже накоплен опыт использования сауны для укрепления здоровья малышей. И русская баня, и финская сауна могут закаливать не только взрослых, но и дошкольников при соблюдении более щадящих условий. Для детей 5-6-летнего возраста, особенно при первых посещениях, температура в парилке не должна превышать 60°, а время пребывания в ней на нижней полке не более 4–5 мин, при чередовании с приемами прохладного душа (25°) в течение 35–40 с. За одно посещение сауны ребенок может побыть в парной 2–3 раза. По мере повторения процедуры температура воздуха в парилке может быть постепенно увеличена до 80°, а время пребывания до 6–7 мин. За одно посещение бани такие процедуры повторяются 3 раза. Затем пребывание в парной можно чередовать с медленным плаванием в бассейне с температурой воды 25° в течение 1–1,5 мин. Успешно подтвержден в экспериментальных ДОУ Карагандинской области режим оздоровительного занятия в сауне с мелким (5 ? 6 м) бассейном и контрастным душем (рис. 6). • Дети приходят в раздевалку в накинутых байковых халатах с капюшонами. В раздевалках (отдельно для мальчиков и девочек) они переодеваются в трусики (стирка их осуществляется после одноразового использования централизованно) и водонепроницаемые шапочки (резиновые, полиэтиленовые и пр.). На переодевание отводится максимум 5 мин. • Половина детей (10–12 чел.) заходит в сауну на 2 мин при температуре 60–70°, с пребыванием на нижней полке (сухая сауна, так как дети не обмывались водой). Вторая половина ожидает в раздевалках. • После сауны эта партия детей проходит через контрастный душ № 1 с теплой (30–35°) водой в течение 30–40 с, затем душ № 2 с прохладной (18–20°) водой – 10–15 с и душ № 3 с горячей (40–45°) водой – 10–15 с, после чего идет на 2–3 мин в мелкий бассейн с температурой воды 25°. В это время сухую сауну принимает вторая половина группы. • После мелкого бассейна – аналогичный проход через контрастный душ и второй заход в сауну на 3–4 мин (мокрая сауна). • После второй сауны – стандартное прохождение процедуры контрастного душа и игра в мелком бассейне в течение 5–7 мин. • Выход в раздевалку через контрастный душ. • В раздевалке – обтирание сухим полотенцем, переодевание в сухие трусики и маечки, халаты, при необходимости – сушка волос феном (до 10 мин). В группах, адаптированных к оздоровительному режиму сауны, рекомендуется проведение трех заходов в сауну – третий продолжительностью также 3–4 мин, но без мелкого бассейна. После третьей сауны дети проходят в стандартном режиме (30–40 с и 10–15 с) теплый-холодный-теплый-холодный-теплый душ и уходят в раздевалку. 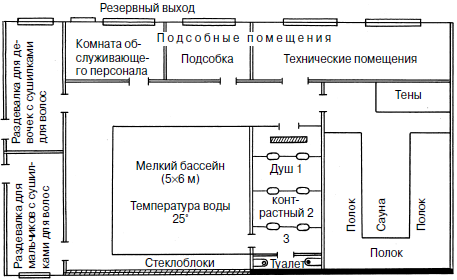
При такой организации использования сауны весь цикл занимает 30–35 мин ±5-10 мин на различные организационные отклонения. Перерыв и уборка – 20 мин, после чего принимается следующая группа. По такому режиму сауна может пропустить три группы до обеда и две – после обеда. Сауна как закаливающее и оздоровительное средство рекомендуется детям с пятилетнего возраста, просто бассейн – с трехлетнего. Детям от 3 до 5 лет этот оздоровительный комплекс (сауна + мелкий бассейн + контрастный душ) можно использовать как хорошую закаливающую процедуру без сауны (мелкий бассейн + контрастный душ). Фитотерапия и фитопрофилактикаВ настоящее время оздоровительная работа с детьми невозможна без использования лекарственных растений, поэтому не без основания уже звучит тревожный призыв врачей: «Лекарственные растения в меру и осторожно!» Общее количество лекарственных растений на территории нашей страны составляет более 12 тыс. видов, однако отечественной медициной используется около 300 видов, а в Государственную фармакопею внесено лишь 150 видов растений. Лекарственные растения применяются в свежем виде, в виде порошка из высушенных и измельченных растений или путем извлечения из растений действующих веществ, подвергая их несложной обработке с сохранением структуры природного комплекса этих веществ. Их используют для приготовления настоев, отваров, настоек, вытяжек или сгущенных вытяжек (экстрактов). Лекарственные растения обладают одним неоценимым преимуществом перед искусственно созданными препаратами: они являются живыми организмами и синтезируют вещества, физиологически более близкие нам по сравнению с полученными на химических предприятиях. Настои лечебных трав оказывают тонизирующее, общеукрепляющее (корень аира) действие, снимают стресс, нормализуют сон, успокаивают кашель при острых и хронических бронхитах (мать-и-мачеха, душица), ослабляют аллергические реакции (ромашка). Применительно к детям необходимо проявлять осторожность с использованием травяных сборов: непереносимость ребенком той или иной травы в сборе выявить практически невозможно. Полезно вводить травяные настои в состав кислородных коктейлей. Для удержания кислорода в смеси используется яичный белок. Растворенный в воде и газированный, он образует пену из массы стойких пузырьков, наполненных кислородом. Стакан такой пены содержит около 150 см3 кислорода. Эта пека медленно всасывается в желудок, обеспечивая постепенное поступление в организм пенообразующей основы. Ассортимент кислородно-травяных коктейлей разнообразен. Приведем лишь те из них, которые успешно использовали в экспериментальных ДОУ. Рецепт № 1 (общеукрепляющий). 50 г сухого шиповника и 10–15 г бессмертника (или такие же количества шалфея, корня аира, мать-и-мачехи, ромашки, тысячелистника, душицы) заварить в термосе на 800 мл воды, настаивать в течение 5–6 ч. Настой процедить через марлю. Взять белок 2 куриных яиц, хорошо взбить до пены, во время взбивания добавить 100 г натурального сиропа (яблочного, смородинового и т. д.). Влить белково-сиропную смесь в настой и хорошо перемешать. При использовании сиропа шиповника с витамином С настой производить только на траве. Энтеральная оксигенотерапия Энтеральная оксигенотерапия – это прием кислородных коктейлей с настоями трав (подорожника, пустырника, зверобоя), шиповника, натуральных сиропов. Кислород улучшает окислительно-восстановительные процессы за счет утилизации его тканями и повышения основного обмена. Повышенная утилизация кислорода особенно заметна при введении его в виде пены через рот, что объясняется не только накоплением кислорода в желудке, откуда он постепенно всасывается, но и стимуляцией механорецепторов желудка с рефлекторным выделением биологически активных веществ, способствующих проникновению кислорода в ткани. При всасывании кислорода в желудочно-кишечном тракте быстрее повышается его парциальное давление в крови. По системе портальной вены кислород в достаточном количестве поступает в печень, где восстанавливает пространственную конфигурацию молекул ферментов, повышая их метаболическую активность, за счет чего улучшаются все виды обмена веществ и биоэнергетика. Наиболее эффективно применение интеральной оксигенотерапии при заболеваниях желудочно-кишечного тракта (язвенная болезнь желудка, хронический гастрит, колит, аскаридоз). Кислородная пенка способствует активному всасыванию в организм отваров и настоев лечебных трав и биологически активных веществ, на которых она приготавливается. Принимать кислородную пену лучше натощак, за 0,5–1 ч до еды, или не ранее 1,5–2 ч после еды. Профилактический общеукрепляющий прием кислородной пены рекомендуется проводить дошкольникам 2 раза в неделю после плановых физкультурных занятий или сразу после дневного сна перед оздоровительно-игровым часом, у ясельников – с той же частотой в первой половине дня (перед прогулкой). На один прием рекомендуется от 300 до 500 см3 (по возрасту) кислородной пены, отпускаемой в посуде соответствующей емкости (фарфоровые кружки, тарелки и т. д.). В редких случаях у некоторых детей после приема пены могут отмечаться явления тошноты и даже рвоты, что связано с плохой переносимостью лекарственных трав. Смена лекарственно-травяной основы снимает указанные явления. Кислородные коктейли с рецептурами общепрофилактической направленности у детей практически не имеют противопоказаний. Методика приготовления кислородной пены. В рецептурах кислородно-травяных коктейлей расчетные количества ингредиентов даются, как правило, на 1 л пенообразующей основы. Для ее приготовления берется белок 2 куриных яиц и тщательно взбивается до образования пены. Во время взбивания добавляется 100–150 г сиропа (лучше всего – шиповника с витамином С, но можно любой другой, в том числе и мед). Взбитую сиропно-белковую смесь соединяют с рецептурной основой коктейля, которая приготавливается отдельно, и тщательно перемешивают. Эта готовая смесь хранится в холодильнике и может быть использована в течение 2–3 дней. В литровую банку наливают до 1/3 объема приготовленной пенообразующей основы с тем, чтобы в банке было достаточное пространство для пенообразования. Отпускают кислородную пену в приготовленную посуду. Пенка не подлежит хранению, поэтому готовить ее нужно непосредственно перед выдачей ребенку. Методика выработки кислородных коктейлей аппаратом «Здоровье». Аппарат «Здоровье» (АЗ-1) рассчитан на использование 2-литрового кислородного баллона, имеющего при давлении 200 атм 400 л кислорода. При условии выработки кислородной пены ежедневно 60–80 детям этого запаса кислорода хватает максимум на 8-10 дней, что создает значительные неудобства в работе с этим аппаратом.
Адаптационно-оздоровительные мероприятия Адаптация – процесс приспособления живого организма к различным условиям окружающей среды. Поддержание нормальной жизнедеятельности организма в изменившихся условиях внешней среды связано с резким напряжением его физиологических функций, а у детей нередко протекает на грани стрессовых реакций. Приход ребенка в детское учреждение (ясли, детский сад) – важный этап в его жизни. Это и эмоциональный стресс, обусловленный разлукой с родителями, с привычной обстановкой, ломкой динамического стереотипа и др., на которые ребенок часто протестует, что приводит к напряжению его адаптационные механизмы, снижает его защитные возможности. Во время адаптации к ДОУ (первый месяц пребывания ребенка в детском учреждении) заболеваемость детей, особенно мальчиков, почти в 2 раза выше, чем в послеадаптационном периоде. Изучив литературу по данной теме и обобщив опыт экспериментальных детских садов, предлагаем соблюдать следующие условия, небходимые для детей в адаптационный период: • ребенок должен приниматься в ДОУ полностью обследованным детской поликлиникой, с полностью санированным зевом, носоглоткой, полостью рта, быть здоровым на день приема; необходимые прививки должны быть сделаны за 7-10 дней до поступления в ясли-сад; • формирование новых групп младшего возраста необходимо закончить к концу сентября. При более позднем поступлении в ДОУ дети, находящиеся в адаптационном, наиболее уязвимом для заболеваний периоде, попадают в дискомфортные микроклиматические условия ясли-сада, связанные с еще не начавшимся отопительным сезоном. После начала отопительного сезона прием новых детей можно продолжить; • формирование младших групп следует проводить постепенно, начав с 3–4 человек и добавляя в группу не более 2–3 человек каждые 3 дня. В первые 3 дня желательно присутствие в группе вместе с ребенком и мамы; • строгое соблюдение установленных норм набора детей в группы, либо увеличение количества обслуживаемого персонала в переполненных группах; • тщательное утепление окон для исключения сквозняков и поддержания оптимального температурного режима в помещениях ДОУ; • привод детей в группу одетыми строго по сезону и с запасным комплектом одежды, который должен постоянно находиться в ДОУ; • в первые дни ребенок должен пребывать в ДОУ неполный день: 2 дня – до обеда, затем – до полдника; можно прекратить на 2–3 дня посещения ДОУ при выраженных нарушениях эмоционального состояния ребенка; • работники ДОУ должны обладать высоким уровнем педагогического мастерства, чтобы уметь заинтересовать ребенка, отвлечь его от привычных воспоминаний о доме; • домашний режим должен соответствовать учрежденческому в воскресенье и праздничные дни, особенно в отношении еды и сна; • следует ограничивать посещения детьми в домашнем режиме магазинов, кинотеатров, гостей и других массовых мероприятий; • содействовать устройству детей в ДОУ по месту жительства, чтобы избегать лишних контактов в транспорте; • в первые 3 дня назначать тубус-кварц на нос (по 1 мин на каждую ноздрю) и носоглотку (по схеме: 1 мин – 1,5 мин – 2 мин). После кварцевания носа кожу вокруг носовых ходов следует смазывать детским кремом (можно вазелином или гусиным жиром); • в течение месяца (средняя продолжительность адаптационного периода) ежедневно выдавать многокомпонентные поливитамины типа «Ундевит», «Гексавит» и др. по 1 драже после завтрака; • в течение месяца ежедневно выдавать по 1 таблетке глю-коната (лактата, глицерофосфата) кальция; • в течение месяца ежедневно выдавать элеутерококк или другой адаптоген (лимонник китайский, аралия маньчжурская и т. д.) по 1 капле спиртового раствора (на год жизни), лучше после завтрака (с подслащенной водой) или во время обеда (с компотом); • в течение месяца смазывать крылья носа оксалиновой мазью 2 раза в день (утром и вечером). Эту процедуру у детей ясельного возраста проводят следующим образом: на спичку наматывают ватку, смазывают ее мазью и обрабатывают оба носовых хода ребенка. Для каждого ребенка помазок изготовляется отдельно; • при тяжело протекающей адаптации желательно давать ребенку лечебный коктейль из трав: корень валерианы, пустырник, шалфей, мята, зверобой, крапива – по 1 ч. ложке. Эту смесь трав залить кипятком в пол-литровом термосе и настоять 2 ч. Для улучшения вкуса добавить 2 ст. ложки фруктового сиропа. Детям 3 лет давать 3–4 раза в день по 1 ч. ложке, дошкольникам – 2 раза в день по 1 ст. ложке; • распылять в зеве настой и отвар травяного сбора: равные части настоя цветов ромашки (10:200) + отвара листьев эвкалипта (10:200) + отвара коры дуба (10:200) + настоя травы тысячелистника (15:200) – 2–3 раза в день. Распыление лучше всего проводить обычным бытовым распылителем или парфюмерным. Инсуфляция раствора более эффективна, чем обычное полоскание (которое часто вызывает рвотный рефлекс), поскольку позволяет орошать и миндалины, недоступные при полоскании.
Если ребенок в период адаптации болел, то после возвращения в ДОУ ему проводится медикаментозная профилактика по схеме ведения реконвелесцентов. Профилактическая работа в предэпидемический и эпидемический по гриппу периоды Введение профилактических мероприятий в ДОУ обусловливается возникновением эпидемической настороженности по ОРВИ и гриппу. По времени она совпадает с осенним и весенним подъемами простудной заболеваемости. Предэпидемический период (даже при несостоявшейся эпидемии) должен составлять как минимум месяц до ожидаемого подъема заболеваемости, так как многие адаптогены и средства неспецифической профилактики обладают кумулятивным результатом, достигая максимума эффективности через 3–4 недели их использования. Сезонные подъемы простудной заболеваемости отмечаются, как правило, в начале зимы и начале весны, поэтому целесообразно готовиться к ним с начала ноября и февраля. Противопростудные мероприятия в предэпидемический период включают в себя: 1. Усиление приема поливитаминов. В ясельных группах при приеме многокомпонентных поливитаминов («Ундевита», «Гексавита» и др.) давать их ежедневно по 1 драже после еды, в дошкольных группах при приеме малокомпонентных поливитаминов («Ревит» и др.) давать их 2 раза в день: после завтрака и после усиленного полдника. 2. Ежедневный прием глюконата (лактата, глицерофосфата) кальция. Это самый дешевый препарат, но уровень усвоения кальция из него не превышает 10 %.
3. Всем детям ежедневно давать элеутерококк в компот по 1 капле на год жизни. Возможно применение и других адаптогенов: женьшеня, лимонника китайского, заманихи, родиолы розовой, аралии маньчжурской, левзеи сафроловидной и др. в той же дозировке при использовании спиртовых растворов, но они хуже переносятся детьми, так как некоторые из них (лимонник китайский и др.) очень горькие. 4. Иммунопрофилактика. На сегодняшний день наиболее сильным и эффективным средством признано интраназальное введение топического бактериального аэрозольного иммунокорректора ИРС-19 по одной дозе в каждый носовой ход 2 раза в день в течение 14–30 дней. ИРС-19 представляет собой препарат, содержащий антигены 19 наиболее распространенных возбудителей заболеваний верхних дыхательных путей, определяя комплексное влияние на иммунный ответ слизистых оболочек верхних дыхательных путей. В качестве средств иммунной защиты, хорошо зарекомендовали себя достаточно эффективные и доступные препараты – циклоферон, арбидол, альгирем и другие иммуномодуляторы. 5. По утрам необходимо производить смазывание крыльев носа оксалиновой мазью. Эту процедуру желательно проводить по вечерам и дома. 6. При отсутствии оксалиновой мази хороший профилактический эффект дает народное средство – мыльные аппликации крыльев носа 2–3 раза в день. Для мыльных аппликаций можно использовать только туалетное мыло, лучше детское (оно мягче). Ребенок самостоятельно намыливает пальчик и смазывает мылом на достижимую глубину крылья носа, после чего обмывает нос водой. 7. При наличии в ДОУ тубус-кварца, очень хороши профилактические ультрафиолетовые облучения носовых ходов в течение 10 дней через день по 1 мин на каждую ноздрю, 2–3 курсами с перерывом между ними в 2 недели. В период эпидемии гриппа тубус-кварц желателен постоянно через день всем не болевшим детям, а переболевшим – по схеме ведения реконвалесцентов (в течение 3 дней после болезни). 8. Аэроионизация и гидроаэроионизация. В эпидемический по гриппу период аэроионизацию желательно чередовать с гид-роаэроионизацией и проводить их в спальных помещениях во время дневного сна, либо во время проведения оздоровительно-игрового часа после дневного сна. 9. В последние годы в практику оздоровительной работы в ДОУ широко внедряется точечный самомассаж, главным образом, как средство поднятия неспецифической резистентности организма при ОРВИ. Не скрывая скептического отношения к нему при самостоятельном проведении детьми (самомассаж), предлагаем использовать его с вьетнамским бальзамом (не забывая при этом о его непереносимости некоторыми детьми). 10. Проведение противогриппозной иммунизации (совместно с детской поликлиникой). Перспективное использование автоматических инъекторов. 11. Проведение домашних профилактических мероприятий в эпидемический по гриппу период: – ограничение контакта детей с окружающими (отмена массовых мероприятий с приглашением гостей и пр.); – изоляция заболевших членов семьи, использование родителями и членами семьи марлевых повязок; – прекращение, при возможности, посещения ребенком детского учреждения, если оно связано с длительной доставкой ребенка общественным транспортом; – ограничение контакта ребенка с окружающими детьми (отказ от посещения зрелищных мероприятий, от посещения с ребенком магазинов и других общественных мест); – проведение рекомендуемых лечебно-профилактических и режимных мероприятий. 12. Обязательна термометрия всех детей при приеме в группу, с немедленной изоляцией тех, у кого повышена температура. При приеме детей термометрия проводится в присутствии родителей в помещении медпункта ДОУ, куда они направляются принимающим группу воспитателем. Поводом для направления на термометрию являются все неадекватные для данного ребенка особенности состояния, поведения и пр. Температура свыше 37,1° (в подмышечной впадине) является основанием для отстранения ребенка из группы и вызова врача на дом (в эпидемический по гриппу период ребенка не следует водить в поликлинику). Профилактическая работа с детьми, выздоравливающими после простудных заболеваний Работа с детьми, возвращающимися в ДОУ после перенесенного острого респираторного заболевания, направлена на то, чтобы помочь им быстрее справиться как с последствиями перенесенного заболевания, так и с частичной дизадаптацией организма, ввиду длительного отсутствия ребенка в ДОУ (более 3 дней). Необходимо в течение 5 дней провести следующие плановые восстановительные мероприятия.
После обострения хронического тонзиллита (или острых ангин) необходимо дополнительно провести местные процедуры.
Лечебно-профилактические мероприятия с детьми группы риска и диспансерной группы Лечебно-профилактические мероприятия, осуществляемые регулярно с целью предотвращения рецидивов основного заболевания, лежат в основе диспансеризации детей с хроническими заболеваниями. Эти методы усовершенствованы в результате многолетнего опыта диспансерного обслуживания детского населения в нашей стране. В начале 80-? годов прошлого века сложилось новое понятие – «дети группы риска». В результате комплексной оценки состояния здоровья в эту группу вошли, главным образом, дети II группы здоровья, т. е. «практически здоровые дети». Главная особенность этого контингента – отсутствие конкретных форм заболеваний, определяющих патологию ребенка, наличие у таких детей общей повышенной предрасположенности к возникновению заболеваний, выражающейся, прежде всего, в сниженной иммунорезистентности организма, присутствие каких-либо функциональных отклонений в развитии: часто болеющие дети, дети с ухудшенным и плохим физическим развитием, уплощением стопы, плоскостопием, нарушениями осанки, но без истинного сколиоза, с рядом нозологических форм, являющихся неблагоприятным фоном для развития многих тяжелых хронических заболеваний и снижения защитных сил организма (гипертрофия миндалин, аденоиды, искривления носовой перегородки, кариес, особенно множественный, аномалии прикуса и пр.). В отличие от диспансерной группы, лечебно-профилактическое воздействие в которой направлено на предупреждение рецидивов конкретного заболевания, оздоровительная работа с детьми группы риска носит в основном общеукрепляющий и общепрофилактический характер. Отклонения в физическом развитии. Лечебно-профилактические мероприятия по коррекции отклонений в физическом развитии должны носить строго этиологическую (причинную) направленность. К группе риска относятся дети со II и III степенями физического развития, т. е. с ухудшенными и плохими по отношению к стандарту антропометрическими показателями. Эти отклонения могут быть связаны с отставанием или опережением веса или окружности грудной клетки при достигнутом значении роста. Причины этих отклонений многообразны: отставание веса на момент обследования может носить временный характер, если оно связано, например, с только что перенесенным ребенком заболеванием. Но оно может быть устойчивым, если связано, например, с глистной инвазией, резкими нарушениями режима дня и питания ребенка, с недостаточным питанием и т. д. То же касается и других видов отклонений. В каждом конкретном случае направленность оздоровительной работы будет диктоваться причиной того или иного отклонения. Уплощение стопы является серьезным функциональным нарушением, требующим целенаправленного лечебно-профилактического воздействия по укреплению связочного аппарата стопы. Помимо общеукрепляющих воздействий, проводимых в ДОУ со всеми детьми (хождение босиком, специальные физические упражнения), детям с данным отклонением необходимо усилить интенсивность этих воздействий за счет дополнительных занятий дома, уделять особое внимание этим детям на занятиях в детском саду. Аденоиды I степени не являются объектом лечебных воздействий, поскольку с возрастом могут подвергнуться обратному развитию, но при более значительной их выраженности подлежат обязательному хирургическому воздействию. При гипертрофии миндалин профилактические мероприятия заключаются, главным образом, в регулярном (2–3 раза в день) полоскании (а лучше, орошении) горла дезинфицирующими и очищающими растворами. Лучше всего использовать настои трав: ромашки (10,0: 200,0), листьев эвкалипта (10,0: 200,0), тысячелистника (15,0: 200,0), коры дуба (10,0: 200,0). Для приготовления настоя травы заливают крутым кипятком в 0,25-0,5-литровом термосе и дают настояться 2 ч. Хорошим очищающим эффектом слизистой носоглотки от излишних выделений и оседающих во время дыхания пылинок, в которых могут находиться вирусы, обладает полоскание рта и горла йодно-содо-солевым раствором утром после сна и вечером перед сном (детям до 3 лет – только полоскание рта). Для приготовления раствора в 1 л чуть теплой кипяченой воды размешать 1 ст. ложку пищевой соды, 1 ст. ложку соли и 1 ч. ложку 5 % раствора йода. Сезонные (2 раза в год – в октябре-ноябре и марте-апреле) лечебно-профилактические мероприятия по санации глотки сводятся к проведению следующих процедур: – иммунокоррекция имудоном, используемым в виде рассасывающихся таблеток приятного освежающего вкуса, что позволяет давать их детям с 3-летнего возраста; – смазывание или орошение миндалин 1 раз в день раствором тималина. Флакон тималина надо предварительно развести 5-10 мл физиологического раствора; – ультрафиолетовое облучение миндалин (тубус-кварц) курсом 10 дней по 2 мин ежедневно; – смазывание миндалин 0,5 % раствором Люголя, йодинолом, колларголом курсом 10 дней ежедневно; – смазывание миндалин смесью алоэ с медом (при отсутствии аллергии) в пропорции 1 часть алоэ + 2 части меда курсом 10 дней ежедневно; – распыление в зеве настоев лечебных трав (цветов ромашки, листьев эвкалипта), разведенных в воде соков каланхоэ, алоэ, сырой свеклы или картофеля и др. курсом 10 дней ежедневно. Если ребенок часто болеет ангиной и у него ярко выражена гипертрофия миндалин, то необходимо решать вопрос об его оперативном лечении. Нарушения зрения типа корригирующихся миопии и гиперметропий слабой и средней степени не являются противопоказанием к пребыванию детей в ДОУ общего типа. Профилактические мероприятия сводятся главным образом к раннему выявлению и коррекции выявленных нарушений зрения, что требует обязательного ежегодного осмотра всех детей окулистом. Спазм аккомодации, рефракции подлежат лечебно-профилактическому воздействию по индивидуальным рекомендациям окулиста. Необходимо обязательное выполнение гигиенических рекомендаций, способствующих предупреждению нарушений зрения, как в детском саду, так и дома. Нарушение осанки, если оно не носит врожденного характера (истинный сколиоз), а является функционально-приобретенным (сутуловатость, сколиозоподобные искривления позвоночника и пр.), подлежит коррекции в ДОУ общего типа. Внимание детей обращают на правильную походку, осанку, сидение, включают в физкультурно-оздоровительные занятия специальные корригирующие упражнения для исправления дефектов осанки и т. д. Выработке правильной осанки во многом способствуют занятия плаванием. Истинный сколиоз, как и другие выраженные формы нарушения осанки, подлежат коррекции и лечению в специализированных ДОУ для детей с заболеваниями опорно-двигательного аппарата. Частоболеющие дети (ЧБД). Лечебно-профилактическое обеспечение ЧБД разработано учеными Нижегородского НИИ педиатрии, а их опыт оздоровления ЧБД успешно осуществлен на базе ДОУ Горьковского автомобильного завода, одобрен МЗ РФ и изложен в методических рекомендациях «Организация оздоровления частоболеющих детей в яслях-садах промышленных предприятий» (М., 1985). На сегодняшний день рекомендованы следующие статистические критерии выделения частоболеющих детей: • первый год жизни – 4 и более острых заболеваний в год; • второй-третий год жизни – 6 и более острых заболеваний в год; • четвертый год жизни – 5 и более острых заболеваний в год; • пятый-шестой год жизни – 4 и более острых заболеваний в год; • шесть и более лет – 3 и более острых заболеваний в год. При выделении (формировании) групп ЧБД учитываются и все обострения хронических заболеваний в течение предыдущего года от момента настоящего осмотра ребенка (не за календарный год!), а не только первичные обострения или заболевания. Но не учитываются обращения по поводу хронических заболеваний, протекающих без обострения (ожирение III степени, новообразования, нарушения осанки, аномалии рефракции и пр.) или вне фазы обострения (тонзиллэктомия, аденэктомия, острое хирургическое заболевание и пр.). На учет берутся только заболевания, возникновение которых связано со снижением неспецифической иммунорезистентности организма. В ДОУ общего профиля в отношении ЧБД возможно лишь проведение мероприятий по неспецифической профилактике, прежде всего, закаливанием, некоторыми физиотерапевтическими методами профилактики (общее и местное УФО, ингаляции отваров и настоев трав и других биологически активных веществ, прием кислородных коктейлей), медикаментозными курсами профилактики, а также активным санитарным просвещением родителей. Вся оздоровительная работа перечисленными методами неспецифической профилактики используется в отношении всего контингента детей в определенные сезоны года (групповые ингаляции, общее УФО, поливитаминизация, прием глюконата кальция, физкультурно-оздоровительные мероприятия с элементами закаливания и т. д.) или определенных контингентов детей (в адаптационном периоде и т. д.). Проведение специальных лечебно-профилактических процедур в отношение ЧБД возможно лишь на базе ДОУ санаторного типа для частоболеющих детей либо аналогичных групп долечивания в ДОУ общего профиля. Необходимым условием является наличие дополнительного медицинского персонала и оборудования (главным образом физиотерапевтического), позволяющих организовать проведение большого количества лечебно-профилактических процедур. В этом случае определенные периоды заболеваемости (осень, весна) частоболеющим детям проводится санация очагов инфекции (тубус-кварц, индивидуальные ингаляции, аденотонзиллэктомии по показаниям и пр.), общеукрепляющие процедуры (массаж, дыхательная гимнастика, УФО общее и на воротниковую зону, электрофорез лекарственных веществ, десенсибилизирующая терапия, медикаментозная, в том числе и антибиотикотерапия на фоне приема кисломолочного бактерина и др.). Наглядное представление о содержании лечебно-профилактических мероприятий в отношении ЧБД дает приводимая ниже таблица. Таблица 14 ПЛАНиндивидуального оздоровления частоболеющего ребенка(на период с 01.09 по 31.08)ФИО – Власов Андрей Дата рождения – 19 января 1981 г. Группа (физкультурная): специальная (ЧБД) Отклонения в состоянии здоровья: частые ОРЗ  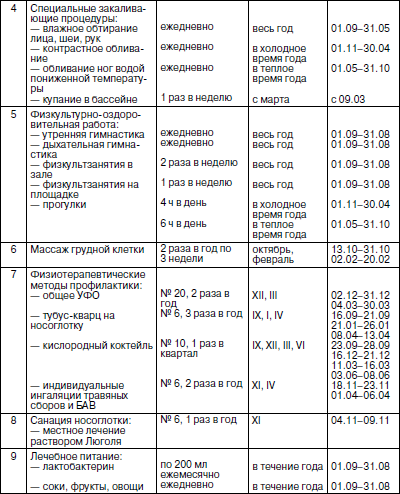 |
|
||
|
Главная | Контакты | Нашёл ошибку | Прислать материал | Добавить в избранное |
||||
|
|
||||
