|
||||
|
|
Часть I ТАК ЛИ НУЖНЫ ПРИВИВКИ Что такое инфекционное заболевание Человек живет в среде, кишащей различными микроорганизмами, в том числе и возбудителями инфекционных заболеваний. Несмотря на то что число последних ничтожно мало, они представляют довольно большую опасность. При встрече человека с этими маленькими паразитами защитных сил организма может и нехватить. В таком случае влияние микроорганизмов в биологическом балансе усиливается и развивается инфекционный процесс. Источником опасных микроорганизмов обычно служат объекты внешней среды. Для большинства инфекций – это больные люди. Природой предусмотрено большое разнообразие путей передачи возбудителей инфекции. Чаще всего они перелетают с частичками слюны и слизи при разговоре, крике, кашле, чихании. Этот путь называется воздушно-капельным. На втором месте по частоте стоит попадание микроорганизмов в рот через грязные руки. Такой путь называется фекально-оральным. Также зараза может внедриться в организм человека во время сексуального контакта (половой путь), укола (инъекционный путь), через кожные покровы (трансдермальный путь), через плаценту от матери кплоду (трансплацентарный путь), при рождении ребенка во время прохождения его по родовым путям (перинатальный путь), через молоко матери. Кроме того, возможно заражение при укусе животными и членистоногими. Проникнув в организм человека, микроорганизмы начинают размножаться и постепенно проникать в окружающие ткани, лимфатические и кровеносные пути и даже в нервную систему. Как правило, это сопровождается яркой картиной заболевания. Что такое иммунитет организма Термин «иммунитет» произошел от латинского immunitas, что в переводе означает «свобода от податей». Им первоначально обозначали невосприимчивость к инфекционным заболеваниям. Современное понятие иммунитета подразумевает защиту организма от проникновения чужеродных веществ (в том числе и микроорганизмов) с участием иммунной системы. Иммунная система человека состоит из органов, клеток и их продуктов. Центральными органами иммунной системы являются костный мозг и тимус. Здесь происходит созревание иммунных клеток и приобретение ими иммунокомпетентных свойств. Периферическими (вторичными) органами иммунной системы являются лимфатические узлы, селезенка, лимфа и кровеносная система. Здесь происходит активная борьба иммунных клеток с инфекцией. Клетки иммунной системы к тому же распределены по всему организму. Но преимущественно они концентрируются в лимфатических узлах, миндалинах, тимусе (вилочковой железе) селезенке, лимфоидных образованиях кишечника. Этих клеток великое множество. Решающее значение в развитии иммунитета при многих инфекциях имеют антитела, которые вырабатываются в ответ на возбудителя. Именно они нейтрализуют инфекционный агент. Поэтому по их уровню можно определить силу защиты организма от болезни. Различают естественный и искусственный иммунитет. Естественный вырабатывается при взаимодействии организма с циркулирующими в окружающей среде «дикими» микроорганизмами. Чаще всего это происходит после перенесенных заболеваний. Искусственный же иммунитет формируется после введения вакцин. Иммунитет является строго специфичным, то есть он направлен на определенный вид микроорганизмов. Кроме того, он основан на иммунологической памяти. Последняя является способностью организма отвечать на повторный контакт с микроорганизмом быстрее, сильнее и длительнее, чем на первичный контакт с ним. Вся вакцинопрофилактика, по сути, основана на этом феномене. Важно отметить, что в течение жизни человека для иммунной системы существует несколько критических периодов. Наиболее опасными являются первые два. Первый период начинается в момент рождения ребенка. Тогда на организм малыша обрушивается лавина микроорганизмов. Второй период наступает в 3–6 месяцев жизни. Ведь именно в это время иммунитет ребенка ослабевает в связи с уменьшением уровня материнских антител. Третий критический период соответствует второму году жизни ребенка, когда происходит перестройка иммунной системы. Четвертый период приходится на 4-6-й годы жизни. Здесь происходят изменения в составе крови. Пятый период, подростковый, соответствует 12–13 годам у девочек и 14–15 годам у мальчиков. Он связан с гормональной перестройкой организма. Что такое вакцинация По данным Всемирной организации здравоохранения вакцинация ежегодно спасает около 3 млн детских жизней. Однако от инфекций, против которых на сегодняшний день нет вакцин, до сих пор умирают около 6 млн детей ежегодно. Количество заболеваний, которые стали управляемыми благодаря вакцинам, постоянно растет. За последние 30 лет их число увеличилось в два раза. Однако за этот же период было выявлено еще 30 новых инфекционных болезней, включая ВИЧ-инфекцию, болезнь легионеров, вирусные гепатиты С, Д, Е, микоплазменные инфекции и другие. Кроме того, доказана ведущая роль микроорганизмов в возникновении заболеваний, ранее считавшихся неинфекционными, такими как язва желудка и двенадцатиперстной кишки, злокачественные новообразования различныхлокализаций. Ученые предполагают, что в ближайшее время многие эндокринные, неврологические, психические заболевания войдут в разряд инфекционных. Вакцина – это препарат, который вызывает развитие иммунитета, то есть невосприимчивости к заболеванию. При введении вакцины происходит многоступенчатый процесс иммунизации. Первая ступень начинается после введения препарата. Развивается воспалительная реакция, благодаря которой происходит накопление большого количества иммунокомпетентных клеток. Вторая ступень связана с регионарными лимфатическими узлами, куда по лимфатическим путям попадает часть вакцинного агента. Благодаря присутствию в лимфоузлах большого количества разнообразных иммунокомпетентных клеток там активно протекает иммунный процесс. Третья ступень заключается в фиксации агента в селезенке, печени и других органах. Туда он, опять же, попадает с током крови. Именно такое трехступенчатое развитие иммунного процесса обеспечивает формирование стойкого и достаточного иммунитета. Поствакцинальный, или искусственный, иммунитет может отличаться от естественного. Как правило, он уступает по напряженности (силе) постинфекционному. Это происходит потому, что при естественной иммунизации организм отвечает на полный состав микроорганизма. А при вакцинации – только на отдельные его составляющие. Как это было? Не секрет, что наибольшее количество людей в древности погибало в результате страшнейших эпидемий. От таких заболеваний, как чума, натуральная оспа, холера, люди умирали целыми городами. Даже причиной гибели цивилизации майя считается натуральная оспа. Как предполагают исследователи, заболевание было завезено в 1521 г. больным матросом, который прибыл на борту испанского судна, причалившего тогда к берегам Америки. От этого матроса заразились несколько аборигенов, что привело к эпидемии натуральной оспы на континенте. Она унесла за несколько лет 3,5 млн человеческих жизней коренного населения Америки. Попытки создать средства для надежной защиты от смертельно опасных заболеваний человечество предпринимало издавна. Еще за много столетий до Рождества Христова существовал своеобразный метод защиты от натуральной оспы, похожий на вакцинацию. Изобретен он был в Китае, а в дальнейшем использовался в Индии, Малой Азии и Европе. Древние люди давно приметили, что человек, который однажды переболел натуральной оспой, больше никогда ею не заболеет. Тем более что для ухода за больными и захоронения умерших от этой страшной болезни всегда привлекались люди, которые уже однажды переболели оспой. Поэтому древние эскулапы искусственно заражали здоровых людей путем переноса инфекционного материала (содержимого высыпаний) от больных оспой. В древних китайских памятниках литературы можно найти описание такого инфицирования через слизистую носа. Китайские лекари вкладывали в нос здорового человека свежие оспенные струпья. Или вначале их сушили, растирали, а затем вдували в нос. Брамины древней Индии производили заражение несколько иначе. Они сначала повреждали кожу путем растирания ее до ссадин, а затем к полученным ранам прикладывали измельченные оспенные струпья. Грузины же кололи кожу иголками, предварительно смоченными в жидкости оспенных язв. В результате таких манипуляций человек заболевал легкой формой болезни и приобретал к ней стойкий иммунитет. По сути это и была первая вакцинация, названная вариоляцией (от латинского слова «variola» – оспа). Правда, при этом довольно часто возникали и тяжелые формы натуральной оспы, вследствие которых люди даже могли погибнуть. Но серьезных случаев все же было значительно меньше, чем при обычной инфекции. Поэтому такая прививка в те времена была распространена даже среди высокопоставленных персон. Например, в 1717 г. супруга английского посла в Турции М. Монтегрю привилась сама и привезла на родину данный метод защиты от оспы. С еелегкой руки вариоляция широко распространилась не только в Англии, но и в Европе. После смерти от натуральной оспы французского короля Людовика XV на такую прививку сразу же решился его внук Людовик XVI. А в 1768 г. в России вариоляция была сделана Екатерине I – и ее сыну Павлу I. В последующем все эти персоны не болели оспой. Несколько столетий спустя, в конце XVII – в., английский ученый Э. Дженнер преобразовал данный метод. Он прививал от натуральной оспы людей, заражая их коровьей оспой. Эту идею он получил от молочницы, которая поведала ему, что переболела коровьей оспой и поэтому не заразилась натуральной оспой. Ученый собрал воедино все известные в то время случаи заболевания коровьей оспой, проанализировал их и создал прививку, которой успешно привил в 1796 г. восьмилетнего мальчика. Ребенок перенес легкую форму инфекции коровьей оспы и стал защищенным от заболевания натуральной оспой. Все попытки заразить его натуральной оспой оказались безрезультатными. Э. Дженнер назвал полученный препарат «вакциной» от латинского слова «vacca» – корова. Однако ученый не мог научно обосновать свои эксперименты, поскольку медицине еще не было известно о возбудителях инфекционных заболеваний и тем более об иммунитете. Поэтому Лондонское Королевское общество отказало исследователю в публикации полученных открытий. А некоторые противники вакцинации даже обвинили его в шарлатанстве. Признание метода Э. Дженнера пришло только в 1807 г., когда комиссия британского парламента единогласно признала высокую эффективность вакцинации. Вместе с тем при массовом переносе оспенного материала с руки одного человека на руку другого довольно часто происходило заражение людей другими опасными заболеваниями – туберкулезом, сифилисом, проказой. Вакцина постепенно слабела. Тогда А. Негри в середине XIX в. предложил для вакцинации использовать материал от коров и телят, искусственно зараженных коровьей оспой. В то же время стали использовать и повторную вакцинацию (ревакцинацию) для усиления и продления иммунитета. В России первая прививка против оспы вакциной Э. Дженнера была сделана в 1801 г. Она была специально прислана по желанию императрицы Марии Федоровны. А в 1900 г. в Санкт-Петербурге был создан Оспопрививательный институт имени Э. Дженнера. Следующим прорыв в медицине и иммунологии совершил французский ученый Л. Пастер. Он первым доказал, что инфекционные болезни могут возникать только в результате проникновения в организм микробов. Благодаря его работам были обнаружены возбудители инфекционных заболеваний, а также разработаны эффективные способы борьбы с ними. Во второй половине XIX в. неожиданный случай помог Л. Пастеру сделать еще один решительный шаг в области вакцинологии. В 1879 г. ученый, работая с культурой возбудителя куриной холеры, оставил ее на длительное время в термостате без пересева. В последующем он обнаружил, что эта культура утратила свои опасные свойства и стала вызывать не заболевание, а только иммунитет к нему. Исследователь стал разрабатывать другие методы ослабления микроорганизмов, которые назвал аттенуацией. Тем самым он доказал, что вакцины можно готовить в лабораторных условиях в любом количестве, а также что вакцинация является универсальным способом профилактики инфекционных заболеваний. В 1885 г. Л.Пастер создал первую вакцину от бешенства. В те годы это заболевание всегда заканчивалось смертельным исходом. Говорят, что, будучи ребенком, Пастер видел, как после укуса бешеным волком рану прижигали раскаленным железом. Эта кровавая картина сильно потрясла маленького мальчика. Возможно, поэтому ученый долго не решался применить свою вакцину на людях. Однажды, когда он наконец отважился проверить действие препарата на себе, к нему привезли мальчика, укушенного бешеной собакой. Зная, что ребенок умрет в любом случае, ученый ввел мальчику свое изобретение. И мальчик выжил. С этого момента слава о Пастере распространилась на весь мир. В разных странах стали открываться пастеровские станции, где делали прививки сначала против бешенства, затем против сибирской язвы, куриной холеры и краснухи свиней. Такая станция была открыта и в России в 1886 г. в Одессе. Несмотря на всеобщее признание, существовало огромное количество противников вакцинации. Опыты Л. Пастера подвергались сомнениям и массовой критике. Свою правоту ученому пришлось доказывать не только в научных дебатах. Существует история, впоследствии ставшая легендой. К Пастеру, исследовавшему в своей лаборатории культуру бактерий оспы, явился незнакомец. Он представился секундантом одного вельможи, которого Пастер якобы оскорбил и который требовал удовлетворения. В ответ на вызов на дуэль Пастер сказал посланцу: «Раз меня вызывают, я имею право выбрать оружие. Вот две колбы. В одной – бактерии оспы, в другой – чистая вода. Если человек, приславший вас, согласится выпить одну из них на выбор, я выпью другую». Дуэль так и не состоялась. При создании противоинфекционного иммунитета практически ничего не было известно о механизмах развития этого иммунитета. И опять помог счастливый случай. Это произошло в 1882 г. в Мессине, когда русский ученый И. И. Мечников изучал реакцию личинки морской звезды на введение в нее шипа розы. Это случайное наблюдение, попав на «подготовленный ум», привело к созданию учения о фагоцитозе, воспалении и клеточном иммунитете. Многие ученые, современники Мечникова, не могли поверить в то, что определенные клетки организма (фагоциты) могут убивать микробы. Наряду с исследованиями Мечникова немецкий фармаколог П. Эрлих разработал теорию о гуморальном иммунитете, основанную на взаимодействии «антиген – антитело». За открытия в области изучения природы иммунитета обоим ученым, И. И. Мечникову и П. Эрлиху, в 1908 г. была присуждена Нобелевская премия. В последующем было создано огромное количество вакцин, защищающих от различных инфекционных заболеваний. Виды вакцин В качестве вакцины могут использоваться целые микроорганизмы или их различные составляющие. Кроме того, в препарате могут быть разнообразные примеси, добавки, стабилизаторы, консерванты и т. п. Существующее многообразие вакцин представлено следующими группами препаратов. 1. Живые вакцины. Это взвесь живых ослабленных микроорганизмов. Они получаются из специально выведенных вакцинных штаммов, которые не опасны для человека и не могут вызвать типичную картину заболевания. Вакцинная инфекция при использовании таких препаратов протекает в течение нескольких недель. Симптомы заболевания при этом не появляются, а только вырабатывается иммунитет. Преимуществом живых вакцин является создание прочного и длительного иммунитета, который по силе максимально приближается к естественному постинфекционному иммунитету. В большинстве случаев бывает достаточно одной дозы такой вакцины, что очень удобно. Также к достоинствам живых вакцин относится их введение простым методом – в виде капелек в рот или в нос, что значительно легче переносится, особенно детьми. В качестве недостатков выступает необходимость строгого контроля над всеми препаратами с целью сохранения живыми микроорганизмов в вакцине, а также для исключения возврата ими опасных свойств. Живые вакцины наиболее реактогенны, то есть чаще остальных вакцин вызывают побочные реакции. Также с ними связаны вакциноассоциированные заболевания, такие, от которых, собственно, и производили прививку. Кроме того, за 1–2 дня до введения и в течение 7 недель после введения живой вакцины нельзя принимать антибактериальные препараты и иммуноглобулины. Иначе иммунитет может не сформироваться, и вакцинацию придется делать снова. 2. Убитые (инактивированные) вакцины. Они представляют собой микроорганизмы, убитые в результате воздействия разнообразных факторов (нагревания, обработки формалином, ацетоном, спиртом и т. д.). Эти вакцины менее эффективны, чем живые. Поэтому для создания эффективного иммунитета требуется повторное введение препарата. 3. Анатоксины. Они готовятся из токсинов, которые выделяют микроорганизмы. Предварительно эти токсины обезвреживают формалином, а затем очищают от балластных веществ. Иммунитет после такой вакцины вырабатывается только к токсину. По силе он уступает естественному постинфекционному иммунитету и, что важно, не исключает бактерионосительство. 4. Сплит-вакцины, или химические вакцины. Состоят из различных частиц микроорганизма, полученных преимущественно химическим методом. Эти вакцины не являются гомогенными, содержат примесь органических соединений. Важным преимуществом этих препаратов является их слабая реактогенность. Они могут вводиться многократно и в больших дозах и легко комбинируются с другими вакцинами в одном препарате. Для усиления эффекта к ним добавляются особые вещества – адъюванты. 5. Субъединичные вакцины. Состоят из фрагментов или небольшихчастей микроорганизма, на которые вырабатывается достаточный иммунный ответ. Их получают обычно с помощью детергента с последующей очисткой препарата. По свойствам почти идентичны сплит-вакцинам. 6. Рекомбинантные вакцины. Это продукт генной инженерии. Такие вакцины практически безопасны. Вырабатывают достаточный иммунитет. Кроме того, они хорошо комбинируются в комплексные вакцины. 7. Конъюгированные вакцины. Представляют собой объединения (конъюгаты) полисахарида, полученного из возбудителя инфекции с белковым носителем (дифтерийным или столбнячным анатоксином) с целью усиления иммунного ответа. Также возможно применение синтетических носителей (например, полиоксидония). Способы введения вакцин Универсального метода введения вакцин нет. Препараты могут вводиться накожно, внутрикожно, подкожно, внутримышечно, аэрозольно, перорально (через рот). Большинство вакцин вводится подкожно или внутримышечно. Это обеспечивает наиболее благоприятные условия для выработки иммунитета. Внутримышечно препарат вводится в верхне-наружную часть ягодицы или передне-наружную область бедра. Подкожно – в подлопаточную область или участок наружной поверхности плеча на уровне границы верхней и средней трети плеча. Внутрикожно вводится вакцина БЦЖ – в область наружной поверхности плеча. Капельно в рот применяется полиомиелитная вакцина. Капельно в нос – живая противогриппозная вакцина. При использовании вакцин необходимо учитывать последовательность их введения, поскольку возможна конкуренция агентов этих вакцин. В таком случае иммунитет может не выработаться. Поэтому некоторые вакцины не рекомендуется вводить одновременно. Интервал между введением разных вакцин, а также одной и той же вакцины должен быть не менее 1 месяца. При одновременном применении нескольких вакцин они вводятся в разные места (разные участки тела) и разными шприцами. Ни в коем случае не допускается смешивание нескольких вакцин в одном шприце. В поствакцинальный период необходимо соблюдать щадящий режим, полноценно питаться и не допускать контакта с инфекционными больными. Когда нельзя делать прививки В каждой стране существует свой список противопоказаний к вакцинации. В России он соответствует рекомендациям Всемирной организации здравоохранения. Согласно списку существует совсем небольшое число постоянных противопоказаний. Это те ситуации, когда прививку делать нельзя ни при каких обстоятельствах. Прививки противопоказаны примерно 1 % детей в стране. Вакцину нельзя вводить, если на использование предыдущей дозы отмечалась сильная реакция в виде повышения температуры тела до 40 °C и выше, если в месте введения препарата появились покраснения более 8 см в диаметре или возникли другие осложнения, такие как резкое падение артериального давления, анафилактический шок, неврологические проявления в виде судорог, энцефалита, энцефалопатии. Для всех живых вакцин общими противопоказаниями являются: иммунодефицитные состояния, подавление иммунитета, злокачественные новообразования, беременность. Временными противопоказаниями для прививок являются острые заболевания и период обострения хронических заболеваний. После выздоровления или стабилизации хронического процесса вакцинацию можно проводить. Остальные же состояния, ранее считавшиеся противопоказаниями к прививкам, к таковым теперь не относятся и называются ложными противопоказаниями. Реакции на прививку и возможные осложнения после вакцинации Вакцина – это лекарственный препарат. Не существует ни одного лекарственного препарата, у которого не было бы побочных эффектов. Даже на лекарства от аллергии бывают реакции. Поэтому-то и нет абсолютно безопасных вакцин. Всегда существует риск развития побочных реакций. Многолетний опыт использования вакцин подтверждает, что вакцинация все же лучше, чем риск заболевания или его осложнения. Побочные эффекты могут быть непосредственно связаны с вакциной или с ошибкой при проведении вакцинации, а также могут случайно совпадать с вакцинацией. Развитие этих реакций может быть обусловлено не только инфекционным агентом, но и остальными составляющими препарата (сорбентами, примесями, консервантами, добавками, стабилизаторами и др.). Побочное действие вакцин чаще всего проявляется в виде недомогания, небольшого повышения температуры тела, незначительных местных реакций. Эти симптомы продолжаются недолго, не требуют лечения и проходят самостоятельно. Местные реакции развиваются в месте введения препарата. Если он капался в нос, то может возникнуть насморк, заложенность носа, кашель. Если вакцину капали в рот, то может возникнуть тошнота, дискомфорт в животе, расстройство стула. Если же делалась инъекция, то в области ее введения может появиться болезненность, отечность, уплотнение, покраснение. Общими реакциями считаются повышение температуры тела, недомогание, головная боль, расстройство сна, боли в суставах, животе, расстройство стула, тошнота, рвота, кратковременное обморочное состояние. Местные и общие реакции обычно развиваются через 24 часа и исчезают через 2–7 дней. Также возможно развитие аллергических осложнений после применения вакцины. Они могут проявляться сыпью, болями в суставах, головокружением, затруднением дыхания, одутловатостью и развитием отека Квинке, анафилактическим шоком. Такие осложнения развиваются в первый час от момента введения препарата или в течение первых двух суток. Кроме того, после применения живых вакцин очень редко возможно развитие вакциноассоциированных заболеваний. То есть развитие тех болезней, от которых проводилась вакцинация. Основной причиной таких осложнений чаще всего бывает наличие у детей иммунодефицита, вследствие которого организм не способен вырабатывать достаточный иммунитет. Поэтому не происходит избавление организма от возбудителя инфекции. Вот почему все иммунодефицитные состояния являются противопоказанием для проведения любой вакцинации. Кроме того, в крайне редких случаях могут развиваться неврологические осложнения, такие как астматический синдром, ложный круп, тромбоцитопеническая пурпура, геморрагический васкулит, пиелонефрит, гломерулонефрит. Национальный календарь прививок В каждой стране существует свой национальный календарь профилактических прививок. На его основании осуществляется плановая массовая вакцинация населения. В рамках законодательства каждой страны отрегулирована обязательность выполнения таких прививок. Календари прививок разных стран могут отличаться. Российский календарь прививок основан на рекомендациях Всемирной организации здравоохранения и включает в себя вакцины от 9 инфекций. На первом году жизни ребенок получает 10 доз разных вакцин от 6 инфекций, а на втором году жизни – еще 6 доз от 7 инфекций. В следующей таблице приведены описания вакцин российского национального календаря профилактических прививок. 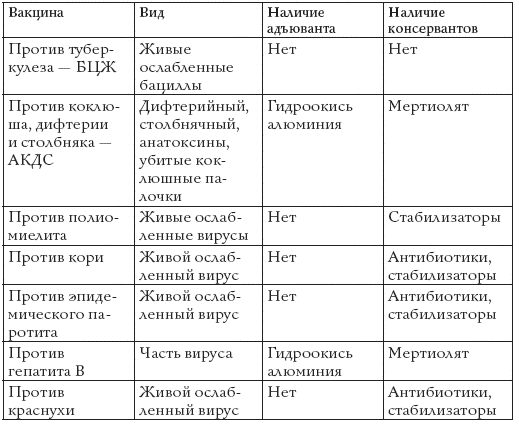 Ознакомиться с полным календарем прививок можно в приложении 1. Правовые вопросы вакцинации В последние десятилетия в России произошли качественные изменения в отношении вакцинопрофилактики. За это время был издан ряд законов, где отражены права и свободы граждан в этом отношении. 17 сентября 1988 г. принят Федеральный закон № 157-ФЗ «Об иммунопрофилактике инфекционных болезней человека». Этот закон определяет права граждан и гарантирует социальную защиту лиц, вред здоровью которых был нанесен вследствие иммунизации. Оговорены рамки возможных ограничений прав граждан при проведении вакцинации, гарантируются бесплатные прививки в объеме национального календаря вакцинации, бесплатное лечение при возникновении поствакцинальных осложнений и возмещение нанесенного ущерба. Закреплено право на отказ от проведения прививок. Для реализации этого закона Правительством России приняты следующие документы: – Постановление № 825 от 15 июля 1999 г. «Об утверждении перечня работ, выполнение которых связано с высоким риском заболевания инфекционными болезнями и требует обязательного проведения профилактических прививок»; – Постановление № 885 от 2 августа 1999 г. «Обутверждении перечня поствакцинальных осложнений, вызванных профилактическими прививками, включенными в национальный календарь профилактических прививок, и профилактическими прививками по эпидемическим показаниям, дающих право гражданам на получение государственных единовременных пособий»; – Постановление № 1013 от 27 декабря 2000 г. «О порядке выплаты государственных единовременных пособий и ежемесячных денежных компенсаций гражданам при возникновении у них поствакцинальных осложнений». Если же вы все же решили взять на себя такую ответственность и отказаться делать своему ребенку прививки, то с правилами оформления отказа вы можете ознакомиться в Приложении 2. Мифы о вакцинах и вакцинации Вакцины оказывают неблагоприятное влияние на иммунитет человека, подавляют его. Как раз наоборот. Именно заболевания изматывают организм и ослабляют его защитные силы. Вспомните, как в школе вам после банальной простуды врач давал освобождение от занятий физической культурой. Вы, конечно, очень радовались возможности не ходить на занятия. А в чем причина этого освобождения? В том, что после болезни организм ослаблен и не может справляться даже с повседневными нагрузками. Вакцины же болезнь не вызывают, а только способствуют появлению иммунитета к этой болезни. И, следовательно, активируют, а не ослабляют иммунитет. В течение первого года ребенку делают так много комбинированных прививок. Разве маленький организм способен справиться с такой нагрузкой? Организм ребенка при рождении сталкивается со значительно большей нагрузкой, встречаясь со всем многообразием микроорганизмов окружающей среды. Поэтому пара дополнительных вакцинных агентов не перенапрягут иммунную систему малыша. Тем более что она многофункциональна. Иммунная система человека, в том числе и малыша, способна обрабатывать одновременно десятки тысяч агентов без особой перегрузки. Многие специалисты рекомендуют перед проведением прививок делать каждому ребенку иммунограмму. Говорят, что во всех странах это делается. Ни в одной стране мира перед проведением прививок не выполняется иммунограмма всем детям подряд. Данное исследование производится только при наличии определенных показаний. Это, к примеру, могут быть случаи, когда у ближайших родственников малыша имеются иммунодефицитные состояния. Кроме того, существующие на сегодня методы исследования иммунного состояния не позволяют быстро определить отдельные нарушения в работе иммунитета. Вакцинация проводится всем подряд. При этом не учитываются индивидуальные особенности организма ребенка. Как раз наоборот. Перед тем как сделать прививку, ребенка осматривает врач. На основании предыдущего наблюдения, а также данных настоящего обследования и осмотра он решает, можно делать вакцинацию или нет. При необходимости для малыша составляется индивидуальный график вакцинации, производится подбор вакцин или вакцинация может быть произведена в больнице. Это ли не индивидуальный подход? Содержащиеся в вакцинах консерванты, в частности мертиолят, наносят вред здоровью детей. Действительно, в качестве консерванта в некоторые вакцины добавляется мертиолят или тиомерсал, что означает одно и то же. Это органическое соединение ртути. Оно не способно накапливаться в организме и за 3 дня полностью из него выводится через пищеварительный тракт. Проводились многолетние наблюдения за здоровьем и развитием детей, получивших прививки мертиолятсодержащими вакцинами. Учитывались показатели по 42 параметрам. В итоге было доказано, что количество консерванта, которое содержится в вакцинах, не оказывает токсического влияния на детей, на их здоровье и развитие. Если у ребенка аллергия, то его нельзя прививать. На сегодняшний день наличие аллергии не является противопоказанием для вакцинации. Только проводить вакцинацию нужно в тот период, когда нет признаков аллергии. Обязательно необходимо сообщить врачу о наличии у малыша аллергии, какие вещества ее вызывают и как она проявляется. Болезни, от которых прививают, уже практически не встречаются. Нет эпидемий дифтерии, коклюша, полиомиелита и т. д. Так зачем тогда прививаться, если вероятность заболеть минимальна? Если вы не знаете о случаях заболеваний, то это не значит, что их нет. А вот когда инфекции действительно появятся в близком окружении или ребенок все же заболеет, то делать прививку будет уже поздно. Кроме того, именно благодаря вакцинации эти болезни так редко встречаются. Бытует мнение, что у большинства людей существует естественный иммунитет от всех болезней. И если делать прививки, то этот иммунитет может быть разрушен. Данное утверждение совершенно неверно. Не существует универсального иммунитета. К сожалению, он строго специфичен и вырабатывается на конкретную инфекцию. Вот только это может происходить болезненно (то есть после перенесенного заболевания) или безболезненно (путем вакцинации). Многие мамы уверены, что пока они кормят своего малыша грудным молоком, он защищен от всех болезней. В том числе и инфекционных. Поэтому не стоит делать прививки во время всего периода кормления грудью. Было бы очень замечательно, если бы это было правдой. Действительно, от некоторых инфекций малыш защищен антителами матери. И это учитывается при иммунизации. Например, прививки против кори, краснухи и свинки потому и делаются с годовалого возраста, так как у большинства матерей имеется защита от этих болезней, которую они и передают своим детям. Лучше подождать до того момента, когда малышу исполнится год, и уже тогда начинать делать прививки. Откуда взялось такое мнение, непонятно. Но все же лучше делать прививки в рекомендуемые сроки, поскольку они разработаны с учетом вероятности заболеть в первые месяцы жизни. Ведь многие инфекции дети до года переносят значительно тяжелее, и именно поэтому их так рано прививают. |
|
||
|
Главная | Контакты | Нашёл ошибку | Прислать материал | Добавить в избранное |
||||
|
|
||||
