|
||||
|
|
ЧАСТЬ 4 ЧАСТНАЯ ПСИХИАТРИЯ Глава 20 ШИЗОФРЕНИЯ Шизофрения (от греч. schizo — расщепляю, phren — ум, душа) — прогрессирующее (прогредиентное) эндогенное психическое заболевание, для которого характерны утрата единства психических функций, нарушение мышления, обеднение эмоциональной сферы («неподвижность эмоций», по Э. Блейлеру) и нарастающее ослабление психической активности («ослабление энергии психической жизни», по С. С. Корсакову, «падение энергетического потенциала», по К. Конраду). Кроме этих основных симптомов, без наличия которых диагностика сомнительна, проявляются и «дополнительные»: навязчивые расстройства, сенестопатии, истерические, ипохондрические симптомы, бредовые, галлюцинаторные, псевдогаллюцинаторные расстройства, депрессивные, маниакальные, кататонические, онейроидно-кататонические проявления. «Дополнительные симптомы», как их назвал Э. Блейлер, могут быть, а могут и не быть, в то время как основные симптомы обязательны. Память и приобретенные ранее знания сохраняются, так что собственно интеллект при шизофрении не страдает. В МКБ-10 шизофрения шифруется под рубрикой F2. Это психическое заболевание как самостоятельная нозологическая форма было выделено в 1896 году известным немецким психиатром Эмилем Крепелином под названием «раннее слабоумие» (Dementia praecox). Проведя длительные наблюдения над различными больными, у которых развивались острые психозы с картиной бредовых, галлюцинаторно-бредовых расстройств, аменцией, спутанностью, острыми депрессивно-бредовыми или маниакально-бредовыми расстройствами, кататонией, он отметил, что завершающие стадии болезни через 10 — 15 — 20 лет характеризуются общим свойством — оскудением всей психической жизни пациентов, утратой интереса к жизни, общим поглупением (Verblodung). Этот «роковой исход» в слабоумие у довольно молодых людей Э. Крепелин считал основным свойством болезни, отсюда название «раннее слабоумие». Термин «шизофрения» был предложен в 1911 году крупным швейцарским психиатром Э. Блейлером; он полагал, что шизофрения — группа болезней эндогенного происхождения, которая объединяется общим психологическим признаком — расщеплением целостной психики, утрате единства между процессами мышления, эмоциями, аффектами при упадке активности. Шизофрения — наиболее распространенное психическое заболевание по данным ВОЗ количество больных шизофренией во всем мире составляет 0,77- 0,8%; среди всего контингента психически больных, регистрируемы в психоневрологических диспансерах, больные шизофренией составляют примерно 20% (данные О. В. Кербикова). В молодом возрасте (от 16 до 28 лет заболевают преимущественно мужчины, а начиная с 40 лет растет процент заболеваемости среди женщин. Некоторые исследователи отмечают тенденцию к незначительному росту заболеваемости, однако здесь необходимо учитывать, что регистрация увеличения числа лиц, больных шизофренией, может быть связана с недостаточно четкой диагностикой. Этому способствовало в известной мере то, что Э. Блейлер сам расширил границы заболевания, делая акцент на психологических факторах развития симптоматики болезни. Эта позиция находила поддержку у ряда исследователей, описывавших подобно «латентной» шизофрении Э. Блейлера «мягкие» формы (А. Кронфельд С. И. Гольденберг, A. M. Розенштейн, Б. Н. Фридман и др.). В отечественой классической психиатрии, начиная с С. С. Корсакова, описавшего «дизнойю» как прообраз шизофрении, и В. Х. Кандинского, выделившего «идеофрению» раньше описаний Э. Крепелина и Э. Блейлера, преобладал клинический подход с доказательностью прогредиентного течения болезни и акцентом на обязательность диагностики особых нарушений мышления. СИМПТОМАТОЛОГИЯ Наиболее специфичным для шизофрении признаком является нарушение мышления при сохранной в целом функции интеллекта. Эта патология развивается с самого начала болезни, преобладает характерный для всего заболевания в целом феномен «расщепления», «диссоциации», нарушения единства мыслительного процесса, который может быть частично обратимым, что связано с наличием как обострений, так и периодов стабилизации или ремиссий. Дезинтеграция мышления проявляется в том, что нарушаются связи между компонентами мышления — представлениями, понятиями, эти разрозненные компоненты, патологически соединяясь, дают клиническую симптоматику, определяющую своеобразие патологии мышления при шизофрении («особость» мышления, его «инакость»). Мышление больных шизофренией лишено конкретности, реальности, оно оторвано от действительности, подчиняется внутренним, аффективным влияниям, переживаниям, что Э. Блейлер определил как «аутизм», «аутистическое" мышление. С этим связана и утрата логической связи в течении ассоциаций, что приводит к «паралогичности» мышления, его непонятности, проявляющейся в речевой продукции шизофреников. Вербальная (звуковая) сторона речи начинает преобладать над самим мышлением. В начале болезни мышление может нарушаться вследствие неожиданной остановки, перерыва мыслей (Sperrung), причем это проявляется достаточно очевидно, больные могут неожиданно замолкать, если они выражают какую-то мысль, в голове возникает «пустота», лишь через какое-то время речь может быть продолжена. В других случаях или у того же больного в другое время может возникать своеобразный «наплыв» мыслей (ментизм, мантизм), при этом мысли текут самопроизвольно, и их так много, что может возникнуть «закупорка» мышления, иногда это сопровождается звучанием мыслей, ощущением насильственного их течения под чьим-то воздействием («ассоциативный», «идеаторный» автоматизмы). Еще одна особенность болезни — возникновение «символического» мышления, при этом определенные реальные понятия заменяются другими, являющимися в силу особого представления больных их символами. В таких случаях нечто абстрактное может нелепо конкретизироваться. Например, больной раздевается догола и объясняет, что нагота — это «освобождение от глупых мыслей запутавшегося псевдочеловека». Символическое мышление может проявляться в творчестве. Так, один пациент проф. В. А. Гиляровского нарисовал ярко-желтую змею и сделал подпись: «Кольцом самотворчества обезопаситься во вне». При шизофрении может обнаруживаться резонерство как результат особого нарушения мышления. Оно проявляется в речи как пустое рассуждательство на отвлеченные темы; при этом конечная цель мышления утрачивается, что делает его совершенно бесплодным, лишенным конкретного смысла. В далеко зашедших случаях болезни проявляется «разорванность» мышления (шизофазия) с механическим сочетанием никак не связанных между собой ассоциаций. В речи это выражается появлением «словесной окрошки», когда высказывания больных совершенно теряют смысл, хотя предложения могут строиться грамматически правильно. При этом пациенты находятся в ясном сознании, полностью сохраняют все виды ориентировки. Показательный клинический пример разорванности мышления больной шизофренией приводит М. О. Гуревич (1940) в видозаписи своей беседы с ней:
Кроме отмеченных особенностей, мышление больных шизофренией характеризуется недостатком инициативы, активности; отсутствует целенаправленность, конкретность мотивировки мышления, что делает его нечетким, «рыхлым». Одной из характерных особенностей мышления больных шизофренией является утрата его субъективного произвольного характера, что приводит к «неуправляемости» мыслей, их «чуждости», т.е. психическому автоматизму (синдром Кандинского — Клерамбо). Больные говорят, что мысли им «вкладываются насильно», «управляются» какой-то посторонней силой (гипнозом, магнитами, особыми приборами). Вместе с тем возникающие у них мысли, по убеждению больных, становятся известными другим людям, все могут их легко «читать» (чувство внутренней раскрытости). Можно полагать, что расстройство мышления и речи при шизофрении свидетельствует о нарушении четкого взаимодействия между корой головного мозга и подкоркой, нарушается интеграция психических процессов. Это как раз проявляется различными клиническими феноменами «диссоциации», утраты единства самого процесса мышления. Например, больной может единовременно думать о совершенно противоположных вещах, исключающих друг друга (амбивалентность мышления). Другим очень важным и характерным для шизофрении симптомом является обеднение эмоционально-волевой сферы, что проявляется в утрате тонких и адекватных реакций личности на окружающее, все более и более выраженном их притуплении с формированием «неподвижности аффекта» (по Э. Блейлеру). Утрачивается тонкая нюансировка эмоциональных реакций, нарастает их неадекватность, парадоксальность. Из высших эмоций в первую очередь утрачиваются социально-этические, такие как чувство такта, стыда, симпатии, затем уже эстетические, интеллектуальные. На поздних этапах развития болезни, при формировании особого дефекта личности, наряду с выраженным угасанием высших эмоций и интересов обнаруживается холодно-безучастное отношение к людям, а иногда и просто тупо-враждебное, наступает полное отчуждение от людей. У многих больных наблюдается извращение инстинктов или грубость в их проявлении (повышенная сексуальная расторможенность, инверсия сексуальности, прожорливость), а в некоторых случаях угасание инстинктов. Примером утраты инстинкта самосохранения могут служить случаи болезни с частыми и упорными попытками самоубийства.
Нарушение волевой активности у больных шизофренией проявляется иногда в несоответствии их поведения, которое становится неправильным, непонятным, условиям жизни и реальной обстановке. Волевые устремления могут характеризоваться импульсивностью, внезапностью неожиданных и немотивированных действий. Иногда импульсивность выражается в агрессивных поступках. По мере прогрессирования болезни наблюдается ослабление волевой деятельности, больные становятся вялыми, безынициативными, неработоспособными, непродуктивными. Отсутствие стремлений, побуждений к деятельности обозначается понятиями «гипобулия», «абулия», «апатия». Больные при этом подолгу лежат, они становятся неряшливыми, не моются, не стригутся, проявляют негативизм при попытках привести их внешность и одежду в порядок. Частыми симптомами при шизофрении являются расстройства восприятия — иллюзии, галлюцинации. Вербальные иллюзии возникают при формировании аффективно-бредовых расстройств, когда в речи окружающих больные слышат свое имя, упреки в свой адрес, осуждение, угрозы и др. Галлюцинации чаще проявляются в виде слуховых обманов, быстро становятся императивными, приказывающими; могут возникать обонятельные галлюцинации, больные ощущают запах гнили, падали, миазмов и т.д. Характерна трансформация галлюцинаций в псевдогаллюцинации. Бредовые идеи при шизофрении имеют различную фабулу: бред преследования, бред отношения, бред особого значения, ипохондрический бред, бред воздействия. Систематизация бреда свидетельствует о наличии стойкой диссоциации мышления и прогредиентном течении заболевания. Следует отметить как особенность то, что все перечисленные симптомы шизофрении проявляются на фоне ясного сознания (за исключением острейших случаев, когда имеет место спутанность или сновидность сознания — онейроидно-кататонические формы). ТЕЧЕНИЕ И ФОРМЫ БОЛЕЗНИ В настоящее время основным критерием систематики шизофрении является тип течения заболевания. Выделяется шизофрения с непрерывным течением, при котором симптоматика носит «мерцающий» характер (Э. Блейлер, 1911), периодическая (циркулярная) шизофрения и приступообразно-прогредиентная шизофрения («шубообразная» от нем. Schub — ступенька вниз). Подобная систематика, отражающая многообразие клинических проявлений заболевания, выявляет сущность так называемого шизофренического спектра. I. Шизофрения с непрерывным течением (непрерывная шизофрения) подразделяется на злокачественно-прогредиентную (юношескую злокачественную), прогредиентную (параноидную, бредовую) и малопрогредиентную (шизофрения с вялым течением). 1. Злокачественная непрерывная (юношеская) шизофрения соответствует впервые выделенной Э. Крепелином Dementia praecox (раннему слабоумию). Этот тип течения характеризуется ранним началом болезни (период пубертатного криза — 12-15 лет), грубой прогредиентностью, быстрым нарастанием личностного опустошения с утратой активности и развитием бурных полиморфных психозов. В зависимости от преобладания тех или иных симптомов выделяются отдельные формы злокачественной шизофрении: простая, кататоническая, гебефреническая. • Простая форма. Особенностью симптоматики и течения является преобладание «негативных» расстройств, симптомов «выпадения», характеризующихся резкой перестройкой личности в целом при отсутствии психоза. Подростки, до болезни не обнаруживавшие никаких личностных аномалий, наоборот, часто «образцовые» (по Э. Крепелину), ровные в общении, послушные, прилежные в учебе, обязательные, подающие надежды, серьезные, вдумчивые, вдруг неожиданно меняются. Они становятся грубыми, теряют интерес к прежним делам, в семье делаются нетерпимыми, у них развивается холодное безразличие, немотивированная раздражительность по отношению к самым близким людям — отцу, матери, своим знакомым. Больные перестают посещать занятия, бесцельно бродят по улицам или подолгу спят, бесцельно лежат, как будто погруженные в какие-то размышления, но на самом деле безразличные к тому, что происходит, к тому, что необходимо заняться чем-то полезным, нужным. Появляется замкнутость, которая быстро нарастает, больные становятся молчаливыми, волновавшие их прежде события перестают вызывать адекватные эмоциональные реакции. Несчастья их не трогают, радостные события не находят отклика. К родным становятся безразличными, а порой злобными. Меняются их мимика и моторика, лицо делается безразлично невыразительным, голос монотонным, однообразным. Иногда отмечается неуместный смех, неадекватные гримасы. Наблюдается расторможение примитивных влечений, больные становятся прожорливыми, сексуально расторможенными, мастурбируют на глазах посторонних. Перестают следить за одеждой, соблюдать правила гигиены, не хотят мыться, менять белье, спят, не раздеваясь. Одного больного, чтобы заставить вымыться, родители вынуждены были бросать прямо в одежде в наполненную водой ванну. У многих появляется беспричинная агрессия окружающим, немотивированная жестокость. Нарушения мышления сначала проявляются бедностью ассоциаций, речи, внезапными «остановками», «перерывами» мысли (Sperrung), обнаруживаются «соскальзывания» мыслей на отвлеченную тему. Больные могут придумывать новые слова («неологизмы»). Начав говорить, неожиданно замолкают, как бы теряя интерес к беседе, затем поясняют, что «мысли ушли», голова стала «пустой». У многих больных продуктивная деятельность уступает место необычным, оторванным от жизни особым занятиям отвлеченного характера со склонностью «погружаться» в проблемы мироздания, астрономии, философии, лингвистики, химии, физики, которыми они ранее не увлекались и к которым не имеют настоящей подготовки (симптом «метафизической интоксикации», по Циену). Разговоры на абстрактные темы с апелляцией к «разрешению мировых проблем» носят характер пустой болтовни, вербалистики, так как больные, заявляющие, например, о категориях диалектики, этики, оперируют собственными понятиями о науках, в которых сами ничего не понимают. Они не изучают их основ, проявляют полное невежество в самых простых вопросах, так как никакого специального образования они не получают, следовательно, их личность не обогащается, наоборот, нарастают бездеятельность, опустошение личности в целом. При простой форме шизофрении, как правило, не бывает бреда, галлюцинаций. Возможны лишь эпизодические проявления бредовой настороженности, рудиментарные галлюцинаторные расстройства в виде отдельных «окликов». В целом достаточно быстро, в течение трех-пяти лет, нарастает оскудение эмоций и понижение продуктивности с полной утратой инициативы, конкретной целенаправленной деятельности. Довольно быстро развиваются особый шизофренический дефект и конечное состояние с безразличием, апатией («спокойствие могилы», по Э. Блейлеру). • Кататоническая форма непрерывнотекущей шизофрении, описанная K-Л. Кальбаумом (1874), начинается в молодом возрасте. Выраженные случаи проявляются сменой кататонического ступора кататоническим возбуждением без помрачения сознания (люцидная, светлая кататония). Кататоническому ступору предшествуют эпизодически повторяющиеся явления «застывания» больных в одном положении. Часто такой эпизод впервые развивается в школе, когда вызванный к доске подросток на вопрос учителя не отвечает, а стоит, глядя в одну точку, и в таком положении может оставаться в течение всех 45 мин урока, если учитель не отпускает его на место. В дальнейшем такие состояния («столбняк») могут повторяться и дома, развиваясь сами по себе. Затем наступает полная обездвиженность с молчанием (ступор с негативизмом, мутизмом). При ступоре возникает выраженное напряжение всех мышц (ригидный ступор). Такое состояние К.-Л. Кальбаум назвал «психозом напряжения». Больные могут принимать неудобные позы и оставаться в таком положении днями и даже месяцами. В состоянии ступора они не едят, могут сопротивляться кормлению (негативизм активный), питание осуществляется насильственно через зонд. Мочатся и испражняются они под себя. Сознание при этом не нарушается, впоследствии, когда ступор проходит, больные могут рассказывать, что вокруг них происходило. И. П. Павлов описывал больного, который в состоянии ступора провел 20 лет. Кататоническое возбуждение проявляется в стереотипно повторяющихся бесцельных действиях, часто сопровождается импульсивной агрессией. Больные всем оказывают упорное сопротивление, делают противоположное тому, что им говорят, о чем их просят (негативизм), они часто срывают с себя одежду, помещенные в отделение, бегают голые, могут наносить себе повреждения. На происходящее вокруг не реагируют. Возбуждение может сочетаться с мутизмом (немое возбуждение), или проявляется вербигерация — повторение одних и тех же слов, фраз, лозунгов. Встречается эхолалия. когда больные повторяют чужие фразы, другие эхо-симптомы — повторение чужой мимики, как бы «передразнивание», повторение чужих действий (эхо-праксия). Для больных кататонической шизофренией характерны стереотипии, часто отмечается «симптом последнего слова» — при попытке врача получить ответ на какой-то вопрос они молчат, пока не последует новый вопрос, после чего дают односложный ответ на предыдущий вопрос. При кататонической шизофрении очень быстро, за два-три года, формируется «конечное состояние» с редукцией психической активности и формированием «тупого» слабоумия (по Э. Крепелину). • Гебефреническая форма непрерывной шизофрении также дебютирует в юношеском возрасте (Геба — в греческой мифологии богиня юности). Характерной особенностью является резко бросающееся в глаза расстройство поведения: больные гримасничают, кривляются, паясничают, отпускают плоские, подчас циничные шутки. Грубое кривлянье, дурашливость, шутовство напоминают детскую капризность, но все отмеченные проявления, гримасничанье носят утрированный, гротескный характер, поведение абсолютно неадекватно ситуации. Нелепый хохот или завывания пугают и тяготят окружающих. Показное веселье и эйфория больных не заражают, неестественная патетика при обращении или циничная развязность, разболтанность, коверканье слов, сюсюканье, проявление отдельных кататонических симптомов — застывания в одной позе, вербигерация — сообщают статусу характер психотического возбуждения. Больные могут кувыркаться, делать «шпагат», временами проявляют импульсивность с агрессивными действиями, проходя бьют других, жестоко и сильно, тут же могут лезть с объятиями и поцелуями, беззастенчиво обнажаются на глазах посторонних, мастурбируют, стремятся схватить других за половые органы. Такие пациенты часто бывают неопрятны, нечистоплотны, могут нарочно мочиться, испражняться в постели, прожорливость чередуется с разбрасыванием пищи. Эпизодически могут проявляться отрывочные бредовые идеи, возникают отдельные «оклики». Заболевание отличается злокачественностью течения, за год-полтора у таких больных также развивается конечное состояние по типу «манерного слабоумия (Э. Крепелин). 2. Параноидная форма непрерывного течения шизофрении дебютирует после 20-25 лет. Развитие болезни здесь происходит медленнее, на ранних этапах болезни постепенно изменяется личностная структура, появляются недоверчивость, настороженность, отчужденность, скрытность, замкнутость. По образному определению В. Гризингера, «личность наряжается в новые одежды». На этом фоне появляются бредовые идеи отношения, преследования, особого значения. Больным кажется, что про них говорят на улице, в метро, за ними специально наблюдают, при этом преследователи «подают особые знаки», «передают их по цепочке». Рождаются мысли о том, что за этим стоят особые организации, секты, колдуны и т.д. В таких случаях формируется паранойяльный интерпретативный бред, а затем картина болезни усложняется вследствие появления галлюцинаций (слуховых), которые проделывают динамику от единичных «окликов» до комментирующих и «приказывающих» (императивных) «голосов». Далее появляются псевдогаллюцинации, «внутренние голоса», «звучащие мысли», возникают чувство «овладения», бред психического и физического воздействия, т.е. формируется синдром Кандинского — Клерамбо (психического автоматизма). При этом резко изменяется поведение больных, оно становится психотическим, определяется сущностью тех или иных автоматизмов (идеаторных, моторных, сенестопатических). Этот этап обозначается как параноидный, возможен галлюцинаторно-параноидный вариант бредовой шизофрении. Иногда к бредовым расстройствам присоединяются кататонические явления (вторичная кататония). Это, как правило, отмечается при переходе болезни в парафренную стадию развития бреда, когда бредовые представления принимают крупный размах, становятся мегаломаническими. Пациенты считают себя «посланниками богов» или «самим господом богом», «особыми личностями знатного происхождения», «министрами», «президентами», «присваивают» себе чужие фамилии (бредовая деперсонализация), у них появляется неадекватное чувство превосходства, особая горделивость, снисходительное отношение к окружающим. Фантастичность фабулы бреда свидетельствует о значительном личностном дефекте, на этом этапе могут обнаруживаться особые речевые расстройства: монологи, пространные нескончаемые рассуждения на различные отвлеченные темы и явления шизофазии (речевой окрошки), описанные как специфические симптомы шизофрении. Нарастает снижение инициативности, продуктивности, больные выбывают из жизни, становятся жителями психиатрических больниц, «носителями голосов», формируется особый тип параноидного слабоумия. 3. Вялотекущая непрерывная шизофрения (шизотипическое расстройство, по МКБ-10). Начало заболевания медленное, постепенное. На ранних этапах течения болезни преобладают неврозоподобные проявления. Из них чаще всего наблюдаются различные навязчивости расстройства, такие как навязчивое мудрствование, явления умственной жвачки, «абстрактные» навязчивости. Обсессии отличаются от невротических малой психологической понятностью, неодолимостью, быстрым развитием ритуалов («навязчивости против навязчивости»). Ритуалы чрезвычайно причудливы, фобии быстро утрачивают эмоциональный оттенок, о страхах больные говорят как бы отстраненно. Страхи сами по себе часто нелепы, например, больные боятся каких-то определенных слов, произносимых женщинами; у них возникает страх увидеть облака определенной формы, из-за этого они не могут смотреть на небо; они боятся какого-то определенного цвета, предметов ромбовидной формы и т.д. Иногда страхи на ранних этапах болезни психологически понятны (страх смерти после сообщения о гибели знакомого человека), но затем страхи усложняются и теряют связь с «понятной» ситуацией. Навязчивости при шизофрении быстро трансформируются так, что исчезает компонент «борьбы» и сам по себе феномен принимает характер идео-обсессивного расстройства, появляются «наплывы» мыслей, особые ощущения в голове («мозг ссыхается», «потрескивает»). У многих навязчивости принимают характер неодолимости совершения какого-либо нелепого действия, например «снять туфлю и ударить ею прохожего по голове», «плюнуть в лицо встречному человеку» и т.д. В некоторых случаях «ритуалы занимают ведущее место в поведении, из-за них больные вынуждены целыми днями не выходить из дома, они не могут выполнять обычной работы. Одна больная не могла заснуть, если трижды очень громко не прокричит: «Ура! Ура! Ура!», затем процедура засыпания усложнялась, так что надо было произносить «особые заклинания», это могло продолжаться в течение двух-трех часов. Постепенно у таких больных нарастает вялость, утомляемость при отсутствии заметных физических нагрузок, сужается круг интересов, утрачивается активность. Ипохондрически-сенестопатические жалобы больных вялотекущей шизофренией отличаются особой вычурностью («выворачиваются кости», «отнимается желудок», «сперматозоиды в яичках свиваются в клубок», «трещат яйца»), развиваются мучительные сенестопатии («тело наполняется водой, которая булькает в мозгу», «что-то чавкает и клокочет в легких», «в мозгу ощущается холодящая звезда» и т.д.). Возможно развитие деперсонализационных расстройств с усложнением от невротических явлений «пронзительного самоанализа» до ощущения отсутствия всех естественных проявлений своего «Я» («у меня нет своих эмоций, своих чувств, своего настроения»); все, что они делают, больные выполняют как бы механически, понимая, что в данной ситуации надо поступать таким образом. Подобные проявления могут достигать степени «тотальной деперсонализации (аутопсихическая деперсонализация) с ощущением полной утраты собственного «Я». Дереализация проявляется в ощущении «неясности окружающего», «возникновении неодолимой стены» и «какой-то пелены перед глазами». Эпизодически могут появляться ощущения утраты четкости мышления, управления мыслями, но эти симптомы транзиторны, на первый план выступают неврозоподобные расстройства. Встречаются проявления дисморфофобии и дисморфомании. Например, один больной стал замечать, что левое ухо больше, чем правое, каждый день утром и вечером измерял их линейкой, записывал данные, хотя они не отличались существенной разницей. Убеждение в уродстве нарастало, он стал требовать «подрезать левое ухо». Многие больные, видя свои «телесные недостатки», прикрывают их, носят большие темные очки, закрывают нижнюю часть лица шарфом, чтобы не был виден «уродливый подбородок». Один больной, приходя на пляж, помещал в плавках особый плотный мешочек, так как находил свой член «совсем маленьким», впоследствии стал обращаться к сексопатологу с просьбой увеличить его длину, хотя размеры члена были в пределах нормы. Мотивы голодания или строгой диеты могут быть совершенно невразумительными («хочу, чтобы лицо было не круглым, а длинным, как у Христа»). Проявления анорексии могут проявляться не полным отказом от пищи (М. В. Коркина, 1995), а вычурными, заумными голодными диетами (едят, например, один какой-либо продукт: морковь, сырую крупу). У мальчиков и юношей упорная анорексия может быть началом шизофренического, медленно развивающегося процесса. При дисморфоманических расстройствах мысли о своем уродстве касаются, как правило, тех частей тела, которые являются нормальными, а реальные дефекты игнорируются полностью. Психопатоподобные расстройства при вялотекущей шизофрении могут выражаться в неожиданном появлении грубых истерических реакций, не связанных с какими-либо психогенными факторами. При внешнем сходстве с истерической психопатией в таких случаях можно отметить трансформацию истерической «жажды признания» в поведенческие реакции гебоидного типа с гротескной демонстративностью, грубой карикатурностью отдельных истероподобных проявлений, нарастанием негативизма, немотивированной эксплозивности. Фальшивая наигранность поведения, неадекватные гримасы, кривляние, манерничание постепенно принимают монотонную форму, становятся шаблонными и однообразными, появляется эмоциональная неадекватность, холодность и черствость по отношению к близким людям, прежде всего к родителям. Многие психиатры (Урштайн, 1919; Э. Блейлер, 1922, и др.) отмечали, что «там, где много истерии, необходимо исключать шизофрению», что отражает особенности клиники процессуального заболевания, когда медленно, но неукротимо истероподобная симптоматика формирует психопатоподобное поведение с постепенным снижением общей продуктивности, целенаправленной активности, социальным дрейфом личности. Часты случаи присоединения к истероподобным симптомам явлений навязчивости (В. М. Морозов, P. A. Наджаров, 1957). При сходстве вялотекущей шизофрении с шизоидной психопатией процессуальный генез доказывается постепенным усилением замкнутости в случаях шизофрении, появлением холодности (в сочетании с резкостью) к близким. Из-за нарушения концентрации мыслей и несобранности падают успеваемость и трудоспособность. Нарастает аутизм, больные погружаются в мир собственных фантазий, которые характеризуются нелепостью и вычурностью, у многих больных появляется стремление к собиранию нелепых коллекций, например образцов испражнений всех видов животных. Больные делают какие-то ненужные выписки из самых разнообразных книг, составляют схемы и чертежи непонятного назначения (М. В. Коркина, 1995). Они могут рассуждать на отвлеченные темы, излагая свои мысли непонятно, сумбурно или обнаруживая склонность к монологам. Некоторые больные экспериментируют сами на себе, пробуют всякие токсические вещества, ложатся раздетыми на холодный пол и т.д. Больные психопатоподобной шизофренией на разных этапах болезни обнаруживают склонность к употреблению алкоголя, наркотиков, что указывает на известное ослабление волевых функций. Алкоголизация (наркотизация) может у них спонтанно прекращаться с нарастанием общего психического оскудения, аутизации, самоизоляции. II. Циркулярный тип течения шизофрении (периодическая, рекуррентная шизофрения) характеризуется развитием аффективных депрессивных или маниакальных фаз с наличием бредовых, галлюцинаторных и псевдогаллюцинаторных расстройств. При развитии неразвернутых фаз картина напоминает клинику или атипичный аффективный психоз (шизоаффектный психоз, по определению американских авторов; И. Казанин, 1933). Маниакальные фазы характеризуются признаками возбуждения идеаторного, аффективного и моторного компонентов психики. Кроме того, достаточно быстро развертывается симптоматика бредового регистра с идеями преследования, бредом особого значения, интерметаморфозы, появлением «двойников». У больных появляются симптомы «первого ранга» (по К. Шнайдеру) с «открытостью мыслей», «умением читать мысли», «звучанием мыслей»; в некоторых случаях на высоте психоза развиваются онейроидно-кататонические расстройства и психоз принимает характер онейроидной кататонии. Депрессивные фазы манифестируют появлением вялости, утраты радости, озабоченности, нарушений сна, страхов, ожидания какого-то несчастья. Затем развивается бред особого значения, интерметаморфозы, больные считают, что «разыгрывается какой-то спектакль», «все происходящее подстроено», на них «действуют» телевизионными аппаратами, о них создают передачи на радио, их собираются умертвить, так как они заразны, недостойны того, чтобы жить, и т.д. В ряде случаев картина болезни трансформируется в картину меланхолической парафрении, больные «винят» себя за все несчастья на земле, считают, что они недостойны жизни; чтобы «спасти» от грядущих бед своих детей, убивают их, а затем и себя — как виновников катастроф. В других случаях аффективно-бредовое депрессивное состояние может трансформироваться в онейроид с иллюзорно-фантастическими переживаниями «мировых катастроф», развивается ступорозное состояние с зачарованностью, растерянностью. Выход из такого психоза может быть достаточно быстрым на фоне лечения, исчезают онейроидно-фантастические, бредовые переживания, в последнюю очередь редуцируются депрессивные расстройства. Основным дифференциальным критерием отграничения циркулярной шизофрении и аффективного циркулярного психоза является то, что, если при МДП человек после завершения аффективной фазы полностью восстанавливает все свои психические свойства и качества, то при циркулярной шизофрении после каждого приступа остаются признаки побледнения эмоционально-волевой сферы, снижается психическая активность. III. Приступообразно-прогредиентный тип течения шизофрении (шубообразная шизофрения) раньше обозначался как «смешанная», «сплавленная» шизофрения, так как она характеризуется признаками, свойственными и непрерывной, и циркулярной шизофрении. В настоящее время такие больные составляют большинство всего контингента лиц, страдающих шизофренией. Ранее других форм шубообразной шизофрении был описан параноидный тип. Болезнь при этом развивается вначале сходно с формированием клиники непрерывной параноидной формы шизофрении. Больные становятся более замкнутыми, неразговорчивыми, угрюмыми, настороженными, появляются идеи отношения, преследования, однако при этом можно отметить легкий субдепрессивный фон настроения. Затем остро разворачивается картина чувственного бреда с наличием растерянности, появлением «двойников», бреда особого значения, бреда интерметаморфозы, как в случаях циркулярной шизофрении, так что картина заболевания становится более сложной. Может развиться острый приступ паранойяльного бреда, но с наличием аффекта (депрессивного или маниакального). Такой приступ завершается довольно быстро, и формируется качественная ремиссия с восстановлением привычного строя жизни. Больные приступают к работе, сохраняют семью, хотя и обнаруживают некоторые изменения в смысле утраты прежней общительности, сохраняют узкий круг знакомств, становятся более «сдержанными». Через четыре-пять лет болезнь возвращается, следующий ее приступ становится более сложным по своей структуре, развивается, например, психоз с проявлениями всех видов психических автоматизмов или приступ вербального галлюциноза. При этом опять же присутствуют признаки мании или депрессии. После завершения приступа, который может быть более продолжительным (пять-семь месяцев), что создает впечатление полного сходства с картиной непрерывнотекущей шизофрении, он разрешается (вновь со значительным восстановлением прежних возможностей личности), правда, на несколько сниженном уровне. Больные могут выполнять только более простую работу, заметнее выражены признаки аутизации, некоторого отдаления от близких, они меньше участвуют в общесемейных делах, быстрее утомляются, им нужно больше отдыхать. В дальнейшем приступы становятся более частыми, более сложными, например развивается приступ острой галлюцинаторной или острой конфабуляторной парафрении. После такого приступа выход в ремиссию уже неполный, выраженность изменений личности достаточно массивна, продуктивность и спонтанная активность заметно снижаются, требуется оформление группы инвалидности с целью социальной реабилитации. Все же изменения активности и дефект личности при этом выражены гораздо меньше, чем при параноидной непрерывнотекущей шизофрении, не наступает такого тяжелого конечного состояния с явлениями распада речи и тотальным «поглупением». По Р. Мауцу (1920), обычно третий или четвертый приступ болезни при таком типе течения становится «роковым». Приступообразно-прогредиентное течение может наблюдаться и при рано начавшихся юношеских формах шизофрении (кататонии, гебефрении), здесь при всей тяжести основной симптоматики наличие аффективных расстройств частично смягчает картину в послеприступном периоде. На любом этапе развития такого приступа юношеской шизофрении может наступить остановка улучшения состояния; хотя болезнь неуклонно продолжает свой ход, больные не выглядят столь дефектными, как при истинной злокачественной непрерывнотекущей шизофрении. Приступообразность течения с включением в клиническую картину депрессивных или маниакальных расстройств можно наблюдать и в случаях вялого течения шизофрении, например с навязчивостями, ипохондрическими расстройствами (иногда в виде панических атак). Здесь возможны длительные ремиссии, послабления процесса с возвращением работоспособности на продолжительный период. Фебрильная (гипертоксическая) шизофрения (К. Шейд, 1937; В. А. Ромасенко. 1962; A. C. Тиганов, 1982; Б. Д. Цыганков, 1997) получила свое название в связи с тем, что основным признаком бурно развивающегося психоза являются резкое повышение температуры, наступление эндотоксикоза, создающие предпосылки развития ургентного состояния подобных больных с риском для жизни. По данным Б. Д. Цыганкова, для отнесения фебрильных приступов к гипертоксической шизофрении требуются следующие критерии: острое развитие приступа шизоаффективной структуры с кататоническими проявлениями; быстрое (в течение от одного до пяти дней) появление температурной реакции вне связи с каким-либо соматическим заболеванием и приемом нейролептических средств. Фебрильный приступ развивается, как правило, крайне остро, быстро достигает апогея с формированием аментиформного состояния. Дофебрильный период продолжается от одного до шести дней и характеризуется аффективно-бредовой дереализацией и деперсонализацией либо манифестируется сразу же с кататонических расстройств. В дофебрильном периоде преобладает растерянно-патетическое возбуждение, больные бессвязно говорливы, экзальтированы. Речь непоследовательна, преобладают бессмысленные выосокопарные выражения, в некоторых случаях отмечается разорванность. Движения неестественны, манерны, импульсивны, лицо парамимично. Другие типы возбуждения совпадают с началом фебрильного периода приступа. Фебрильный период сопровождается появлением кататоно-гебефренического и импульсивного возбуждения или кататонического ступора. Гебефреническое возбуждение непродолжительно, больные совершают неожиданные импульсивные поступки, прыгают, срывают с себя одежду, стремительно бегут, нападают на людей, гримасничают, плюются. В речи преобладают элементы вербигерации и персиверации. В ответах на вопросы отмечается мимоговорение, эхолалия. В дальнейшем наблюдаются эпизоды, длящиеся по несколько часов, со сменой возбуждения негативистическим ступором с полной обездвиженностью. Мышечное напряжение при этом настолько велико, что не позволяет согнуть или разогнуть конечности даже при больших усилиях. В дальнейшем возникают явления восковой гибкости с повышением мышечного тонуса вначале в мышцах шеи, затем в верхних и в последнюю очередь в нижних конечностях. Далее развивается мышечное оцепенение. Помрачение сознания начинается с момента развития кататонической симптоматики и приобретает завершенный характер онейроида в кататоническом ступоре. При гипертермии развивается аментиформное помрачение сознания. Картина онейроидных переживаний восстанавливалась в памяти в период ремиссии у тех больных, которые находились в кататонии с элементами восковой гибкости, что свидетельствовало о большой насыщенности фантастических переживаний и меньшем воздействии экзогенных факторов, обусловленных эндотоксикозом. О переходе онейроидного помрачения сознания в онейроидно-делериозное свидетельствует то, что заторможенность и зачарованность вследствие полной сосредоточенности на грезах сменялись возбуждением с соответствующим мимическим отражением переживаний. Уменьшение возбуждения, снижение мышечного тонуса с прекращением речевой продукции, отсутствие корнеального рефлекса свидетельствовали о переходе аментивного вида расстройства сознания в сопорозно-коматозное при тяжелом течении фебрильного приступа. Завершение фебрильного периода приступа наступало при значительной редукции кататонических расстройств, преобладании аффективно-бредовой и иллюзорно-фантастической дереализации. Динамика и длительность постфебрильного периода имеют ряд особенностей, зависящих от типа течения заболевания, тяжести приступа, структуры постфебрильного периода, терапевтических мероприятий, проводимых в фебрильный и постфебрильный периоды (табл. 5). Таблица 5. Длительность постфебрильного периода приступа у больных фебрильной шизофренией в зависимости от тяжести течения фебрильного периода и психопатологического синдрома (по Б. Д. Цыганкову, 1997) 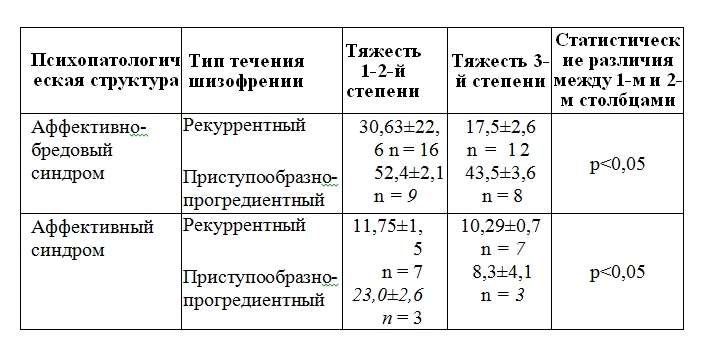 При традиционном применении нейролептиков в лечении больных шизофренией подобные случаи часто заканчивались летально (смертельная кататония). В настоящее время при применении комплексной инфузионной терапии, коррегирующей нарушенный гомеостаз, с включением ноотропов и транквилизаторов наступает достаточно выраженная ремиссия. Фебрильные приступы часто бывают первыми при развитии приступообразно-прогредиентной шизофрении, последующие приступы, как правило, протекают без проявлений фебрилитета. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ За время изучения шизофрении высказывались различные предположения о сущности болезни и причинах ее возникновения. Э. Блейлер, выдвинувший понятие о шизофрении как о группе заболеваний, сопоставимых с группой органических психозов, полагал, что основным этиологическим фактором является аутоинтоксикация, приводящая к нарушению деятельности мозга. Со времен Э. Крепелина и С. С. Корсакова было известно, что наследственные факторы, особое предрасположение к болезни являются достаточно очевидным фактом. Использовались выражения «мать шизофреника», «отец шизофреника», чтобы подчеркнуть часто наблюдающиеся отличительные особенности родных больного. В США для объяснения шизофрении использовалась теория психогенеза, высказывалось убеждение о роли «шизофреногенной матери», подавляющей других членов семьи, в том числе и будущего больного шизофренией (сына или дочь), который «шизоидировался» под влиянием такой «гиперпротективной» матери (А. Майер). В нашей стране М. А. Морозов и В. М. Морозов высказывали предположение о роли вирусного фактора в происхождении некоторых типов шизофрении. В дальнейшем эти взгляды развивали в Великобритании (Т. Кроу и др.). Как биологические, так и генетические концепции оказались уязвимыми в смысле их очевидной доказательной теории этиопатогенеза, они взаимно дополняли друг друга, что свидетельствовало в пользу полиэтиологического характера болезненного эндогенного процесса. Среди биологических факторов возникновения шизофрении особое значение придается роли дофамина, связи между особенностями обмена дофамина в мозговых структурах и патологией поведения со специфическими для эндогенного процесса проявлениями. В соответствии с дофаминовой теорией предполагается, что при шизофрении повышается активность дофаминовой системы мозга с увеличением выделения дофамина, усилением дофаминовой нейротрансмиссии, гиперчувствительностью дофаминовых рецепторов, в силу чего дофаминовые нейроны находятся в гиперактивном состоянии. Негативные симптомы болезни при этом связаны со снижением активности мезокортикальной части дофаминэргической системы, а позитивные — с гиперактивностью подкорковых дофаминэргических структур. Антипсихотическое действие нейролептиков при шизофрении связывается в соответствии с этой теорией со способностью лекарственных препаратов связывать не менее 70% дофаминовых D-2-рецепторов. Атипичные нейролептики последнего поколения (рисперидон, оланзапин, клозапин, арипипразол и др.) блокируют не только дофаминовые рецепторы D-2, D-3, D-4, но и серотонинэргические, гистаминэргические, адренэргические, холинэргические рецепторные мозговые структуры. Таким образом, дофаминовая концепция этиопатогенеза шизофрении тесно переплетается с нейрорецепторно-нейрохимической теорией, включающей в себя серотониновую гипотезу и норадренергическую гипотезу. Наследственная гипотеза происхождения шизофрении рассматривает развитие болезни как результат наследственного предрасположения и наличие риска развития шизофрении у ближайших родственников больного, а также предполагает изучение молекулярно-генетического профиля в семьях больных шизофренией, создание коллекций ДНК больных шизофренией (Эрлемейер-Кимлинг, В. И. Трубников, Т. П. Пантелеева и др.). Если больны оба родителя, то шизофренией будут страдать 14,3% детей. При заболевании шизофренией одного из монозиготных близнецов ее развитие у другого близнеца отмечается в 86,2% случаев. Конкордантность по шизофрении у дизиготных близнецов составляет 16,4%. В целом же шизофрения не может считаться заболеванием с полной генетической пенетрантностью, что свидетельствует об известном вкладе в ее развитие экзогенных факторов. В этом смысле наиболее универсальной представляется гипотеза нарушения развития мозга при шизофрении (дизонтогенетическая теория). Она достаточно полно коррелирует с наблюдающимися в клинике шизофрении явлениями дизонтогенеза. А. Н. Бернштейн (1914) высказывал предположение, что болезнь может начинаться внутриутробно, при этом младенец рождается уже больным шизофренией. Т. Е. Сухарева (1965) показала наличие при шизофрении дизонтогенеза ретардированного и искаженного типов. В настоящее время сторонники дизонтогенетической гипотезы рассматривают формирование болезни на клеточном и субклеточном уровнях (Г. Робертс, 1986; К. Берман и Д. Вейнбергер, 1989). По их данным, повреждение мозга (токсическое, инфекционное и др.) может наблюдаться в период внутриутробного развития, в течение беременности, когда идет формирование лимбической системы, что создает известную слабость мозговых структур. Р. Мюррей и С. Леви (1987), полагая, что созревание мозга характеризуется не только пролиферацией и миграцией клеточных структур, но и их гибелью и элиминацией, считают, что при шизофрении может происходить чрезмерное разрушение нервных клеток, обусловливающее незрелость клеточных структур. При этом подобные изменения, будучи компенсированы в силу высокой пластичности развивающегося мозга, могут предшествовать болезни, не прогрессируя. Явления дизонтогенеза проявляются в том, что мозговая патология выражается не в грубых морфологических дефектах, а лишь как незрелость клеточных структур или искажения их развития в виде последствий пролиферации и миграции клеток, изменения их ориентации, нарушения связи между отдельными клеточными популяциями, в частности на уровне синаптических образований и рецепторов, межклеточных контактов. Как раз отклонения в развитии мозговых структур, в соответствии с данной теорией определяющиеся на субклеточном уровне, лежат в основе риска по шизофрении, а развитие клинических проявлений, симптомов болезни, т.е. ее манифестация, происходит под влиянием стрессовых факторов, вызывающих декомпенсацию функции соответствующих несовершенных структур. Некоторые исследователи при этом обращают внимание на критические периоды жизни, в особенности на пубертатный, который считается последним в формировании мозговых структур в отношении стабилизации межнейронных связей. Согласно современным представлениям, крайне высокая плотность синапсов в раннем детстве, после рождения, позволяет обеспечить очень высокую пластичность нервной системы ребенка, но за счет сниженной эффективности и недостаточной рациональности работы клеточных систем. По мере взросления связи между клетками становятся более специфичными, и информационная способность мозга возрастает вследствие некоторого снижения его пластичности. Именно в подростковом возрасте, как известно, происходит генетически запрограммированная элиминация синапсов и ошибка в этом процессе может вести к избыточной или недостаточной их элиминации или к формированию ошибочных связей. Кроме того, известны особые дефекты генов, кодирующих формирование структур нейронов, которые обеспечивают межклеточные связи. Таким образом, все высказываемые гипотезы объединяются фактором системности мозговой деятельности. ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ Шизофреноподобные картины отличаются от шизофрении отсутствием особой прогредиентности, характерной для эндогенного процесса, таг как истинная шизофрения всегда сопровождается комбинацией основных симптомов, включающих в себя нарушение мышления с признаками утраты целенаправленности, четкости, внутренней логической связи ассоциаций кроме того, при шизофрении обязательно определяются явления эмоциональной нивелировки, монотонности аффекта и, конечно, редукция психической активности. Эти же основные расстройства (их наличие) отличают малопрогредиентную шизофрению от неврозоподобных и психопатоподобных расстройств иного генеза (органических, психогенных и др.). Острая полиморфная шизофрения и фебрильная кататония могут напоминать инфекционный или интоксикационный психоз. Доказательные признаки активного инфекционного процесса или интоксикации не всегда полностью исключают шизофрению, так как они могут служить лишь провоцирующими факторами. Окончательно вопрос диагностики решается в процессе катамнестического наблюдения, при котором в случаях шизофрении наступают заметная диссоциация, утрата единства психических процессов и нарастает пассивность, так что больные постепенно «выбывают» из активной жизни. Шизоаффективные приступы не всегда легко отличить от МДП с атипичными фазами. Однако достаточно достоверными признаками процессуального генеза можно считать появление симптомов «первого ранга» при шизофрении с идеаторными автоматизмами, наличие феномена «открытости мыслей», «чтения мыслей», «воздействия на мысли», «звучания мыслей», чего не бывает при «чистом» аффективном психозе ни в маниакальной, ни в депрессивной фазах. Кроме того, при МДП после завершения фазы формируется полная ремиссия (интермиссия) и личность сохраняет все свои первоначальные свойства, социальная адаптация не нарушается, сохраняются все коммуникативные связи, эмоциональная живость, естественная выразительность и пластичность всей психики в целом. После шизофренического приступа наступает «надлом» личности, появляются дефицитарные расстройства. ТЕРАПИЯ ШИЗОФРЕНИИ В настоящее время основным способом лечения шизофрении является психофармакотерапия, но используются и другие методы (инсулинкоматозная терапия, электросудорожная терапия и др.). При лечении шизофрении в остром периоде заболевания требуется проведение активной терапии, в дальнейшем для сохранения достигнутого улучшения назначается поддерживающая терапия. Цель профилактической терапии — предупреждение рецидивов болезни и увеличение продолжительности ремиссии. Выбор психотропных средств определяется особенностями позитивной симптоматики и типом течения заболевания. При злокачественной шизофрении с непрерывным течением необходим подбор препаратов, способных редуцировать тяжелую кататоническую, кататоно-гебефренную, кататоно-параноидную симптоматику, что требует применения нейролептиков с мощным антипсихотическим эффектом действия. При этом аминазин назначается в суточных дозах 600-800 мг, тизерцин — 200- 300 мг, пропазин — 350 мг, галоперидол — 30-40 мг, триседил — 10-15 мг, мажептил — 30-40 мг, стелазин (трифтазин) — 50-60 мг, азалептин — 300-400 мг. Необходимо учитывать повышенную чувствительность многих больных к этим препаратам с возможностью развития тяжелых нейролептических осложнений (при лечении типичными нейролептиками в первую очередь). В связи с этим в таких случаях необходимо назначение корректоров, таких как циклодол в дозировке 12-14 мг/сут, акинетон и др. Рекомендуется также назначение ноотропов: ноотропил (1200-1600 мг/сут) и др. Для преодоления терапевтической резистентности к традиционной терапии рекомендуется использовать различные методики ее интенсификации. Назначаются большие дозировки нейролептических средств, превосходящие обычные стандарты в 2-5 раз, что во многих случаях способствует заметному ослаблению психотических расстройств. Давно зарекомендовал себя как положительный метод одномоментной отмены нейролептиков с последующим возобновлением («терапевтические зубцы», по Г. И. Зальцману, 1963). В последнее время доказано положительное влияние иммуномодуляторов, таких как левомизол (декарис), который вводят по 150 мг два раза в неделю, димефосфон — 30 мг на 1 кг массы три раза в день после еды (М. В. Златковская, 2009). В комплексе с нейролептической терапией применяется инсулинкоматозная терапия форсированным методом (Г. Я. Авруцкий, 1984). При этом инсулин вводят внутривенно, капельно в физиологическом растворе со скоростью 1,5 ЕД в минуту до получения комы (курс 25-30 ком). При лечении простой формы шизофрении назначаются нейролептики со стимулирующим эффектом действия, стелазин (трифтазин, до 20-25 мг/сут), этаперазин (до 30 мг/сут), эглонил (до 600-800 мг/сут), модитен (25-50 мг/сут), мажептил (до 15 мг/сут), солиан (до 1200 мг/сут). Используются и атипичные нейролептики, такие как рисперидон (до 4 мг/сут), сероквель (до 900 мг/сут), оланзапин (до 15 мг/сут), арипипразол (абилифай, до 30 мг/сут). Лечение параноидной шизофрении с непрерывным течением показано проводить типичными нейролептиками, обладающими противобредовым действием, такими как этаперазин (до 60-90 мг/сут), трифтазин (до 40-50 мг/сут), галоперидол (до 20-30 мг/сут). Из атипичных нейролептиков эффективен лепонекс (азалептин, до 300 мг/сут). В случаях с преобладанием галлюцинаторного бреда назначают этаперазин (до 35-40 мг/сут) либо трифтазин (до 30-35 мг/сут). На более поздних этапах болезни при появлении резистентности к этим препаратам целесообразно использовать модитен-депо в дозировке 25-75 мг внутримышечно (одна инъекция в три-четыре недели). В последнее время в связи с введением в клиническую практику новых нейролептиков для терапии параноидной шизофрении используется зуклопентиксол (клопиксол), который дает хороший эффект как при первом эпизоде, так и при экзоцербации бредовых расстройств, для чего он вводится внутримышечно (клопиксол-депо) в дозировке до 100 мг/сут. В таких случаях купирование бредовых расстройств проводится также препаратом оланзапин в суточной дозе до 20 мг. При лечении бредовых расстройств этими препаратами смягчаются и негативные симптомы. В случаях терапевтической резистентности дозировку клопиксол-депо можно повышать до 600 мг/сут или вводить галоперидол-деконоат до 200 мг один раз в семь дней. В ряде случаев можно сочетать введение клопиксола-депо в указанных дозировках с пипортилом L4, что дает заметную стабилизацию и способствует формированию длительной терапевтической ремиссии. Терапия приступообразно-проградиентной шизофрении направлена на купирование острых аффективно-бредовых психозов с помощью инсулинкоматозной методики или введения нейролептиков (пропазин до 350 мг/сут, тизерцин до 200 мг/сут, лепонекс до 300 мг/сут) в комбинации с приемом антидепрессантов — амитриптилина (до 300 мг/сут), анафранила (до 200 мг/сут), лудиомила (до 300 мг/сут). Первые приступы лучше купируются инсулинкоматозной терапией, при повторных целесообразнее применять антибредовые нейролептики в сочетании с антидепрессантами либо с солями лития при наличии маниакальной структуры аффекта. При лечении шизофрении с малопрогредиентным непрерывным течением назначают нейролептики (трифтазин, этаперазин, галоперидол, неулептил, рисперидон, оланзапин в средних дозах), к которым присоединяются транквилизаторы — феназепам (до 5 мг/сут), грандаксин (до 50 мг/сут), лоразепам (до 5 мг/сут), бромазепам (до 4- 6 мг/сут), стрезам (до 50 мг/сут), алпразолам (до 5 мг/сут). Одновременно можно включать в схему лечения биотические препараты — глицин (до 800 мг/сут сублингвально) и биотредин (до 800 мг/сут сублингвально). ЛЕЧЕНИЕ ФЕБРИЛЬНОЙ ШИЗОФРЕНИИ Основным видом терапии на раннем этапе развития болезни является интенсивное применение инфузий, направленное на коррекцию основных нарушений в соматической сфере: вегетативного, гиповолемического, кардиоваскулярного, гемодинамического и метаболического синдрома (Б. Д. Цыганков, 1997). Объем инфузий определяется по степени гиповолемии, дефицита воды, суточной потребности в воде, изменений гематокрита. Показано применение 10%-ной глюкозо-инсулинокалиевой смеси, солевых растворов, препаратов калия, магния и кальция. Большое значение имеет устранение гипертермии. Для этого проводится искусственное охлаждение (обкладывание мокрыми полотенцами, простынями, помещение пузырей со льдом на дистальные артериальные сосуды). Для профилактики отека мозга вводится мочевина внутривенно в течение 20-30 мин (1 г на 1 кг массы), маннитол внутривенно (100-200 мл 10-20%-ного раствора в течение 20- 30 мин). Вместе с инфузионной, коррегирующей гомеостаз терапией в фебрильный период проводят лечение диазепамом (релиум, седуксен и др.) до 120 мг в течение суток в/в капельно или гексеналовый наркоз, показана электросудорожная терапия (ЭСТ). Для купирования фебрильного статуса и редукции онейроидно-кататонического синдрома требуется три-четыре сеанса, для полного обрыва психоза еще два-три сеанса в постфебрильном периоде. ЭСТ должна проводиться в условиях специального отделения интенсивной терапии, где можно использовать также плазмоферез и лимфорею. Применение нейролептиков возможно только в послефебрильный период, не ранее 10 дней после завершения фебрильного периода в случаях сохраняющихся галлюцинаторных и бредовых расстройств под контролем температурной реакции. Глава 21 АФФЕКТИВНЫЕ РАССТРОЙСТВА (ПСИХОЗЫ) Аффективный психоз — эндогенное психическое заболевание, которое характеризуется периодически и спонтанно возникающими аффективными фазами (депрессиями, маниями, смешанными состояниями), их полной обратимостью с наступлением выздоровления, интермиссии и восстановлением всех психических функций. Определение аффективного психоза соответствует всем критериям эндогенных заболеваний, относимых ранее к МДП (циклофрения, циркулярный психоз, фазно протекающий монополярный или биполярный психоз). Аффективный психоз проявляется исключительно аффективными фазами разной степени глубины и продолжительности. В соответствии с МКБ-10 диагностическим критерием аффективных фаз является их длительность не менее одной-двух недель с «полным нарушением обычной работоспособности и социальной деятельности больного, обусловливающим необходимость обращения к врачу и лечения». Практика свидетельствует о том, что могут наблюдаться сверхкороткие фазы (чередование субдепрессии и гипомании через день), а также исключительно продолжительные (несколько лет). Период одной фазы и следующей за ней интермиссии обозначается как «цикл аффективного психоза». Болезни «мания» и «меланхолия» описывались еще Гиппократом (V до н. э) как самостоятельные заболевания, хотя он наблюдал и такие случаи, когда у одного больного развивались и маниакальные, и меланхолические психозы. Одно из первых определений меланхолии дал Аретей Каппадокийский (I век н.э.), описывая ее как «угнетенное состояние души при сосредоточении на одной какой-либо мысли». Сама по себе печальная идея возникает без особых причин, но иногда отмечается какое-либо душевное волнение, предшествующее возникновению меланхолии. В 1854 году Ж. Фальре и Ж. Байярже одновременно описали «циркулярный психоз» и «помешательство в двойной форме», понимая под этим фазно протекающий психоз, который не приводит к слабоумию. Выделение аффективного психоза как самостоятельной нозологической единицы и противопоставление его шизофрении в окончательной форме произошло в результате длительных исследований, которые провел Э. Крепелин (1899 год). Он на достаточно большом клиническом материале (более 1000 наблюдений) доказал, что у подобных больных фазы меланхолии и мании чередуются на протяжении всей жизни. Лишь у одного больного после длительного катамнестического наблюдения была зарегистрирована единственная маниакальная фаза, в остальных случаях мании и депрессии сменяли друг друга (термин «депрессия» прочно вошел в арсенал клинической психиатрии в результате нового обозначения болезни, которое дал Э. Крепелин — маниакально-депрессивный психоз, или МДП). Важным клиническим признаком МДП Э. Крепелин считал развитие смешанных состояний, при которых сочетаются признаки депрессии и мании. Самым частым вариантом смешанных фаз является тревожная депрессия, кроме того наблюдались состояния маниакального ступора и другие. В развитии подобных состояний Э. Крепелин видел основной признак, утверждающий самостоятельность болезни, ее особый клинико-биологический фундамент. Он специально подчеркивал наличие характерной триады торможения (идеаторная, аффективная, моторная) при депрессивной фазе МДП; в то время как при маниакальном состоянии проявляется соответствующая триада возбуждения. Не ускользнуло от его внимания и то обстоятельство, что у некоторых больных наблюдались или маниакальные, или депрессивные фазы (монополярные варианты течения МДП), но сам он такие типы специально не выделял. С. С. Корсаков, соглашаясь со справедливостью выводов Э. Крепелина в отношении МДП, полагал, что главный признак болезни — это заложенная в организме тенденция к повторению болезненных фазовых расстройств. Сам Э. Крепелин так писал об этом заболевании: «МДП охватывает, с одной стороны, всю область так называемого периодического и циркулярного психоза, а с другой — простую манию, большую часть патологических состояний, именуемых "меланхолией", а также немалое число случаев аменции. Мы относим сюда, наконец, некоторые легкие и легчайшие то периодические, то стойкие болезненные изменения настроения, которые, с одной стороны, служат преддверием к более тяжелым расстройствам, а с другой — незаметно переходят в область личных особенностей»76. При этом он полагал, что впоследствии может выделиться ряд разновидностей болезни или даже произойдет отщепление некоторых ее групп. В первое время к «основному» расстройству при МДП относили «витальную» тоску — признак, особенно часто встречающийся в депрессивной фазе МДП. Однако после описания Г. Вайтбрехтом «эндореактивной дистимии» было установлено, что подобные «витальные» проявления могут возникать и при тяжелой затяжной психогенной депрессии. Начиная со второй половины XX века появляется все больше исследований, подчеркивающих самостоятельность монополярных и биполярных вариантов течения МДП, так что в настоящее время, как это и предсказывал Э. Крепелин, выделяют монополярный аффективный психоз с депрессивными фазами, монополяный аффективный психоз с маниакальными фазами, биполярный аффективный психоз с преобладанием депрессивных фаз, биполярный депрессивный психоз с преобладанием маниакальных фаз и типичный биполярный психоз с регулярным (часто сезонным) чередованием депрессивных и маниакальных фаз, или классический тип МДП, по Э. Крепелину. Кроме того, Э. Крепелин установил, что длительность аффективных фаз может быть различной, и предсказать ее практически невозможно. Так же и ремиссии при МДП могут продолжаться несколько месяцев, несколько лет, поэтому некоторые больные просто не доживают до следующей фазы (при ремиссиях более 25 лет). Распространенность аффективных психозов оценивается по-разному, но в целом составляет 0,32-0,64 на 1000 населения (для случаев «большой» депрессии); 0,12 на 1000 населения для биполярных расстройств. Большую часть заболевших составляют лица с монополярными депрессивными фазами и преобладанием депрессивных фаз при биполярном течении. Большую частоту МДП в позднем возрасте впервые отметил Э. Крепелин; это находит подтверждение и в современных работах. В МКБ-10 расстройства настроения (аффективные расстройства) представлены синдромологически только с учетом тяжести фаз и их полярности (рубрики F30-F39). В рекомендациях Министерства здравоохранения PФ по использованию МКБ-10 в России аффективные психозы терминологически обозначены как МДП и разделены лишь на две формы — биполярную и монополярную. В соответствии с этим аффективные расстройства рекомендуется кодировать рубриками F30 (маниакальный эпизод), F31 (биполярное аффективное расстройство), F32 (депрессивный эпизод), F33 (рекуррентное депрессивное расстройство), F38 (другие расстройства настроения и F39 (неуточненные расстройства настроения). КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ АФФЕКТИВНЫХ ФАЗ Депрессия Депрессия, по Э. Крепелину, характеризуется триадой симптомов торможения психической деятельности: аффективным, идеаторным и моторных торможением. В современном понимании депрессия — это угнетенное, пессимистическое, печальное настроение, которое может углубляться до степени выраженного уныния, тоски неопределенным чувством безысходности и какого-то грозящего несчастья, а также физически тягостными ощущениями «душевной боли». Как полагал И. Глятцель (1982), характерный для типичной эндогенной депрессии комплекс симптомов включает в себя три регистра существующей при этом патологии. Первый — психопатологический, включающий в себя триаду торможения Э. Крепелина. Второй — сомато-вегетативный, с преобладанием симптомов симпатикотонии, третий — биоритмологический, который проявляется в изменении суточной и сезонной ритмики с нарушениями сна (раннее пробуждение и др.), утяжелением депрессии в утренние часы и ослаблением ее в вечернее время, возвращением и обострением депрессии в определенное время года, например осенью и весной, тогда как в летние месяцы могут возникать фазы возбуждения. Начальная стадия депрессии характеризуется изменением самочувствия в виде снижения общего аффективного тонуса, часто с ощущением усталости, слабости, бессилия (астенический компонент), нерезкими соматовегетативными нарушениями с явлениями гиперпатии, появлением «головных болей», «сердцебиений». Нарушается сон (ранние пробуждения), появляется особая сентиментальность, слезливость. Снижение биотонуса проявляется субъективным ощущением скуки, лени, вялости, слабости, хандры, дискомфорта и др. Одним из ранних признаков развивающейся депрессии является утрата чувства радости, неспособность развеселиться, с прежней увлеченностью заниматься любимыми делами. Появляются склонность к пессимистической оценке своих возможностей, утрачивается свойственное этим лицам чувство перспективы, уверенности в себе. Некоторые больные отмечают исчезновение прежних привычек, например резко бросают курить, это иногда может быть одним из первых признаков депрессии. Тоска или тревога здесь еще недостаточно дифференцированы, периодически может появляться «щемление в груди». Депрессивная окраска статуса начинает проявляться и ослаблением побуждения к общению, эмоциональному контакту, склонностью к уединению. Преобладают субъективные ощущения неясного дискомфорта, хотя явных, объективных, заметных для окружающих признаков депрессии пока нет. Циклотимическая стадия депрессии сопровождается углублением, нарастанием подавленности, депрессивный аффект становится более отчетливо выраженным, более дифференцированным. Заметнее проявляются все компоненты «депрессивной триады». Это находит отражение и в субъективных ощущениях и переживаниях больных, сказывается на их внешнем виде и поведении. Многообразные субъективно ощущаемые проявления депрессии сводятся к тягостному самочувствию (телесный дискомфорт), ослаблению яркости эмоциональных реакций, более очевидному снижению побуждений, скованности движений. Голос больных становится менее звучным, приглушенным, теряет полную гамму обертонов, больные говорят тише, чем обычно, они не сразу подбирают нужное выражение в разговоре («заржавленность» мышления, по Ю. В. Каннабиху, 1914), что в известной мере затрудняет легкость и естественность общения. Субъективно многие из них отмечают «обеднение речи», людям творческого труда труднее становится писать, музыканты испытывают затруднения при игре на скрипке, фортепиано («руки не слушаются, как прежде», «подводит техника» и т.д.). Очевидными становятся главные симптомы депрессии: на передний план выступает сниженное настроение, которое ощущается как явная «тоска», появляется смутная тревога, еще больше мешает телесный дискомфорт, более заметным становится снижение побуждений. «Тоска» многими исследователями расценивается как явление депрессивной гиперестезии, которая имеет особый протопатический характер. Несмотря на имеющуюся «телесную проекцию тоски» (область груди, эпигастрия, т.е. «предкардиальная», «надчревная» тоска), подобные ощущения воспринимаются как тягостное психическое расстройство. Феномен «предсердечной тоски» (precordialeangst) был впервые описан и обозначен терминологически К. Флемингом (1844) при описанной им дистимии. С. С. Корсаков называл это расстройство «психической гипералгезией» (1901). Такие расстройства на стадии циклотимической депрессии все же еще нестойки и непродолжительны. Например, переживание «тоски» может появляться в течение дня в виде недолгих эпизодов от нескольких минут до получаса, реже — несколько дольше. У большинства больных развиваются сверхценные образования, которые полностью соответствуют основному гипотимическому аффекту — идеи стыда, чрезмерного переживания моральной ответственности за свои поступки, сниженная самооценка собственного «Я» с мыслями о своей малоценности, неприглядности, непригодности к работе, к семейной жизни, с принижением той роли, которую они играют в глазах окружающих. На этой стадии депрессии может развиваться избирательная фиксация на одном или нескольких аспектах переживаний больными своей измененности, несостоятельности. В жалобах таких пациентов можно отметить значимые для них проявления соматопсихической неполноценности. Сверхценные опасения и толкования здесь психологически понятны. На этой стадии развития депрессии, как это видно из описания, уже существуют все структурные компоненты, которые позволяют предвидеть сущность более глубоких и сложных депрессивных расстройств. Меланхолический тип простой депрессии характеризуется углублением всех компонентов депрессии циклотимической. При этом больные говорят об очень сильных чувствах тоски, тревоги, их сочетании (что бывает гораздо чаще), о переживании утраты своих способностей. У них «нет чувств» (психическая долорозная анестезия, «чувство бесчувствия»), «нет желаний», «нет памяти» (резкое торможение ассоциативного процесса), они «полностью окаменели», «поглупели». Сознание наполнено тягостными ощущениями (витальной тоской, невыносимой тревогой, чувством сжатости, напряжения), преобладают мысли о полной и окончательной безысходности состояния, разнообразные опасения. Внутренний мир больных представляет собой замкнутое пространство тягостных переживаний утраты и изменения присущих обычному здоровому человеку качеств. При меланхолической депрессии восприятие больными того резкого отличия, которое отделяет их прежнее «Я» от настоящего, резко затруднено. Интенсивные проявления общих изменений самочувствия, фиксация на тягостном аффекте, депрессивная деперсонализация с «чувством бесчувствия» при утрате способностей к нормальным эмоциональным переживаниям, общению и деятельности создают условия для развития аффективного депрессивного бреда. У больных в таких случаях уже не обнаруживаются суточные колебания настроения, они переживают глубокие страдания, определяют свое состояние как невыносимую «пытку», «муку», «беспросветность». Сверхценные идеи малоценности временами перерастают в бредовые утверждения, а затем, при еще большем углублении депрессии, бредовые идеи становятся устойчивыми. При классической меланхолии характерен такой внешний облик больных (Г. Дрейфус, 1907): застывшая поза с выражением полной безнадежности во всем облике — опущенные плечи, сгорбленная фигура, руки беспомощно опущены либо прижаты к туловищу. Пациенты часами и днями неподвижно сидят на одном и том же месте с опущенной головой, сдвинутыми вместе коленями, прижатыми к туловищу руками, они как будто стараются занять как можно меньше места. Цвет кожных покровов бледный, руки холодные, иногда синюшные. Кожа сухая, нередко шелушится, отделение пота задержано. Лицо у таких больных имеет также весьма характерный вид — цвет его бледно-серый, часто с синюшным оттенком в области носа. Тургор кожи заметно понижен, часто образуются морщины, из-за чего кожа становится более дряблой и свисает. Брови сдвинуты к переносице и принимают своеобразное косое положение — обычно внутренний их угол приподнят, а наружный конец опущен. В силу длительного сокращения лобных мышц на лбу формируется подобие буквы «омега». Нередко появляется складка Верагута, которая возникает у больных в связи с изгибом линии брови на границе своей внутренней трети, что приводит к подтягиванию вверх и несколько назад внутренней трети века. Лицо страдальческое, молящее о помощи. Необычен плач меланхоликов — слез нет, лицо остается сухим. Больные судорожно всхлипывают, мимика соответствует плачу, но поскольку слез нет, настоящего плача не получается. Дыхание больных поверхностное, движения грудной клетки незаметны, время от времени поверхностное дыхание прерывается глубокими вздохами, а иногда стонами. Больные в меланхолической стадии депрессии выглядят постаревшими, у них отмечаются повышенная ломкость ногтей, выпадение волос, значительное снижение массы тела. Характерна тенденция к запорам, у женщин нарушается менструальный цикл, часто появляется аменорея. Аппетит утрачен, больные едят через силу. Речь больных тихая, едва слышимая, односложная, голос глухой, монотонный. Обычно они ни о чем сами не спрашивают, только отвечают на вопросы, часто после продолжительных пауз. При расспросе такие больные отмечают, что испытывают гнетущую беспричинную тоску, говорят, что она отличается от той, что бывает при обычном горе, при горестных переживаниях, вызванных конкретными причинами. Приятные сообщения или события не изменяют настроения. Этот признак витальности характерен для меланхолической стадии депрессии. Тоска «давит на грудь», чаще локализуется в области сердца, тревога — за грудиной. Субъективные ощущения при «тоске» различны — сжатие, сдавливание, резкая щемящая боль, «грудь разрывает», «душа растерзана тоской». Нередко возникают ощущения холода в руках и ногах, шум и тяжесть в голове, вялость и слабость во всем теле. Безысходность, непоправимость — основные чувства, владеющие такими больными. В некоторых случаях наряду с отчетливым идеаторным торможением, мучительным аффектом тоски в клинической картине временами, в виде кратковременных эпизодов, возникает беспричинная тревога. В такие минуты на лице больных появляется напряженное выражение, губы сжимаются, глазные щели и зрачки расширяются, больной молчит или же изредка выдавливает сквозь стиснутые зубы отдельные мучительные стоны. Иногда такое состояние может перейти в меланхолический взрыв, меланхолический раптус с бурным аффектом ужаса и отчаяния; больные громко кричат, стенают, рыдают, рвут на себе волосы, одежду, калечат себя, заламывают руки, кусаются, бьются головой о стену, катаются по полу и др. В некоторых случаях психическая заторможенность по сравнению с другими компонентами депрессии, включая моторную заторможенность, чрезмерно выражена. Распознавание депрессии при этом может быть затруднено, особенно в позднем возрасте, состояние производит впечатление псевдодементного — бросаются в глаза своеобразная растерянность, больные не могут дать информацию о болезненных переживаниях и изменении настроения, ошибки в простых арифметических действиях. У некоторых больных подобная симптоматика настолько очевидна, что возникает вопрос о возможности грубого органического поражения головного мозга. Однако тщательный анализ особенностей начальных этапов развития депрессии и динамика состояния убеждают в отсутствии признаков деменции, в то время как депрессивные проявления общего аффективного и интеллектуального торможения, вспышки тревоги, наличие соматовегетативных проявлений подтверждают наличие меланхолической депрессии. Дальнейшее углубление и усложнение депрессии приводит к формированию бредовой психотической депрессии. Бредовые идеи в таких случаях находятся в полном соответствии с тем аффективным состоянием, которое составляет основу меланхолической картины. Поэтому у подобных больных бредовые идеи носят такой же мрачный, гнетущий характер, как и переживания — это идеи самоуничижения, самообвинения, гибели, разорения, греховности, ипохондрические идеи. Больные обвиняют себя в преступлениях, которых они никогда не совершали, считают себя виновниками несчастий других, грешниками, которые должны ожидать справедливого возмездия, заслуженной кары. Чаще всего в клинической картине присутствует бред самоуничижения и самообвинения. Больные считают себя ни к чему не пригодными, ни на что не способными, им кажется, что они поглупели, превратились в слабоумных идиотов, сделались ничтожными, гадкими, противными, вообще достойными всеобщего презрения людьми, от которых все стараются отвернуться с омерзением и негодованием. Подобные больные обвиняют себя в самых ужасных преступлениях, вменяют себе в вину гибель семьи, всех знакомых, а может быть, даже всего мира (бред громадности Котара). Когда-либо совершенный ничтожный проступок больные раздувают до степени тяжелого преступления, но чаще обвиняют себя в мнимых преступлениях. То они винят себя в том, что были нерадивы в занятиях к делали упущения в работе, то обвиняют себя в подлогах, в том, что послужили причиной гибели другого человека, то приносят повинную в воровстве, убийстве, других тяжелых преступлениях. Витальная депрессия (К. Шнайдер, 1959) в клинике аффективных расстройств непсихотического уровня обычно проявляется невыраженными признаками меланхолии с беспричинными пессимизмом, унынием, подавленностью. В статусе больных в утренние часы появляются тоска, тревога, чувство вины. В отличие от «большой» депрессии, эти расстройства не столь стойки и продолжительны. Например, чувство тоски может проявляться периодически на протяжении дня лишь в виде кратковременных эпизодов (от нескольких минут до получаса). Хотя в отдельных случаях в картине болезни формируются сверхценные образования, соответствующие депрессивному знаку аффекта; обычно заниженная самооценка с представлениями о собственной никчемности, непригодности к профессиональной деятельности или семейной жизни не достигает уровня овладевающих представлений и сосуществует с конкурирующими идеями, которые отражают реальное положение дел. Признаки идеамоторного торможения могут достигать достаточной выраженности с максимумом в утренние часы. Все же на протяжении дня сохраняется известная активность, большинство больных продолжают работать, хотя и с трудом, но выполняют свои обязанности. Апатическая депрессия. В клинической картине преобладают снижение побуждений и падение жизненного тонуса. Сохраняющаяся активность позволяет скрывать наступившие изменения (внешний образ жизни существенно не меняется), но все поступки как будто лишаются внутреннего смысла, совершаются «по привычке», в силу необходимости. Апатический аффект лишен выразительности, при этом отмечаются обеднение мимики, монотонность речи, замедленность движений, иногда достигающая уровня акинезии. Депрессия начинается с появления чувства отрешенности от прежних желаний, отмечаются безучастность ко всему окружающему и собственному положению, отсутствие заинтересованности в результатах своей деятельности. Изменившееся самоощущение резко отличается от того, которое было до болезни. При этом суицидальные мысли наблюдаются достаточно редко. При апатической депрессии, в отличие от тоскливой, витальные расстройства, сопряженные с явлениями отчуждения, лишены проявлений гиперестезии. Доминируют ощущения внутреннего дискомфорта, безысходности, что сочетается с вялостью. На первый план выдвигается мрачная угнетенность, связанная с осознанием произошедших изменений в аффективной жизни. Анестетическая депрессия (А. Шефер, 1880) определяется преобладающим отчуждением эмоций, распространяющимся на межличностные отношения (утрата эмоционального резонанса) и явления внешнего мира, анестезией соматических функций (изменением телесной перцепции, общего чувства тела, отчуждением соматочувственных влечений: чувства сна, голода, насыщения, жажды, утрата либидо, потенции). Депрессивное отчуждение может приобретать генерализованный характер с картиной болезненного бесчувствия («психическая долорозная анестезия»), мучительного осознания утраты эмоций. У больных нет ни настроения, ни скуки, ни желания, ни чувств к своим родным и даже детям, происходящее вокруг не находит отклика в душе и эмоциях, все кажется неестественным, чужим, измененным, отдаленным. Чаще наблюдаются легкие варианты депрессивной дереализации (см. гл. 13 «Патология сознания»). Отчуждение в этих случаях ограничивается явлениями «неистинности эмоций», «их неискренности» (П. Шильдер, 1914). Доминирует чувство изменения эмоциональной сопричастности к внешним проявлениям жизни. Соматопсихическая деперсонализация здесь исчерпывается меняющимся нестойким искажением телесной перцепции с проекцией на отдельный орган или функцию. И. И. Лукомский (1964) приводит следующий случай, иллюстрирующий особенности формирования различных по степени тяжести депрессий, в том числе и с проявлениями «витальности»:
Маскированные депрессии (Р. Kielholz, 1973) обозначаются также как «скрытые», «ларвированные», или как «тимопатические (депрессивные) эквиваленты» (J. J. Lopez Ibor, 1973), или «алекситимические депрессии». Как вытекает из последнего определения, в ряде случаев пациенты могут не осознавать депрессивного расстройства. Иногда они убеждены в наличии у себя какого-либо редкого и трудно диагностируемого заболевания и настаивают (предполагая некомпетентность врача) на многочисленных обследованиях в медицинских учреждениях непсихиатрического профиля. Вместе с тем при активном расспросе пациента удается выявить подверженный суточным колебаниям патологический аффект в виде преобладающих по утрам необычной грусти, уныния, безразличия и отгороженности от окружающего с чрезмерной фиксацией на своих телесных ощущениях. По признаку доминирующих феноменов, которые чаще бывают изолированными, выделяют и варианты маскированных депрессий. Клинические варианты маскированных депрессий«Маски» в форме психопатологических расстройств: • тревожно-фобические (генерализированное тревожное расстройство, панические атаки, агорафобия); • обсессивно-компульсивные (навязчивости); • ипохондрические; • неврастенические. «Маски» в форме нарушения биологического ритма: • бессонница; • гиперсомния. «Маски» в форме вегетативных, соматизированных и эндокринных расстройств: • синдром вегетососудистой дистонии, головокружение; • функциональные нарушения внутренних органов; • нейродермит, кожный зуд; •анорексия, булимия; • импотенция, нарушения менструального цикла. «Маски» в форме алгий: • цефалгии; • кардиалгии; • абдоминалгии; • фибромиалгии; • невралгии (тройничного, лицевого нервов, межреберная невралгия, пояснично-крестцовый радикулит); •спондилоалгии; •псевдоревматические артралгии. «Маски» в форме патохарактерологических расстройств: • расстройства влечений (дипсомания, наркомания, токсикомания); • антисоциальное поведение (импульсивность, конфликтность, вспышки агрессии). Мания Мания (от греч. ????? — сумасшествие, неистовство) представляет прямую противоположность депрессии. Характерными чертами маниакального состояния (гипертимии) являются повышенное (экспансивное) настроение, ускорение течения идей, ассоциаций, а также двигательное возбуждение. Эта «триада» основных симптомов, так же как и депрессивная «триада» аффективности, обнаруживает разную степень выраженности по интенсивности проявлений и различных комбинаций пропорций внутри отдельных своих компонентов. В одних случаях преобладает повышенное настроение, в других на первый план выступает ускорение ассоциативного процесса, но может преобладать и двигательное возбуждение. «Мания без мании» характеризуется тем, что ведущим симптомом является двигательное возбуждение без повышения скорости течения ассоциаций. Концентрация внимания не нарушена, но продуктивность мышления снижена. Такие больные подвижны, разговорчивы, много жестикулируют, легко знакомятся, вступают в контакты. Отмечается повышенная деятельность, что характерно для любой мании, но явно выступает сверхценное отношение к своей деятельности. Собственно маниакальная аффективность отличается невыразительностью, неяркостью. Свойственное таким больным ощущение полноты физического благополучия и комфортности не сопровождается чувством радости и веселья; наоборот, проявляется раздражительность или даже гневливость. Имеется переоценка собственных возможностей, но это выражается лишь в некотором преувеличении происходящих событий. Нарушения соматовегетативных функций незначительны, проявляются в нарушении сна (ранние пробуждения, но без чувства усталости и разбитости), незначительном повышении аппетита (М. А. Морозова, 1989). Мания циклотимического регистра (гипомания) характеризуется повышением физического и психического тонуса, появлением чувства бодрости, физического и психического благополучия, хорошим настроением, оптимизмом. Все психические процессы (восприятие, мышление, запоминание) протекают легко, плавно. Такое самочувствие сопровождается стремлением к энергичной деятельности. Больные просыпаются бодрыми (после глубокого, но короткого сна), сразу берутся за свои привычные дела или легко начинают новые, не испытывая никаких колебаний и волнений. В таком состоянии они обычно успешно справляются с учебой, проявляют завидную инициативу в работе, в семейных делах, в компании за праздничным столом, охотно шутят, веселятся и заражают весельем других. При этом всегда наблюдается повышенная самооценка. Несмотря на большую затрату энергии, у больных нет чувства усталости, они не считаются с мнением окружающих, могут быть шумными, нарушают покой других. Спят они мало, но не теряют боевитости и задора. Аппетит у них повышен, пульс учащен. На лице выражение удовольствия («мимика удовольствия», по И. Сикорскому, 1910) — глаза блестят, взгляд искристый, кожа розовая, иногда красноватая, гладкая, складки разглаживаются, легко появляется улыбка, больные выглядят помолодевшими. Простая мания — следующий этап развития эндогенного маниакального состояния. Здесь все проявления мании становятся совершенно очевидными, отчетливыми. Свое самочувствие больные называют «отличным», «замечательным», «прекрасным», «праздничным», «великолепным», настроение — «жизнерадостным». Они поют, шутят, пританцовывают, ощущают прилив неиссякаемой энергии, испытывают жажду неутомимой деятельности. Самооценка еще более повышается — они талантливы, могут писать стихи, сочинять музыку, могут справиться с любой работой, любым заданием. Внешние проявления мании также довольно демонстративны, ярки — больные выглядят оживленными и радостными, празднично-восторженными, экспансивными, задорными, громко смеются по незначительному поводу, легко острят, шутят, наряжаются празднично, по моде, много говорят, жестикулируют. Они постоянно чем-то заняты, выдумывают что-то новое, постоянно что- то делают, однако ничего не доводят до конца. Дома активно занимаются переустройством быта, покупают новые вещи, мебель, затевают перестановки, ремонт, покупают новую одежду, преподносят подарки, часто даже малознакомым людям, проявляют особую щедрость, быстро растрачивают деньги, легко «залезают» в долги, одалживают деньги у знакомых, говорят о том, что хотят всем делать добро. Хотя стремление к деятельности в таких случаях значительно повышено, продуктивность почти всегда снижается. Отвлекаемость, легкое возникновение новых идей, замыслов, планов, недостаток терпения и последовательности мешают больным выполнять то, что задумано, а порой и даже привычные обязанности. Темп мышления ускорен, ассоциации возникают чаще по внешним признакам — то, что попадает в поле зрения, в сферу внимания, легко вызывает ответный «всплеск» размышлений и высказываний на соответствующую тему. В общении с людьми заметно снижается присущая им ранее деликатность, тактичность, обнаруживается склонность к фамильярности. Почти всегда усиливается сексуальность, попытки к интимному сближению подчас следуют одна за другой, при этом жена или подруга сама подчас вынуждена обратиться к врачу-сексопатологу за советом по поводу коррекции сексуального поведения. Больные легко вступают в любовные связи, много и не к месту говорят на эротические темы, устраивают застолья по ничтожному поводу или без всякого повода, пускаются в «загулы», кутежи, многие начинают злоупотреблять алкоголем. Все же на этой стадии способность к самоконтролю еще в значительной степени сохранена, в поведении и поступках больных достаточно отчетливо проявляются их личные особенности. Высказывания больных, их поведение сохраняют рамки беспечно-оптимистических, носящих сверхценный характер. Бредовых высказываний нет. Многие из больных продолжают осознавать (правда, не постоянно) необычность состояния и соглашаются принимать лекарства. Проявления моторной гиперактивности и повышенная самооценка со сверхценными стремлениями свойственны клинической картине и в более развернутых маниакальных состояниях, но тогда они становятся более резко выраженными. Психотическая мания. Больные на этой стадии развития мании сильно возбуждены, говорят без умолку охрипшим голосом, громко хохочут, поют, декламируют, рифмуют, бурно и громко приветствуют всех встречных, а если находятся в больнице, приветствуют врачей, персонал, громко восторженно комментируют происходящее вокруг, во все вмешиваются, держат окружающих в напряжении. Они сочиняют стихи, пишут любовные письма врачам, предлагают самые необыкновенные нововведения в разных областях жизни, излагают грандиозные планы своих действий, собираются стать знаменитыми учеными, политиками, миллионерами, говорят о возможности свершения ими открытий, которые перевернут весь мир. Недостаток образования и профессиональной подготовки их совершенно не смущает, все кажется доступным, легко преодолимым. Они считают себя самыми счастливыми, самыми умными и красивыми, могут осчастливить всех, весь мир заставят говорить о себе. Такой беспредельный оптимизм ни в коей мере не омрачается их действительным положением и состоянием (например, пребыванием в стенах психиатрической больницы, сложным материальным положением, соматическими болезнями и др.). Идеаторное возбуждение становится также резко выраженным, мысли «бегут», «несутся, как вихрь» (fuga idearum), они говорят о «скачке мыслей». Ассоциации возникают мгновенно, постоянно «вспыхивают» все новые и новые идеи, в этом потоке одни мысли обгоняют другие. Смешанные аффективные состояния Смешанные аффективные состояния Э. Крепелин описал как характерные для выделенного им маниакально-депрессивного психоза (Э. Крепелин, 1899). При таких состояниях наблюдаются сочетания маниакального аффекта с фрагментами депрессии, и наоборот. Например, при смене веселого настроения депрессивным (при смене фазы мании фазой депрессии) в клинической картине сочетаются повышенная активность, двигательное беспокойство, вихрь идей и тревога. Это состояние Э. Крепелин назвал «депрессивной, или тревожной, манией». Он выделил также возбужденную (ажитированную) депрессию, говорливую депрессию, непродуктивную манию, манию с «задержкой» (скачка идей и радостное настроение в сочетании с двигательным торможением). Мания с психомоторной заторможенностью может достигать степени ступора («маниакальный ступор»). В настоящее время выделяют следующие варианты течения аффективных расстройств: • вариант с монополярными депрессивными фазами; • вариант с монополярными маниакальными фазами; • вариант биполярного течения с преобладанием депрессивных фаз; • вариант биполярного течения с преобладанием маниакальных фаз; • вариант классического биполярного течения с правильным чередованием депрессивных и маниакальных фаз. ЦиклотимияВ ряде случаев аффективные эндогенные фазы в течение всей жизни больных носят характер субдепрессий либо гипоманий, развития психозов не наблюдается. Подобные варианты течения болезни получили название циклотимии. При этом могут быть как монополярные, так и биполярные типы течения циклотимии с формированием циклотимических депрессий (циклотимоподобный этап развития депрессии) либо клинические типы «мании без мании», гипомании. ДистимияТермин «дистимия» был впервые использован Карлом Флемингом (1844) в своей классификации психических заболеваний для обозначения всей группы аффективных расстройств. В дальнейшем содержание понятия «дистимия» менялось. Так, Ганс-Йорген Вайтбрехт выделил «эндореактивную дистимию», которая, как он показал, развивалась вначале по законам психогенной депрессии, а затем принимала характер эндогенной. В настоящее время дистимия рассматривается как вариант аффективных (депрессивных) расстройств с умеренно выраженными симптомами и затяжным течением (не менее года). Сторонники такой концепции предполагают, что выраженность симптомов дистимии не достигает уровня развернутой эндогенной депрессии. При этом отмечаются такие признаки: повышенная чувствительность больных к окружающему, гневливые реакции, обидчивость раздражительность, неустойчивая, чаще завышенная, самооценка, сонливость, вялость, расслабленность, застревание на неудачах, представлениях о недоброжелательности окружающих. В ряде случаев на фоне дистимии развивается более отчетливый депрессивный эпизод, что обозначается как «двойная депрессия» (M. B. Keller, R. W. Shapiro, 1982). При таких вариантах дистимия может быть только этапом развития аффективного расстройства. ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ Аффективный эндогенный психоз необходимо дифференцировать с шизофренией (циркулярная форма), при которой в дебюте заболевания могут наблюдаться депрессивные или маниакальные состояния. Однако при шизофрении нет типичного для аффективных психозов развития клинической картины с чувством «витальной тоски», суточных колебаний настроение в то время как появляются характерные нарушения мышления с «обрывом» мыслей, «параллельными мыслями», а впоследствии развивается психоз с явлениями психического автоматизма и симптомами «первого ранга» (и: К. Шнайдеру). Дальнейшее течение прогредиентного эндогенного процесса с наличием аффективных расстройств приводит к постепенному нарастанию дефицитарных симптомов, формирования «чистой ремиссии» не наступает. Преморбидные особенности при шизофрении характеризуются преобладанием шизоидных черт, в то время как при МДП и циклотимии личность до болезни определяется как гипертимная либо имеющая черты эмоциональной неустойчивости. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Важную роль в изучении этиопатогенеза имеют генетические исследования и данные биохимии. Вклад генетических факторов в развитие аффективной патологии составляет 70%, а средовых — 30%. При этом вклад случайных средовых факторов — 8%, общесемейных — 22%. По этим показателям биполярные и монополярные психозы различаются: вклад генетических факторов гораздо значительнее при биполярных психозах (76%), а при монополярных составляет 46%. Доказана связь аффективных психозов с Х-хромосомой, что находится в полном соответствии с клиническими данными о преобладании среди больных аффективными психозами женщин и их наследственной передаче по линии матери. Данные генетического картирования показали, что локусы генов, которые, возможно, имеют отношение к развитию заболевания, расположены в перицентромерной области хромосомы 18 и на хромосоме 21. Кроме того, исследователи предполагают, что именно при биполярных вариантах течения доказывается их сцепление с хромосомой 18. Одной из основных концепций развития аффективных психозов до настоящего времени остается серотониновая теория. Она опирается на опыт практического применения трициклических антидепрессантов, которые в механизме своего действия обнаруживают повышение уровня серотонина в синаптической щели. В последнее время получает подтверждение и мелатониновая теория. Она опирается на доказательные исследования того, что секреция гормона шишковидной железы мелатонина подчинена четкому циркадному ритму. Минимум секреции гормона приходится на светлую часть суток, а максимум на темную. Здесь также существуют клинико-биологические параллели, так как из практики давно известно, что гораздо чаще депрессивные фазы развиваются в темное время года (осень — зима), а маниакальные фазы — в светлое (лето). ЛЕЧЕНИЕ АФФЕКТИВНЫХ ПСИХОЗОВ В настоящее время основным методом лечения является психофармакотерапия депрессивных и маниакальных фаз. При лечении депрессий используются антидепрессанты различных химических групп — «классические» трициклические препараты (амитриптилин, имипрамин, анафранил и др.), четырехциклические препараты (лудиомил, леривон), а также атипические антидепрессанты (флуоксетин, феварин, ципрамил, пароксетин, золофт). Чем более проста по психопатологической структуре и степени выраженности депрессия, тем более эффективно действует любой антидепрессант. Лечение же меланхолической и, в особенности, психотической депрессии — более трудная задача, которая требует подбора адекватной дозы антидепрессанта, соответствующего клиническим особенностям депрессии. Предпочтительным препаратом для купирования тревожной депрессии является амитриптилин. Терапию начинают с парентерального введения 20-40 мг препарата в сутки, затем дозу повышают в течение недели до 80-100 мг/сут, что обычно приводит к купированию тревоги, восстановлению сна, постепенному улучшению настроения, восстановлению психического тонуса. Это позволяет заменить инъекции приемом препарата в таблетках в дозировке 125-150 мг/сут с тем, чтобы добиться полного исчезновения симптомов депрессии. В дальнейшем целесообразно сохранить поддерживающую дозу лекарства вплоть до выписки больного из больницы и начала его работы, полной адаптации к привычным для него до болезни условиям. При более резистентных депрессиях с целью их купирования прибегают к внутривенному капельному введению антидепрессантов (амитриптилин, лудиомил, мелипрамин, анафранил) в дозе до 100-120 мг препарата в сутки с постепенным снижением дозы по мере исчезновения симптомов депрессии. При наличии депрессий, которые не поддаются лечению антидепрессантами, показано проведение электросудорожной терапии (ЭСТ) курсом 5 - сеансов. При лечении сезонно развивающихся депрессий в последнее время рекомендуют использовать вальдоксан как препарат, обладающий мелатонинэргическим действием. Лечение маниакальных фаз осуществляется применением нейролептиков, таких как галоперидол, азалептин, клопиксол, тизерцин и др. Предпочтительны соли лития, в частности карбонат лития, который назначается в дозе 900-1200 мг/сут; повышение дозировки при этом требует контроля содержания лития в плазме крови (допустимая граница 1,2 ммоль на 1 мл плазмы). Препараты лития назначаются при монополярном варианте аффективного психоза с развитием маниакальных фаз, так как литий обнаруживает профилактический эффект, предупреждая развитие последующих фаз. Глава 22 ШИЗОАФФЕКТИВНЫЙ ПСИХОЗ Шизоаффективный психоз — эндогенное непрогредиентное психическое заболевание с относительно благоприятным прогнозом, которое характеризуется периодически возникающими приступами с наличием депрессий, маний, смешанных расстройств эндогенного характера и галлюцинаторно-бредовых проявлений, не выводимых из аффекта. Впервые шизоаффективный психоз выделил Казанин (J. Kazanin, 1933) на основании анализа всего 7 больных с острым развитием психоза, но сходные клинические описания еще раньше были даны К. Клейстом (К. Kleist, 1921) как краевые, или циклоидные, психозы. Большинство отечественных психиатров, например A. B. Снежневский. P. A. Наджаров (1960, 1969), придерживались двучленной систематики эндогенных психозов Э. Крепелина и рассматривали шизоаффективные психозы в рамках циркулярной (периодической) шизофрении. По мнению Т. Ф. Пападопулоса (1968, 1983) шизоаффективные психозы не имеют до сих пор ни постоянного места в психиатрической классификации, ни общепринятого обозначения. В МКБ-10 эти психозы выделяются как шизоаффективные расстройства в отдельной рубрике (F25) в классе «шизофрения и другие бредовые и психотические расстройства», представляя один из фрагментов шизофренического спектра. РАСПРОСТРАНЕННОСТЬ Распространенность шизоаффективных психозов в связи с неопределенностью клинических критериев этой группы нельзя считать окончательно установленной. А. Марнерос (A. Marneros, 1989), ориентируясь на критерии DSM-III-R, определил распространенность по этой группе среди всех эндогенных заболеваний в 15-30%. В нашей стране Е. В. Паничева (1975, 1982) и Л. M. Шмаонова с соавт. (1985) установили, что распространенность шизоаффективного психоза составляет 1,13 или 0, 85 (Л. M. Шмаонова) на 1000 человек при отождествлении шизоаффективных психозов с рекуррентными (периодическими) формами шизофрении. КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ По преобладанию аффективных или шизофренических расстройств в картине шизоаффективного приступа выделяют аффектдоминантную и шизодоминантную формы. Аффектдоминантная форма заболевания в основном развивается у лиц с шизоидными чертами, достигающими степени акцентуации и (реже) психопатического уровня. На ранних (продромальных) этапах в периоде пубертатного криза (12-15 лет) отмечаются проявления аффективной лабильности с преобладанием депрессивных реакций, иногда могут формироваться депрессии эндореактивной структуры. Манифестный шизоаффективный приступ чаще развивается после эндогенной провокации, реже аутохтонно. Этапы развития психоза обнаруживают последовательную смену фаз: аффективных, аффективного бреда, аффективно-бредовых, бредовых неаффективных расстройств и вновь аффективных проявлений при обратном развитии приступа. Клиническая картина подобных приступов может проявляться по-разному — как вариант с преобладанием в картине психоза острого чувственного бреда по типу бреда восприятия, как вариант с наглядно-образным бредом воображения либо характеризоваться преобладанием интеллектуального бреда воображения (см. гл. 11 «Патология мышления (расстройства сферы ассоциаций»). При повторении шизоаффективных приступов можно отметить, что они носят характер «клише». В ремиссиях могут обнаруживаться негативные личностные изменения в виде эмоциональной дефицитарности и снижения продуктивности, не достигающих степени дефекта. Шизодоминантная форма. Клинические проявления у подобных больных определяются особенностями бредовых синдромов в структуре шизоаффективного приступа. Характерным признаком обычно считают наличие проявлений острого чувственного бреда и тенденцию к идеаторной разработке бредовых построений. В статусе больных присутствует выраженный параноидный регистр с развитием на высоте приступа синдрома Кандинского — Клерамбо. Собственно аффективные расстройства при этом варианте течения болезни непродолжительны (две-три недели), а период формирования выраженных бредовых расстройств здесь более длителен (один-два месяца). Шизофренические симптомы представлены в большем объеме, чем при аффектдоминантной форме. Общая длительность подобного шизоаффективного приступа составляет не менее полугода. Соотношение аффективных и шизофренических (бредовых) расстройств при данном варианте шизоаффективного состоянии составляет примерно 1,5:1. Для доманифестного периода при наличии шизоидного склада характерно заострение преморбидных свойств при одновременном наличии аффективных нарушений с длительным их течением. За один-два года до манифестации наблюдается увеличение тяжести проявлений аффективных расстройств. Манифестный приступ чаще развивается аутохтонно, реже его проявления возникают на фоне психогений или соматогений. В клинической картине преобладают бредовые расстройства, а приступ протекает по типу параноидного психоза с острыми проявлениями синдрома Кандинского — Клерамбо. В связи с преобладанием различных типологических форм бреда выделяется вариант с картиной острого параноидного синдрома, определяющегося бредом восприятия с отдельными элементами интерпретативного бреда, вариант с развитием острого параноидного психоза при наличии наглядно-образного бреда с элементами интерпретации, а также острого параноидного синдрома (Кандинского-Клерамбо) с несистематизированным интерпретативным бредом и элементами чувственного бреда (Г. П. Пантелеева соавт., 1999). ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Этиология шизоаффективного психоза, как и всех эндогенных заболеваний, до настоящего времени полностью не определена. Существенна роль генетических факторов в связи с отягощенностью наследственности у подобных больных. Некоторые исследователи выделяют особый преморбидный склад, который определяется ими как шизоаффективный (J. L. Polozker, 1933). В появлениии аффектдоминантных форм особое значение имеют внешние факторы, провоцирующие развитие психоза. Фактор пола (преобладание женщин) признается не всеми исследователями. P. A. Наджаров и A. B. Смулевич (1983) рассматривают шизоаффективный психоз как рекуррентную шизофрению, которая чаще встречается у женщин. ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ Необходимо проводить дифференциальную диагностику с аффективными расстройствами (МДП, по Е. Крепелину) и циркулярной шизофренией. В отличие от аффективных расстройств, при которых обнаруживается характерная ремиссия (интермиссия) с восстановлением личностной структуры циклоидного типа, при шизоаффективном психозе возможная длительная ремиссия характеризуется преобладанием шизоидных черт и нерезко выраженным снижением прежней социальной активности. Отсутствует характерная для МДП сезонность (циркадность) в развитии фаз и суточных колебаний настроения. При дифференциальной диагностике с циркулярной шизофренией придают значение ряду следующих особенностей. Рекуррентная шизофрения развивается, как правило, у лиц гипертимного склада, иногда с акцентуацией признаков дизонтогенеза. Для шизоаффективного расстройства более характерна шизоидная структура личности. В то время как при рекуррентной шизофрении полное развитие приступа характеризуется формированием онейроидной кататонии, при шизоаффективном психозе подобные расстройства не возникают. Его картину на высоте развития приступа формируют шизофренические бредовые расстройства. В динамике шизоаффективного приступа наблюдается четкая этапность с чередованием аффективных и несвязанных с аффектом (неконгруэнтных) бредовых расстройств, которые развиваются без признаков нарушения сознания. В ходе развития болезни при рекуррентной шизофрении наблюдается прогредиентность заболевания с усложнением психопатологической картины в последующих приступах, в то время как при шизоаффективном психозе длительный катамнез не обнаруживает подобной прогредиентности. В то же время нельзя не отметить, что дифференциально-диагностические критерии нуждаются в дальнейшей разработке. ЛЕЧЕНИЕ Основной вид терапии шизоаффективного психоза — применение нейролептических средств с выраженным антипсихотическим эффектом действия в комбинации с антидепрессантами (при депрессии) или солями лития (при преобладании маниакального аффекта). Наиболее часто используемыми нейролептиками являются аминазин (до 300 мг/сут), пропазин (до 350 мг/сут), тизерцин (до 200-250 мг/сут), трифтазин или этаперазин (до 25-35 мг/сут), галоперидол (до 15-20 мг/сут) при одновременном назначении корректоров (циклодол — 12-20 мг/сут), лепонекс (до 300 мг/сут), клопиксол-акуфаз (50 мг внутримышечно через день в течение двух-трех недель), клопиксол-депо (100- 200 мг внутримышечно один раз в три-четыре недели). К этим препаратам при наличии депрессивного аффекта в структуре приступа присоединяют противотревожные антидепрессанты, такие как амитриптилин (до 200-300 мг/сут), анафранил (до 150-200 мг/сут), антидепрессанты «сбалансированного действия» — лудиомил (до 200-300 мг/сут), пиразидол (до 250 мг/сут), леривон (до 120 мг/сут). При развитии шизоаффективных приступов с маниакальным аффектом к указанным нейролептикам присоединяется лечение солями лития (до 1600-2000 мг/сут) либо используется финлепсин в дозировке до 300-400 мг/сут. При резистентности к комбинированной нейролептической терапии показано лечение инсулином. В этих случаях инсулинотерапия проводится курсом до 10- 15 коматозных состояний. После разрешения приступа рекомендуется поддерживающая терапия небольшими дозами нейролептических препаратов и антидепрессантов (или солей лития). Назначаются этаперазин (до 10-15 мг/сут), галоперидол (до 5-6 мг/сут), стелазин (до 10 мг/сут), амитриптилин (до 50-75 мг/сут), пиразидол (до 50-75 мг/сут), леривон (до 30-45 мг/сут) с постепенным снижением дозы при учете тенденции к стабилизации состояния и наличии комфортных жизненных условий без факторов риска провокации психоза. Показаны трудовая реабилитация, психотерапия, периодическое наблюдение в амбулаторных условиях. Глава 23 ПСИХОЗЫ ПОЗДНЕГО ВОЗРАСТА Значительное увеличение продолжительности жизни во многих развитых странах мира в настоящее время приводит к появлению феномена «постарения» населения планеты. В связи с этим возрастает интерес к научному изучению особенностей старения, биологического и психологического, а также к психопатологическому аспекту этой проблемы, что ставит определенные задачи перед гериатрией, геронтологией, а также геронтопсихиатрией. Родоначальником геронтологии как науки называют выдающегося русского ученого И. И. Мечникова, а проблемы геронтопсихиатрии продуктивно изучались в работах С. Г. Жислина (1963), A. B. Снежневского (1936), Э. Я. Штернберга (1983), Н. Ф. Шахматова (1984) и др. Значительный удельный вес психозов пожилого возраста отмечается в большинстве стран мира. В нозологическом отношении подобные психозы делят на функциональные (инволюционные, пресенильные психозы) и органические (атрофические, дегенеративные процессы старческого возраста, болезнь Альцгеймера, болезнь Пика). ПРЕСЕНИЛЬНЫЕ (ИНВОЛЮЦИОННЫЕ) ПСИХОЗЫ Инволюционные психозы развиваются обычно в возрасте 50-60 лет, чаще у женщин. По клиническим особенностям выделяют поздние (инволюционные) депрессии, параноиды позднего возраста и галлюцинозы позднего возраста. Поздние депрессии (инволюционная меланхолия) по частоте в два раза превышают количество депрессий в молодом и среднем возрастах. В старческом возрасте депрессии встречаются в 4-5% из числа больных, поступающих в психиатрические клиники. После 65 лет, как свидетельствуют данные большинства исследований, выраженные депрессии возникают примерно у 10% лиц. Эта доля, естественно, еще выше в домах престарелых, специальных пансионатах для пожилых и старых людей. Отмечается значительное увеличение суицидальных попыток и завершенных суицидов в старческом возрасте по сравнению с подобными показателями у молодых. Клиника инволюционных депрессийНачальная стадия заболевания чаще всего проявляется картиной затяжного субдепрессивного состояния с жалобами на вялость, различного рода неприятные ощущения в теле (локальная ипохондрия), иногда чрезмерной раздражительностью, недовольством внешними обстоятельствами, индифферентными по своей сути. Впоследствии обнаруживаются признаки тревоги, которая, меняясь по интенсивности, имеет тенденцию к нарастанию. У больных отмечаются опасения за здоровье близких, тревожные предчувствия чего-то, что может произойти с детьми, внуками, близкими знакомыми, предчувствия каких-то других возможных неприятностей. Все это складывается в картину тревожной депрессии с двигательным беспокойством, ажитацией, бессонницей. Далее развивается картина депрессивного бреда с идеями виновности, осуждения, гибели. Малейший жизненный проступок, случившийся с такими больными в прошлом, гиперболизируется в их сознании и вырастает в идею чудовищной вины перед обществом, так что больные ожидают справедливой и жестокой расплаты за свои грехи. Они преисполнены страха, отчаяния, смятения. У многих из них возникают бредовые идеи ипохондрического характера с картиной мегаломании — их кажется, что их тело гниет, что у них нет костей, внутренностей — нет ничего, в том числе и мира, в котором они жили (идеи гибели мира). Подобного рода бредовые идеи в структуре инволюционной меланхолии впервые описал французский психиатр Ж. Котар как нигилистический бред, который считается многими психиатрами патогномоничным для инволюционной меланхолии на высоте ее развития. Несмотря на подавленное настроение, у подобных больных нет двигательной заторможенности, они беспокойны, суетливы, ажитированы. Обращает на себя внимание соматическое состояние при инволюционной меланхолии с признаками одряхления (глубокие морщины, седина, падение масы тела даже при не нарушенном аппетите). Особенности психического статуса делают необходимым проведение дифференциальной диагностики с депрессивной фазой аффективного психоза, поскольку в случае ее возникновения в пожилом возрасте может наблюдаться похожая симптоматика. Главной отличительной особенностью инволюционной меланхолии является наличие постоянной тревоги, а не тоски, отсутствие двигательной заторможенности и, что особенно важно, развитие бреда Котара, не свойственного больным с монополярным депрессивным психозом. Кроме того, преморбидные особенности при инволюционной депрессии другие, чем при аффективных психозах, так как преобладают черты ригидности, а не синтонности. Первый случай синдрома Котара был описан в 1880 году Ж. Котаром вместе с Ж. Фальре. Речь шла о мадемуазель X., у которой развился своеобразный симптомокомплекс ипохондрического бредового содержания. Расстройство началось с ощущения треска, хруста в спине, отдающего в голову. Затем возникли идеи самообвинения с суицидальной попыткой, больная говорила, что она осуждена Богом на вечные мучения. Дальше — развитие идей отрицания: у нее нет нервов, желудка, сосудов, у нее остались только кожа и кости, кожа, точно мешок, покрывает кости. Затем этот бред отрицания начал распространяться на отвлеченные понятия: у нее нет души, нет Бога и нет вообще ни Бога, ни дьявола. Она будет вечно жить, не может умереть естественной смертью, ее можно только сжечь. Больная предприняла попытку самосожжения. Такое острое состояние длилось несколько месяцев, затем наблюдалось ослабление тоски, но бред в основном оставался неизменным. Отмечалось понижение болевой чувствительности, временами больная была агрессивна. В классическом описании Ж. Котара в нескольких строчках воспроизводятся состояние больной и течение болезни, которая начинается с сенестопатий, затем появляются идеи самообвинения и осуждения, потом идет распространение идей отрицания от нигилистических, ипохондрических до отвлеченных, метафизических понятий: нет Бога, нет дьявола. Развивается бред бессмертия: она не может умереть естественной смертью. Ж. Котар описал случаи в возрасте между 43 и 63 годами. Этот синдром очень прочно вошел в характеристику пресенильной депрессии, при которой на первом месте тоска с тревогой без выраженного торможения, с синдромом Котара. Вторая особенность — наличие вербальных аффективных иллюзий ложного узнавания в форме положительного и отрицательного двойника, а также бред инсценировки и элементы метаболического бреда. Эти явления развиваются на высоте возбуждения. Больные с синдромом Котара считают миллионами, миллиардами, при дальнейшем развитии синдрома Котара обнаруживается особый вид мегаломанического бреда с идеями бессмертия и времени: нет Вселенной, нет Луны, Земля мертвая, но больной приговорен «жить вечно» и вечно мучиться, вечно страдать, он обречен на такие мучения, которые не с чем сравнить. Этот бред сам Ж. Котар сравнивал с легендой об Агасфере. В некоторых случаях на высоте бреда Котара происходит развитие так называемого бреда трансформации. Больные убеждены, что превратились в чудовищных, безобразных животных. Ж. Котар привел случай одной такой больной, которая говорила, что она превратилась в скорпиона. В ряде случаев на высоте депрессии появляются ложные узнавания, аффективные вербальные иллюзии, симптомы положительного или отрицательного двойника. Характерен также симптом Шарпантье, или симптом нарушения психической адаптации. Он проявляется в том, что больные в ответ на незначительные изменения обстановки реагируют усилением тревоги. Полного выздоровления при инволюционной меланхолии обычно не наступает, остаются пониженное настроение и явления психической слабости, снижение активности и критического отношения к болезни. Большинство исследователей считает, что инволюционная меланхолия характеризуется одним приступом. В случае повторения депрессии следует говорить о монополярном депрессивном психозе. Пресенильный параноид. Клиническая картина отличается от картины инволюционной меланхолии. Медленно, исподволь развивается, как писал С. С. Корсаков, односторонний бред, бред малого размаха, небольшого масштаба, бред обыденных, житейских отношений. Он характеризуется конкретностью, детализацией. Содержанием, фабулой бреда является первоначально узкий круг житейских отношений, в котором сам больной непосредственно находится. Из-за этой «понятности» содержания бреда он, как правило, объясняется окружающими с житейских позиций, бредовое поведение больных считают понятным, вытекающим из ситуации, в которой они находятся. Дальнейшее оформление болезненного состояния определяется бредовыми идеями ущерба, преследования, ревности. Больные заявляют, что их имуществу наносится ущерб: портят вещи, ломают их, крадут. Им кажется, что к ним в моменты их отсутствия через окна проникают посторонние, или чужие люди подбирают ключи к квартире, уносят даже крупные вещи — телевизор, отдельные предметы мебели. Часто больные пишут заявления в милицию о том, что у них украли кольца, сережки, губную помаду и т.д. Затем они начинают «понимать», что соседи хотят завладеть их квартирой, а их самих выгнать из дому, «пустить по миру». Нередко идеи ущерба сочетаются с ипохондрическими бредовыми идеями, убеждением в наличии различных несуществующих заболеваний внутренних органов (чаще всего желудка, кишечника). Бред характеризуется упорным постоянством и однообразием. Бредовые идеи ущерба, ипохондрические идеи связаны с бредом преследования. Структура бреда обычно паранойяльная, в основе конструирования отдельных фрагментов бреда и его окончательного оформления лежит интерпретация имеющихся в действительности событий. Поэтому бред обычно не сопровождается галлюцинациями. В некоторых случаях развивается бред ревности паранойяльной структуры, больные убеждены, что «враги» хотят нанести ущерб их семейной жизни, соблазняют мужа (жену), зять якобы бросает дочь, сходится с другой женщиной и т.д. Характерна детализация бреда, больные утверждают, что соседи просверливают стену, чтобы наблюдать за ними, зайти в комнату, когда их нет, они указывают конкретно, сколько и каких вещей не хватает, вплоть до мелочей. Одна больная, например, заявила, что соседи украли у нее даже мышеловку (по свидетельству дочери, мышеловки в доме никогда не было), у них воруют карандаши из ящика стола, из стакана с молоком «отливают» половину и т.д. Заболевание течет медленно, постепенно, больные долгое время сохраняют трудовые навыки. Развития аутизма и эмоциональной нивелировки, характерных для шизофрении, в таких случаях не наблюдается. Больные активны, хотя их активность односторонняя, определяется эгоцентризмом. У некоторых больных в клинической картине преобладают не столько идеи морального и материального ущерба, сколько жалобы на тяжелые условия жизни из-за обманов восприятия (элементарные слуховые, обонятельные, тактильные, термические, иногда зрительные галлюцинации). Вербальные галлюцинации чаще всего бывают эпизодическими. Отсюда характерные заявления больных о том, что «нечем дышать», «мешают стуки, неприятные звуки, шумы». Особенностью галлюцинаций является их протопатический характер с неприятными ощущениями в голове, сердце, на коже. Подобные ощущения могут быть локальными или разлитыми. Именно по этой причине галлюцинаторные феномены переживаются больными прежде всего как физически тягостные, поведение направлено на предотвращение подобных ощущений, переживаний (они закрывают уши, постоянно проветривают комнату, один больной даже купил противогаз, в котором ложился спать, выставляя шланг в форточку, чтобы легче было дышать, и т.д.) Галлюцинации могут сочетаться с бредом преследования (галлюцинаторно-параноидный синдром) или определять картину затяжного вербального галлюциноза. Редко, но наблюдается параноид с бредом воздействия, с появлением чувства прицельного действия на тело больного электричеством, потоками холодного воздуха и др. Могут возникать фантастические представления в отношении соседей-преследователей, самих способов преследования. В структуре параноидов часто присутствует аффективный радикал (тоскливость, чаще тревога). При сниженном настроении поведение больных носит пассивно-оборонительный характер, в случаях с эйфорическим оттенком настроения они действуют решительно, борются за справедливость активно и наступательно. Можно наблюдать картины систематизированного интерпретативного бреда, который дает острые вспышки с тревожной генерализацией бредовых переживаний. При всех вариантах течение болезни в случае пресенильного параноида имеют тенденцию к непрерывному хроническому. Этиология и патогенезЭтиология и патогенез инволюционных психозов полностью не изучены. Итоги клинико-генетических исследований оказались противоречивыми, хотя многие исследователи отметили меньшую наследственную отягощенность, чем при аффективных моно- и биполярных психозах. Подчеркивается важная роль для манифестации болезни внешних и конституциональных факторов. Большинство исследователей отмечает такие характерные преморбидные свойства больных, как психическая ригидность, педантизм, консерватизм привычных установок в поведении. Среди внешних провоцирующих факторов особое значение имеют такие, как переход на пенсию, утрата социального положения, ломка жизненного стереотипа, одиночество и др. У женщин, не состоявших в браке, пресенильные психозы развивались чаще, чем у замужних. С увеличением возраста больных в период манифестации различных пресенильных психозов возрастает частота внешних и внутренних факторов, предшествующих началу заболевания. ЛечениеЛечение депрессий позднего возраста проводится антидепрессантами, которые должны обладать минимумом побочных действий. Предпочтение отдается препаратам нового поколения (СИОЗС) и обратимым ингибиторам (МАО-А). Лечение начинают с применения малых доз и постепенно увеличивают дозировку до необходимых величин. Используют четырехциклические препараты (лудиомил, леривон), кроме того, показаны тианептин, пиразидол, золофт (стимулон). При выраженных ипохондрических симптомах назначают анафранил. В тех случаях, когда преобладают тревожно-бредовые состояния, назначаются антидепрессанты противотревожного действия в больших дозах (леривон до 200-300 мг/сут, синекван до 100-150 мг/сут). К ним можно добавлять транквилизаторы (феназепам, клоназепам, бромазепам). Целесообразно использовать и мягкие нейролептики (неулептил, труксал, тизерцин). При резистентных депрессиях показана ЭСТ. Лечение параноидов проводится нейролептиками с антибредовым эффектом действия (галоперидол, трифтазин, рисполепт, зипрекса, сероквель). Лечение галлюцинозов позднего возраста проводится антипсихотическими препаратами (этаперазин, модитен, рисполепт, оланзапин). АТРОФИЧЕСКИЕ ЗАБОЛЕВАНИЯ ГОЛОВНОГО МОЗГА В большинстве случаев атрофические заболевания начинаются в пожилом и старческом возрасте. Наиболее типичным атрофическим процессом, приводящим к деменции, является старческое слабоумие, развивающееся в 70 лет или позже. Поскольку в дальнейшем сходные по клинике эндогенные деменции описал А. Альцгеймер (1906), в настоящее время сложилось представление о деменции альцгеймеровского типа (ДАТ). Выделяют сенильную деменцию альцгеймеровского типа (ДАТ I) и пресенильную деменцию альцгеймеровского типа (ДАТ II), начинающуюся в 55-65 лет, или болезнь Альцгеймера. Кроме того, к атрофическим деменциям относят болезнь Пика, хорею Гентингтона и ряд других. Сенильная деменция альцгеймеровского типаСенильная деменция альцгеймеровского типа (старческое слабоумие) — это возникающее преимущественно в старческом возрасте эндогенное органическое (атрофическое) заболевание головного мозга с прогрессирующим распадом психики в целом и развитием тотальной (глобарной) деменции. Распространенность сенильной деменции разными исследователями оценивается неоднозначно. По данным скандинавских геронтопсихиатров (X. Шёгрен, 1956), среди психических заболеваний позднего возраста, приводящих к деменции, случаи старческого слабоумия составляют от 12-15% до 34,4%. В США сенильной деменцией страдает 5% населения старше 65 лет. По данным С. И. Гавриловой, среди населения старших возрастов (60 лет и более) одного из районов Москвы распространенность деменции альцгеймеровского типа различной степени тяжести составляет 4,4%. Женщин при этом в два раза больше, чем мужчин. Клиника. Болезнь начинает развиваться на фоне старческих изменений всего организма в возрасте между 70 и 80 годами. Первыми ее проявлениями становятся изменения склада личности с заострением черт характера, свойственных больному ранее. Как диагностический специфический феномен имеет большое значение нарастающая нивелировка индивидуальных свойств больного и признаки особой «сенильной перестройки» личности в целом — того, что Шайд определил как «сенильную психопатизацию», «сенильное изменение характера» (1933). Они проявляются все более выступающей на передний план ригидностью и огрубением личности, сужением интересов, общим сужением кругозора. Нарастает упрощение, шаблонность взглядов на окружающее, проявляющееся в столь же стереотипных шаблонных высказываниях. Снижается эмоциональная откликаемость, утрачивается прежняя отзывчивость. В то же время больные становятся легковерными, внушаемыми, легко поддаются чужому влиянию, даже во вред себе. Появляются недоверчивость, эгоцентризм, настороженность, подозрительность. Обнаруживается рассеянность, невнимательность по отношению к исполнению своих обязанностей, заметней становится забывчивость. Поскольку многие из этих лиц уже не работают, подобные явления какое-то время не обращают на себя особого внимания. Однако в связи с очевидностью прогрессирования болезни вскоре ее симптомы становятся заметными. Наряду с увеличивающейся слабостью памяти и соображения, все больше выступают странности поведения. Больные долго не ложатся спать, ходят по дому, осматривают запоры на дверях и окнах, прислушиваются к неясным звукам, иногда озираются, боясь воров и грабителей. Часто вся ночь проходит в напряженном ожидании, хождении по комнатам, а днем они сонливы, могут засыпать сидя на стуле, иногда даже во время еды или разговора с окружающими. Рано обнаруживается эмоциональное очерствение, может появляться расторможенность, распущенность, подчас с акцентуацией неадекватного эротизма, например с попытками полового насилия. Утрачиваются первоначальные интересы, гибкость и пластичность психики, которая становится сверхконсервативной. Выражением общего снижения уровня личности становится нарастающее слабоумие с преобладанием утраты прежде всего нового опыта при сохранении старых запасов памяти (воспоминания о прошлом остаются в течение длительного времени достаточно точными). Здесь очевидно проявление закона Рибо о прогрессирующем снижении памяти. Синдром слабоумия, относящийся к основному проявлению заболевания, в таких случаях принимает характер тотальной деменции и сопровождается полным распадом психической деятельности. Центральное место в развитии деменции занимают нарушения памяти. В начале болезни в некоторой степени еще сохраняется способность к непосредственному запоминанию, но закрепление нового материала дается все тяжелее, становится неполным и неточным. В дальнейшем в силу невозможности «образования новых связей» (A. B. Снежневский, 1948) мнестические расстройства становятся все более выраженными и приводят к фиксационной амнезии. Здесь обнаруживается картина амнестической дезориентировки, прежде всего в хронологии (во времени), затем в окружающем и позднее всего в собственной личности. Больные плохо ориентируются в пространстве, не могут определить направление, расстояние, расположение предметов, утрачивают чувство времени. С самого начала заболевания обнаруживается нарушение репродуктивной памяти, избирательного воспроизведения нужного в данный момент материала, например имен, дат, названий. Одним из ранних симптомов является агнозия пальцев рук (A. B. Снежневский, 1949). В то время как указывать пальцы больные могут, называть их они не способны. Постепенно, слой за слоем, происходит полное опустошение запасов памяти (Ф. Рибо, 1881) в последовательности, противоположной той, в которой материалы памяти приобретались в течение жизни. На заключительном этапе болезни пациенты уже не могут дать о себе никаких сведений. Конфабуляции обычно бывают скудными, но часто возникают характерные ложные узнавания. В окружающих больные узнают лиц, которых они знали в детстве или в молодом возрасте. Например, считают своих детей братьями и сестрами, а братьев и сестер принимают за родителей. «Сдвиг в прошлое» распространяется и на представление о собственной личности: пациенты говорят, что они еще молоды, учатся в школе, еще не женаты (не замужем), живут в доме родителей и т.д. Все это часто излагается очень живо, заинтересованно. С. Г. Жислин (1960) точно обозначил этот признак болезни как «жизнь больных в прошлом», что связано с оживлением старых запасов памяти при утрате новых. Характерен и так называемый старческий делирий, ложный делирий, при этом в отличие от истинного делирия познание действительности извращается не в силу галлюцинаторных переживаний, а в связи с общей дефектностью восприятия и ориентировки. У таких больных отмечается «псевдоделовитость», постоянное стремление к псевдодеятельности. На конечном этапе болезни, стадии маразма, больные обездвижены, лежат в эмбриональной позе, ведут вегетативный образ жизни. Однако при этом нет неврологических расстройств, таких как хватательный или оральный автоматизмы, в отличие от их присутствия в терминальной стадии болезни Альцгеймера. Болезнь Альцгеймера (пресенильная деменция альцгеймеровского типа — G30, F00)Болезнь Альцгеймера — первичная эндогенная дегенеративная деменция, начинающаяся в пресенильном возрасте и характеризующаяся прогрессирующим нарушением памяти, речи, интеллекта с исходом в тотальное слабоумие с грубыми расстройствами высших корковых функций (речи, праксиса, оптико-пространственного восприятия) — афато-апракто-агностическая деменция. Первое описание такого заболевания дал А. Альцгеймер (1906). Женщина, заболевшая в возрасте 51 год, обнаруживала ухудшение памяти, в дальнейшем наблюдались нарушения ориентировки в пространстве, речевые расстройства и нарастающая утрата навыков. Постепенно развилось тотальное слабоумие: больная стала беспомощной, неопрятной, у нее образовались контрактуры, и через четыре с половиной года наступила смерть. При исследовании мозга А. Альцгеймер обнаружил впервые кроме обильных старческих бляшек характерные изменения нейрофибрилл, позднее получившие название альцгеймеровских изменений нейрофибрилл. В соответствии с современными нейроморфологическими данными на раннем этапе болезни характерные нейрогистологические изменения обнаруживаются только в гиппокампе, миндалевидном ядре и примыкающих к ним отделах коры височных долей. При умеренной деменции на следующей стадии отмечается поражение задневисочных и теменных отделов коры, задней части угловой извилины. В конечной стадии тяжелой деменции в болезненный процесс вовлекаются и лобные отделы мозга (А. Brun, I. Gustafson, 1976, 1993). Распространенность. По данным мультицентрового исследования показатели для возрастных групп 60-69 лет, 70-79 лет, 80-89 лет женского населения по ЕЭС составили соответственно 0,4; 3,6; 11,2%, а мужского — 0,3; 2,5; 10%. По Москве (данные С. И. Гавриловой, 1995) частота болезни Альцгеймера составляет 4,4%. Отношение больных-женщин к больным- мужчинам составляет по разным данным от 3:1 до 5:1. Клинические проявления. В большинстве случаев заболевание начинается в возрасте от 45 до 65 лет, очень редко отмечается более ранний дебют (около 40 лет) или более поздний (старше 65 лет). Начальными симптомами являются признаки постепенного развития нарушений памяти. Появляются рассеянность, забывчивость, больные забывают, куда положили ту или иную вещь, иногда не сразу вспоминают, как называется тот или иной предмет. В первые годы заболевания преобладают сенильноподобные черты: бестолковость, суетливость, излишняя говорливость. Расстройства памяти прогрессируют от более сложного и отвлеченного к более простому, конкретному, от позднее приобретенного и слабее закрепленного к ранее приобретенному и более прочно закрепленному материалу. Утрачивается способность к образованию новых связей. Нарушения запоминания вследствие фиксационной амнезии напоминают картину корсаковского синдрома, но развиваются на фоне постепенно нарастающего слабоумия. Это приводит к затруднениям фиксации прошлого опыта и к явлениям амнестической дезориентировки в окружающей обстановке, времени, последовательности событий. Одновременно страдает способность к избирательной репродукции нужного в данный момент материала. Материалы памяти, ее запасы разрушаются в последовательности от более новых связей к старым. Больные забывают свой адрес, место жительства, называя свой предыдущий адрес и т.д. В далеко зашедших случаях они уже не могут дать о себе никаких сведений. При прогрессировании мнестических расстройств параллельно возникают расстройства внимания и восприятия. Зрительные, слуховые, тактильные восприятия становятся менее четкими, неясными, остаются разрозненными, не связанными в одно целое. Вместо реального узнавания обстановки появляются все чаще ложные узнавания, хотя здесь нет такого выраженного «сдвига ситуации в прошлое», как при сенильном слабоумии. Только на завершающем этапе болезни ложные узнавания достигают крайней степени, так что больные не узнают себя в зеркале, принимают свое изображение за чужого человека, могут общаться с ним, спорить («симптом зеркала»). В отличие от сенильной деменции амнестический синдром при болезни Альцгеймера не сопровождается столь выраженным оживлением прошлого опыта, эти явления возникают не всегда и бывают скудными, фрагментарными, отсутствуют и проявления «старческого делирия». Очень редко возникают конфабуляции (только в медленно прогрессирующих случаях). Основная клиническая особенность — это ведущая роль нарушений памяти. Характерно появление особой растерянности, аффективных нарушений (растерянно-подавленный аффект). Типичны для болезни Альцгеймера ранние расстройства ориентировки, как и проявляющиеся нарушения праксиса. Больные как будто «разучиваются» шить, кроить, готовить еду, стирать, гладить. Утрата навыков служит предвестником будущей апраксии, так же как нарушения ориентировки — будущей агнозии. Симптомы, которые на ранних этапах заболевания представляют собой особые, но типичные проявления деменции, психотические симптомы, затем перерастают в более определенные неврологические, то есть очаговые, симптомы. Ранние расстройства ориентировки превращаются в отчетливые оптически-агностические расстройства. Потеря навыков, общая бестолковость затем трансформируются в более конкретную апрактическую симптоматику. Подобная динамика наблюдается и в отношении моторики и поведения больных. Моторное оживление и суетливость в дальнейшем становятся основой развития все более однообразной деятельности, приобретают характер монотонности, делаются ритмичными, больные что-то трут, мнут, ритмично кивают, сгибают и разгибают руку и т.д. (переход к более простым формам двигательных нарушений, имеющих в основе неврологическую паталогию). При этом у многих больных отмечается длительно сохраняющееся известное чувство измененности (иногда удивляют высказывания больных: «памяти нет», «мозги не те» и др.). Распад речи. Особенности динамики совпадают с патологией памяти. Распад речи идет как бы от высших и менее закрепленных сторон речевой функции к более простым, примитивным. На ранних этапах болезни отмечается нечеткость выговаривания отдельных слов (дизартрия), далее процесс распада приводит к появлению сенсорной афазии (88%), почти с такой же частотой обнаруживается амнестическая афазия (78%). О том, что сенсорная афазия имеет транскортикальный характер, говорит высокая частота сохранности повторной речи, т.е. фонематического понимания и эхолалической речи. Редкость парафазий также характерна. Речевая активность может переходить в речевую аспонтанность. Позднее начинается распад спонтанной речи с дизартрией и логоклонией. Этиология и патогенез. Биологические и нейробиологические исследования в психиатрии привели в последнее время к ряду достижений в изучении молекулярной генетики болезни Альцгеймера. Данные показали прогрессивную роль концепции клинико-генетической гетерогенности данной патологии. При этом становится ясным, что речь идет об этиологически различных формах ДАТ. Например, семейные формы заболевания были показаны в работе Г. Лаутера описавшего семью в которой 13 ее членов были больны болезнью Альцгеймера. В настоящее время идентифицировано три гена, локализованных в трех различных хромосомах: в хромосоме 21 — ген белка, предшественника B-амилоида (В-АРР); в хромосоме 14 — пресенилин 1 (PSN1), а в хромосоме 1 — пресенилин 2 (PSN2) (Е. И. Рогаев, 1996). Эти гены играют важную роль в возникновении семейных (наследственных) форм болезни Альцгеймера. Носители мутаций в гене PSN1 оказались ответственными за 60 - 80% ранних пресенильных случаев семейной болезни Альцгеймера. Мутации в гене PSN2 более редки и в настоящее время обнаруживаются только в семьях выходцев из Поволжья немецкого происхождения. Сейчас идентифицирован только один генетический фактор — Е4 или изоморфный вариант апо-липо-протеина Е (Аро Е4) в гене хромосомы 19, подтвержденный в независимых исследованиях как фактор риска для сенильной деменции альцгеймеровского типа (Е. И. Рогаев, 1996; A. D. Rossis et al., 1996). Обнаружено, что некоторые мутации в гене В-АРР ответственны за увеличение продукции B-амилоида, из агрегатов которого формируются сенильные или амилоидные бляшки. Обнаружено, что сенильные бляшки обладают токсичностью, поэтому нервные клетки мозга подвергаются дегенерации, что приводит к их массовой гибели (атрофия коры). Тяжесть деменции еще в большей мере коррелирует с плотностью нейрофибриллярных клубков и утратой синапсов. Тяжести деменции способствует накопление гиперфосфорилированного нерастворимого т-протеина, который составляет основу парно скрученных филамент, образующих нейрофибриллярные клубки. Распространение нейрофибриллярной патологии мозга идет от нижнемедиальных височных отделов аллокортекса на лимбические образования и далее на ассоциативные зоны коры больших полушарий мозга. Важным базисным процессом патологии при болезни Альцгеймера являются те изменения обмена глюкозы, которые тесно связаны с процессом старения. Энергетическое обеспечение мозга при этом резко снижено, что доказывают исследования с помощью ПЭТ. Особое патогенное воздействие внешних факторов (ишемия, стресс) часто служат пусковым механизмом тяжелого повреждения нейронов при болезни Альцгеймера. Болезнь Пика (G31, F02.0)А. Пик в 1892 году описал случаи сенильной деменции с усилением атрофического процесса, главным образом в лобных и височных долях. Подобные наблюдения затем приводили А. Альцгеймер, Е. Альтман, X. Липман и др. (1892-1908). Предположение о том, что описанные А. Пиком случаи заболевания представляют собой самостоятельную в нозологическом отношении форму, впервые высказал X. Рихтер (1918). Подтверждением нозологической самостоятельности болезни Пика стали проведенные в 20-х годах XX века патологоанатомические исследования, вскрывшие ряд существенных морфологических особенностей этой патологии, а именно преимущественно локальный характер атрофических изменений в отличие от характерных гистологических изменений при болезни Альцгеймера. X. Шпатц (1926) выделял следующие морфологические признаки: • ограниченный характер атрофических изменений, преимущественно в лобных и височных долях, в их «основных областях»; • выпадение всех элементов нервной ткани, преимущественно в верхних слоях коры; • отсутствие или незначительная степень сосудистых изменений; • отсутствие признаков воспалительного процесса и старческих бляшек или альцгеймеровских изменений нейрофибрилл; • нередкое нахождение шаровидных аргентофильных внутриклеточных образований и набухших клеток; • атрофические изменения, часто переходящие на подкорковые области. В дальнейшем получила признание выдвинутая X. Шпатцем (1938) концепция о принадлежности болезни Пика к так называемым системным атрофиям. Атрофический процесс, как правило, распределяется в отдельных участках мозга неравномерно, начинается в типичных участках, называемых центрами сморщивания, атрофии (В. А. Гиляровский, 1932). Клиника. Дебют в возрасте 45 - 50 лет. На раннем этапе болезни Пика в течение сравнительно длительного времени выступают на передний план глубокие изменения личности и признаки ослабления наиболее сложных видов интеллектуальной деятельности. Инициальные проявления деменции в меньшей степени касаются «инструментальных» функций («предпосылок») интеллекта — памяти, запоминания, внимания, чувственного познания. В начале развития деменции мало затрагиваются автоматизированные формы интеллектуальной деятельности (например, счет). В силу подобных особенностей деменции мало или совсем не ограничиваются способности больных ориентироваться в обычной для них или даже в новой несложной обстановке. Поражаются наиболее дифференцированные и сложные личностные отношения и установки; прежде всего отмечается изменение характера больных. Но все же параллельно с этим постепенно снижаются продуктивность и гибкость мышления, способность к осмысливанию и критической оценке новых, более сложных ситуаций, к суждениям и последовательным умозаключениям, обобщениям, другим мыслительным операциям. В отличие от болезни Альцгеймера в случаях болезни Пика в процессе развития слабоумия интеллект поражается как будто бы «сверху», в характерной последовательности — от более сложных, тонких и дифференцированных форм интеллектуальной деятельности к более простым и автоматизированным. Изменения личности проявляются достаточно типичными признаками. При одном варианте преобладает расторможенность с высвобождением влечений, выраженной геперсексуальностью, что может приводить к правонарушениям. У больных отмечается постепенно развивающееся исчезновение чувства дистанции, такта, стыда, прежних нравственных установок, преобладание неадекватной эйфории, иногда экспансивности или импульсивности наряду с резким снижением критики. Такая картина личностных изменений при наличии деменции обычно определяется как псевдопаралитический симптомокомплекс, в структуре которого наблюдаются грубые нарушения понятийного мышления (нарушения способности к обобщению, неумение объяснить пословицы, определять различие и сходство). Особенностью клинической картины является отсутствие при этом расстройства памяти и ориентировки. Другой вариант изменений личности определяется преобладанием апатичности, вялости, аспонтанности, нарастанием безучастности, бездеятельности, эмоционального очерствения. Параллельно происходит оскудение речи, мышления, моторных функций. Отмечается зависимость особенностей личностных расстройств от преимущественной локализации начального атрофического процесса: первичные центры атрофии расположены либо на выпуклостях лобных долей (апатия, вялость, бездеятельность), либо во фронтально-орбительных зонах или всем «базальном неокортексе» (расторможенность, эйфория, беспечность, псевдопаралитический синдром). Из анамнеза таких больных можно узнать, что у них снижается результативность работы, они становятся менее продуктивными, небрежно и халатно начинают относиться к своим обязанностям, запускают дела, не проявляя никакой озабоченности в связи с этим, становятся безынициативными, вялыми, безучастными или, наоборот, возбудимыми, бессмысленно веселыми, деятельными, но при этом нелепыми, дурашливыми, бестактными, эгоистичными, черствыми. Такие особенности поведения могут вызвать у окружающих впечатление, что у больных снижена память, что они «забывчивы», «рассеянны». Действительно, активное внимание больных нестойко, снижено. При направленном исследовании памяти в таких случаях обнаруживается относительная сохранность ее запасов. Больные лучше запоминают простые факты, касающиеся прежде всего их самих; к событиям, не имеющим к ним отношения, интереса они, как правило, не проявляют. Бывает сохранным и запас приобретенных ранее знаний, но интерес к ним обычно утрачен. Во многих случаях болезни Пика речь идет о «кажущейся потери памяти». Довольно долго сохраняется сознание или ощущение последовательности во времени (хроногнозия), больные знают, что было недавно, что может быть в ближайшее время. Такая возможность в известной мере «предвидеть» будущее отличает подобных больных от страдающих болезнью Альцгеймера. При нарастании прогредиентности все более заметными становятся проявления деменции, снижаются интеллектуальная работоспособность и уровень интеллектуальной деятельности, наконец поражаются и все виды памяти. Развивается глубокое слабоумие с оскудением всех видов психической деятельности и активности, в поведении — частые стереотипы, монотонно повторяющиеся по шаблону («стоячие симптомы»). Особенно это заметно в речи (повторение фраз, слов — симптом «граммофонной пластинки»). Лечение. Поскольку в генезе болезни Альцгеймера известную роль играет снижение функции холинэргической системы мозга, в качестве заместительной терапии используют ингибиторы холинэстеразы. К ним относятся такие препараты, как амиридин, экселон (ривастигмин), галантамин (реминил), арисепт, а также предшественники ацетилхолина — такие, как глиатилин. Эти препараты в некоторой степени стабилизируют состояние больных на раннем этапе заболевания. Больший эффект дает применение блокаторов NMDA, особенно показано длительное (не менее шести месяцев) применение препарата акатинолмемантин в дозировке 10-20 мг ежедневно. Используются также препараты ноотропного действия (ноотропил, фенотропил, аминалон) и церебролизин. Для купирования продуктивной психотической симптоматики показаны мягкие нейролептики — терален (тералиджен), хлорпротиксен, клопиксол. При болезни Пика используют симптоматические средства, а также ноотропы. Болезнь Паркинсона (G20, F02.3)При этом дегенеративном заболевании мозга наблюдается преимущественно поражение экстрапирамидной системы. Начало в основном относится к возрасту после 40-50 лет, основные симптомы в инициальном периоде напоминают явления неврастении (церебрастении) с раздражительностью, бессонницей, неустойчивостью настроения. Затем довольно быстро проявляются экстрапирамидные расстройства (тремор, мышечная ригидность, гипокинезия). Болезнь была описана Дж. Паркинсоном (1817) под названием «дрожательный паралич». Было отмечено, что мужчины заболевают в 2 раза чаще женщин, психические расстройства обнаруживаются у большинства больных, деменция развивается примерно у 10% заболевших. Характерны изменения личности с раздражительностью, назойливостью, приставучестью, депрессивные проявления. В дальнейшем развиваются нарушения памяти, когнитивные расстройства. Этиопатогенетически болезнь рассматривают как наследственную (аутосомно-доминантный тип наследования) с невысокой степенью пенетрантности (20-25%). Дегенерация в основном локализуется в черной субстанции мозга (нигростриарная система). Для лечения используют М-холинолитические средства — такие, как леводопа (мадопар), ИМАО-В (юмекс), а также акатинол-мемантин. Хорея Гентингтона (G10, F02.2)Это наследственное заболевание с передачей по аутосомно-доминантному типу, при котором возможна ДНК-диагностика (патологический ген расположен в коротком плече хромосомы 4). Болезнь начинается чаще всего после 40 лет, но задолго до ее манифестации появляются признаки личностной патологии. Лишь примерно в трети случаев психические расстройства появляются одновременно с неврологическими. На первый план в клинической картине выступают гиперкинезы. Слабоумие нарастает постепенно, долго сохраняется способность к привычной трудовой деятельности, однако в силу постепенно нарастающего нарушения способности ориентироваться в новых условиях и снижения внимания эффективность работы страдает с тенденцией к снижению. На определенном этапе часто обнаруживаются при наличии органического снижения уровня личности явления благодушия, эйфории, аспонтанность. Для лечения гиперкинезов применяются нейролептики (галоперидол), метилдопа (снижает уровень дофамина), используется резерпин. Эффективность лечения незначительна, заболевание прогрессирует с нарастанием деменции. ПОГРАНИЧНЫЕ НЕРВНО-ПСИХИЧЕСКИЕ РАССТРОЙСТВА В ПОЗДНЕМ ВОЗРАСТЕ В. Я. Семке, Б. Д. Цыганков, С. С. Одарченко (2006) систематизировали клинические типы пограничных состояний у больных пожилого и позднего возраста, выделяя краевые и ядерные психопатии, которые у этого контингента больных имели особые клинико-динамические соотношения. Этапы динамики пограничных расстройств у гериатрических больных делятся на острый, затяжной, резидуальный. На остром этапе наблюдаются невротические реакции у гармоничных и акцентуированных в прошлом личностей, а также патохарактерологические, психопатоподобные, неврозоподобные реакции. На подостром этапе невротические реакции трансформируются в невротическое развитие (ситуационное, конституционное), патохарактерологические реакции в динамике выступают как патохарактерологическое развитие и психопатоподобное развитие. У ряда подобных больных наблюдаются умеренные когнитивные расстройства. В качестве декомпенсирующих факторов в позднем возрасте выделяется ряд социально-психологических воздействий — таких, как прекращение профессиональной трудовой деятельности, обрыв социальных связей и контактов, дефицит общения, уход от прежних социальных ролей, вхождение в роль «старика» («старухи»), сужение побудительных мотивов, интересов, мировоззрения, что приводит к нивелированию личности. Авторы провели клинико-катамнестическое исследование 86 психопатических личностей в возрасте от 50 до 65 лет (23 из группы возбудимых, 23 — тормозимых, 22 — с истероидной и 18 — с паранойяльной психопатией). Выделяются два этапа динамики подобных патологических личностей. Первый этап протекает в основном под знаком воздействия эндокринно-психологических моментов, второй формируется на фоне органического (сосудистого и атрофического) процесса. Начало инволюционного периода у психопатических личностей характеризуется резким усилением, заострением прежних характерологических особенностей, при этом важную роль приобретают малые по своей интенсивности и значимости психические травмы, в частности длительно существующие внутрисемейные конфликты. Существенную роль в декомпенсации играет церебральный атеросклероз. Наиболее стойкими по отношению к деструктивному воздействию органического процесса оказываются истерические симптомы. Психопатические реакции старческого возраста имеют налет нарочитости, театральности, отражая ущербные переживания личности, характерны требование постоянного внимания со стороны окружающих, некритическое поведение в виде демонстративных протестов и «голодовок», крайняя неуживчивость и придирчивость. В высказываниях больных преобладает тема «стремления к покою», «усталости от семейных забот», «отвращения к жизни». У больных с наличием соматических симптомов в позднем возрасте преобладают проявления ипохондрического развития. Глава 24 ЭПИЛЕПСИЯ Эпилепсия — прогредиентное хроническое заболевание, которое характеризуется возникновением повторяющихся непровоцированных пароксизмальных расстройств (судорожных и бессудорожных), а также особыми изменениями личности с вязкостью мышления и аффекта, развитием острых и затяжных психозов, формированием на поздних этапах болезни слабоумия с апатией, общей заторможенностью. При эпилепсии психопатологические расстройства тесно переплетаются с невротическими и соматическими, так что в МКБ-10 это заболевание относится к классу неврологических болезней (G40). Эпилепсия, или падучая болезнь, известна с глубокой древности и получила свое название (от греч. ???????? — неожиданно быть схваченным, падать) в связи с внезапно наступающими судорожными припадками, при этом больные падают как «подкошенные» в судорогах, сотрясающих все тело. Гиппократ (V в. до н.э.) первым стал утверждать, что эта болезнь, которая носила название «священной» (morbus saccer), обусловлена заболеванием мозга, а «божественные силы» не играют в ее происхождении никакой роли. Сохранились упоминания о «лунной болезни» египтян. Арабам были известны способы лечения судорожной болезни, настигающей людей в новолуние. Заболевание падучей болезнью отмечалось и среди животных. Аретей из Каппадокии (I в. н.э.) описал некоторые виды эпилептических бессудорожных пароксизмов и слабоумие, а Целий Аврелиан рекомендовал для лечения общеукрепляющие средства. Клавдий Гален (II в. н.э.) считал, что можно говорить о разных типах эпилепсии: идиопатической (генуинной, первичной) и симптоматической (вторичной). Противопоставление подобных типов подтверждали исследования ученых XVIII — XX веков. Ж. П. Фальре (1794 - 1870) впервые отметил, что характерные для эпилепсии изменения личности с раздражительностью, наклонностью к тоскливым приступам могут встречаться у больных, не страдающих судорожными припадками; такой вариант болезни он назвал «маскированной», «скрытой» эпилепсией (epilpsie larvee, 1861). П. Замт (1875) указал на страх как на один из характерных признаков психической эпилепсии. При этом он отметил частичную амнезию — симптом важный и в диагностическом, и в судебно-медицинском смысле. Ему принадлежит описание эпилептического характера: нетерпимости, раздражительности, неискренности этих больных, которые ходят «с молитвенником в кармане, со словами благочестия на устах и с бездной лукавства на деле». В работах английского невролога Дж. Х. Джексона (1835 - 1911) достаточно убедительно описаны самые разные эпилептиформные пароксизмы с разделением их на судорожные и бессудорожные. Очень важными оказались работы канадских исследователей Уиллера Г. Пенфилда (1891-1976) и Герберта Джаспера (1906 - 1999), которые доказали связь между эпилептическими проявлениями и очаговыми органическими поражениями мозга различного характера (кисты, посттравматические, постгеморрагические рубцы, опухоли и др.). В ряде случаев не удается выявить какой-либо очаг в мозге: на этом основании авторы делили эпилепсию на фокальную (локальную, парциальную, очаговую) и генерализованную (генуинную). В зависимости от локализации очага поражения описаны височная, диэнцефальная, лобная и другие варианты болезни. В 1909 году образована и с тех пор действует Международная противоэпилептическая лига. Она разрабатывает классификацию и терминологию, рекомендуемую к использованию. С 1971 года лига сотрудничает официально с ВОЗ. Основные принципы МКБ-10 совпадают с предложенной лигой классификацией, при этом систематика учитывает тип пароксизмов (генерализованные или фокальные), а также идиопатический или симптоматический характер припадков. В МКБ-10 выделяются следующие варианты эпилепсии: G40.0 фокальная идиопатическая эпилепсия с судорожными припадками без выключения сознания (детская эпилепсия с локализацией очага в височной или затылочной области); G40.1 фокальная симптоматическая эпилепсия с приступами без выключения сознания (или вторично-генерализованными приступами); G40.2 фокальная симптоматическая эпилепсия с сумеречным помрачением сознания; G40.3 генерализованная идиопатическая эпилепсия (миоклонус-эпилепсия, пикнолепсия, семейные неонатальные судороги, первично генерализованные судороги по типу grand mal), семейные идиопатические судороги; G40.4 другие синдромы генерализованной эпилепсии («салам» припадки, синдром Леннокса — Гасто, синдром Уэста); G40.5 особые эпилептические синдромы (кожевниковская эпилепсия, эпилепсия, связанная с приемом алкоголя, лекарственных средств, лишением сна, массивной психотравмой, эндокринопатией); G40.6 припадки grand mal неуточненные (возможно, в сочетании с petit mal); G40.7 припадки petit mal неуточненные; G40.8 припадки, не отнесенные ни к фокальным, ни к генерализованным; G40.9 эпилепсия неуточненная; G41 эпилептический статус. Распространенность эпилепсии среди всего населения составляет 0,7%. СИМПТОМАТОЛОГИЯ При эпилепсии наблюдаются различные расстройства функционирования нервной системы и психики: припадки, острые и затяжные психозы, стойкие деформации личности. Дополняют очень сложную симптоматику заболевания различные соматические и биохимические патологические явления. Конечно, наиболее яркое проявление эпилепсии — большой судорожный припадок, который настолько резко бросается в глаза, что сила и частота припадков часто соотносятся со степенью выраженности болезни, а начало заболевания связывается именно с первым припадком. В развитии припадка выделяют следующие фазы: ауру, тоническую и клоническую, фазу помрачения сознания. У многих больных наступлению припадка предшествуют предвестники в виде головных болей, раздражительности, недомогания, сердцебиения, плохого сна. В связи с этим такие пациенты за несколько часов до припадка знают о его приближении. Иногда уже непосредственно перед припадком и полной потерей сознания могут отмечаться явления, которые называют аурой (от греч. ????? — ветер, ветерок), но это уже знаменует начало припадка. Клинически аура проявляется по-разному, что дает возможность выделять следующие типы: • сенсорная аура — выражается в неприятных ощущениях в разных частях тела, болях; • галлюцинаторная аура — при ней особенно часто наблюдаются световые галлюцинаторные феномены (искры, вспышки, пожар, пламя); • вегетативная аура — проявляется вазомоторными и секреторными расстройствами; • моторная аура — различные двигательные проявления, при этом больные могут внезапно бежать (эпилептическая фуга), прежде чем разовьется припадок, или кружиться на месте, выкрикивать какие-то слова; иногда движения проявляются в одной половине тела (например, больной совершает движения одной рукой); • психическая аура — проявляется в виде аффектов страха, более или менее сложной галлюцинацией. После ауры или без нее развивается «большой судорожный припадок» (grand mal), который проявляется прежде всего потерей сознания, расслаблением мускулатуры всего тела, вследствие чего нарушается статика и больной внезапно падает. Чаще всего это падение вперед, реже — назад или в стороны. Вслед за первоначальным расслаблением мускулатуры наступает следующая фаза припадка — тоническая: развиваются тонические судороги, которые продолжаются 20-30 с. У больных в это время кроме общего напряжения мускулатуры отмечаются цианоз, повышение артериального давления, учащение пульса. После тонической фазы развиваются клонические судороги, вначале в виде отдельных беспорядочных движений, затем, с их усилением, более резкие и равномерные сгибания конечностей. Голова откидывается назад или в сторону и также судорожно подергивается. Такие же клонические судороги отмечаются и в лицевой мускулатуре, в глазных яблоках можно заметить нистагмоидные и вращательные движения, нередко глаза бывают резко повернуты в одну сторону. Судорожные движения челюстей бывают причиной такого классического симптома как прикусывание языка во время припадка. Больные часто издают нечленораздельные звуки в виде мычания, стона, клокотания, что связано с судорожными сокращениями мышц гортани; происходит непроизвольное мочеиспускание, иногда дефекация. Сухожильные и кожные рефлексы в это время не вызываются, зрачки расширены и неподвижны, иногда заметны их как будто бы судорожные колебания. Из-за избыточного слюноотделения появляется пена изо рта, часто окрашенная кровью вследствие прикуса языка. Пульс и дыхание резко учащаются, температура и артериальное давление повышаются. Если тоническая фаза продолжается 10-30 с, то клоническая — примерно 1-2 мин. Постепенно судороги ослабевают, наступает расслабление мускулатуры, дыхание выравнивается, становится спокойным, пульс замедляется. В фазе расслабления припадок заканчивается. Ясность сознания чаще восстанавливается постепенно: появляется ориентировка в окружающем, больной начинает отвечать на вопросы. Почти постоянный симптом в послеприпадочном периоде — подергивание в отдельных мышцах, дрожание, понижение рефлексов, больной говорит с трудом, не может вспомнить отдельные слова, отмечается олигофазия. Выражены общая усталость, головные боли, разбитость. После припадка наступает сон, иногда очень продолжительный, в течение нескольких часов. После пробуждения еще может оставаться астения, отмечаются подавленное настроение, нарушения зрения. Нередки случаи, когда эпилептические припадки следуют непрерывно друг за другом на протяжении длительного времени. Развивается состояние, которое определяется как эпилептический статус (status epilepticus). Тяжелый эпилептический статус может привести к смерти вследствие расстройства кровообращения, дыхания и острого отека мозга. В ряде случаев типичные для судорожного припадка явления возникают неравномерно; могут, например, быть отдельные судорожные подергивания, но отсутствует прикусывание языка, нет пены изо рта, непроизвольного мочеиспускания, припадки становятся больше похожими на обморок либо, ограничиваясь только аурой, носят атипичный характер (абортивный эпилептический припадок). Особую форму пароксизмов представляют так называемые малые припадки (фр.petit mal — маленькое несчастье) при эпилепсии. По мнению большинства исследователей-эпилептологов, можно подразделить их на «абсансы», пропульсивные и ретропульсивные «малые» припадки. Абсансы (от фр. absence — отсутствие) характеризуются кратковременными, не превышающими нескольких секунд, выключениями сознания при отсутствии двигательных расстройств. Абсансы не сопровождаются нарушением статики: больные внезапно замирают, прекращают разговор, взгляд останавливается или как будто блуждает, больные «отключаются», оставаясь в том положении, в каком застал их припадок, они «застывают», «отсутствуют», затем мгновенно приходят в себя, продолжают прерванные действия или разговор. В момент припадка они могут выронить что-нибудь из рук: если держат в руках посуду, та падает и разбивается. Иногда именно этот факт является объективным доказательством перенесенного припадка. Сами больные чаще могут лишь отметить, что у них внезапно темнеет в глазах, а затем все проясняется. Пропульсивные припадки (от лат. propulsia — движение вперед) проявляются разнообразными пропульсивными, направленными вперед движениями. Движение вперед головы, туловища, всего тела обусловлено внезапным ослаблением постурального мышечного тонуса. Подобные припадки характерны для детского возраста (до четырех лет). Они возникают, как правило, ночью, чаще у мальчиков. Причиной является пренатальное или постнатальное повреждение мозга. В старшем возрасте у таких больных развиваются и большие судорожные припадки. К разновидности пропульсивных припадков относятся серии кивательных движений («кивки») головой и «клевки» — резкие движения головой вперед. «Салам-припадки» получили свое название вследствие того, что движения больных во время припадка напоминают поклоны при мусульманском приветствии (тело наклоняется вперед, голова опускается вниз, руки поднимаются вверх и разводятся в стороны), при этом больные не падают. Кроме малых припадков, при эпилепсии наблюдаются «фокальные» (очаговые) пароксизмы. К ним относится адверсивный судорожный припадок, начинающийся с тонической фазы, развертывающейся медленно, без ауры. Как своеобразие при этом отмечается поворот тела вокруг продольной оси: вначале насильственный поворот глазных яблок, затем в ту же сторону поворачивается голова, потом весь корпус, и больной падает. Далее начинается клоническая фаза, неотличимая от таковой при типичном припадке. Возникновение адверсивного припадка связано с локализацией эпилептического очага в коре, лобной доле или передневисочной области. Как фокальный рассматривается парциальный (джексоновский) припадок, при котором в отличие от классического припадка тоническая и клоническая фазы ограничиваются определенной группой мышц и лишь иногда происходит генерализация припадка. Бессудорожные формы пароксизмов — частые проявления при эпилепсии. К ним относится, например, сумеречное расстройство сознания. Оно развивается внезапно, длится от нескольких минут до нескольких дней, заканчивается также внезапно. У больных сознание суживается как будто концентрически, из всех многообразных проявлений внешнего мира воспринимается лишь часть явлений и предметов, в основном те, которые эмоционально значимы для больных. При этом довольно часто появляются галлюцинации и бредовые идеи (см. гл. 13 «Патология сознания»). Галлюцинации имеют устрашающий характер, зрительные галлюцинации окрашиваются в красные, багровые, черно-синие тона (разрубленные кости, части тела, пламя, кровь). Присоединение бредовых идей преследования, бредовых идей особого значения сказывается на поведении больных, которые становятся агрессивными, опасными для окружающих. В сумеречном состоянии сознания больные эпилепсией могут нападать на окружающих, наносить удары, могут убить; они часто испытывают страх, прячутся, убегают, пытаются покончить с собой. Эмоции больных в сумеречном состоянии проявляются чрезвычайно бурно — ярость, отчаяние, ужас; гораздо реже наблюдаются проявления восторга, экстаза, радости с бредовыми идеями особой миссии, величия. Как правило, больные полностью забывают все, что с ними происходило, реже амнезия имеет парциальный характер с сохранением «островков» воспоминаний или наблюдается запаздывающая (ретардированная) амнезия, при которой «запамятование» наступает не сразу, а спустя какое-то время. Общественно опасные действия в таком состоянии с сумеречным помрачением сознания обозначаются как «амбулаторные автоматизмы». Они проявляются в виде автоматизированных действий, совершаемых больными при полной отрешенности от окружающего. Выделяются «оральные» автоматизмы (приступы жевания, причмокивания, облизывания, глотания), ротаторные автоматизмы («вертиго») с автоматическими однообразными вращательными движениями на одном месте. Наблюдаются и более сложные автоматизмы (например, больной начинает раздеваться, последовательно снимать с себя одежду, будучи совершенно отрешенным). Сюда же относятся и фуги, при этом больные вдруг начинают куда-то бежать, затем, приходя в себя, останавливаются. Известны и случаи амбулаторного автоматизма, при которых больные совершают переезды, часто достаточно продолжительные (трансы), приходя в себя после окончания приступа в совершенно незнакомом для них месте, в другой части города, и не могут понять, как очутились там. Легран дю Соль приводит следующее наблюдение77.
К бессудорожным пароксизмам относятся описанные М. О. Гуревичем (1949) особые состояния сознания с фантастическим грезоподобным бредом. Они отличаются от сумеречных состояний отсутствием полной амнезии, фабула грезоподобного бреда обычно сохраняется в сознании. При «особых состояниях сознания» больные могут переживать расстройства по типу «уже виденного» deja vu, «никогда не виденного» jamais vu, расстройства «схемы тела», явления деперсонализации, изменения чувства времени. К бессудорожным пароксизмальным состояниям относятся и аффективные пароксизмы, чаще всего наблюдаются эпилептические дисфорические состояния. В такие периоды больные уже с самого утра просыпаются недовольными, раздраженными, придирчивыми («встал с левой ноги»), в настроении преобладают мрачная угрюмость и злобность. Они брюзжат, легко становятся гневливыми, у некоторых появляется «тяжелая тоскливость», нередко к тоскливо-злобному эмоциональному фону присоединяется страх, доминирующий в клинической картине. Наблюдаются также пароксизмальные депрессивные состояния с импульсивными влечениями, например к алкоголю (дипсомания), к поджогам (пиромания), к перемещению, смене места пребывания (дромомания); реже встречаются эйфорически-экстатические состояния, внезапно возникающие и так же внезапно прекращающиеся. Описанные бессудорожные пароксизмы иногда называют эквивалентами припадков. У одного и того же больного могут наблюдаться и сами припадки и эквиваленты. КЛАССИФИКАЦИЯ ЭПИЛЕПТИЧЕСКИХ ПРИПАДКОВ Приведем международную классификацию эпилептических припадков. I. Парциальные припадки (генерируются в ограниченной зоне мозга) • Простые (без нарушения сознания или памяти): — сенсорные; — моторные; — сенсомоторные; — психические (патологические идеи или измененное восприятие); — вегетативные (ощущение теплоты, тошноты, прилива и т.д.). • Сложные (с нарушением сознания или памяти): — с аурой (предвестниками) или без ауры; — с автоматизмами или без автоматизмов. • Вторично генерализованные. II. Генерализованные припадки (генерируются обширной зоной мозга) • Абсансы (petit mal) • Тонико-клонические (grand mal) • Атонические (дроп-припадки) • Миоклонические III. Неклассифицируемые припадки ЭПИЛЕПТИЧЕСКИЕ ПСИХОЗЫ Эти довольно редкие проявления заболевания, по данным ряда исследователей, возникают у 3-5% больных. Чем более длительное время протекает заболевание, тем более вероятно наступление психоза. Более характерными для эпилепсии считаются острые психозы. Клинические проявления при развитии психозов достаточно разнообразны. Примером острого эпилептического психоза может служить и сумеречное помрачение сознания. Розенбах наблюдал больного, который венчался в церкви в период предвестников такого психоза.
У некоторых больных картина острого психоза может определяться как эпилептический онейроид. Это случаи довольно редкие, в клинической картине преобладают иллюзорные расстройства фантастического содержания, галлюцинации — как зрительные, так и слуховые. Окружающее воспринимается больными соответственно общему аффективному фону — депрессивному или эйфорически-маниакальному. Они видят либо картины «ада» с обилием его грозных визуальных деталей, либо сцены «райской» жизни с общим фоном всеобщего праздника, ликования. Себя они идентифицируют с богами, святыми, могущественными и всесильными, персонажами из мифов, преданий. В таком качестве они участвуют в мировых событиях, общаются с богами, легендарными личностями, историческими персонажами. Аффективные расстройства могут меняться от экстаза, восторга до страха, ужаса, злобности, что изменяет и фабулу фантастических переживаний. Соответственно этому может меняться моторика. Преобладает или заторможенность, или чрезвычайно бурное возбуждение то эпилептиформного, то кататонического типа. В отличие от страдающих сумеречными расстройствами сознания такие больные вспоминают содержание своих грезоподобных переживаний, но полностью амнезируют окружающую обстановку. Онейроид у эпилептиков отличается от шизофренического онейроида преобладанием религиозного фабулирования, кататонические расстройства могут полностью отсутствовать или быть нерезко выраженными. Сам онейроид, как и другие эпилептические эквиваленты, возникает внезапно, при нем не развивается стадийность, характерная для шизофренического психоза. Острые психозы без помрачения сознания при эпилепсии включают в себя острые параноиды и аффективные психозы. При остром параноиде развивается картина чувственного бреда, очень изменчивого по содержанию. Больные узнают в окружающих своих преследователей, убеждены, что им хотят навредить, движения и действия окружающих расценивают как угрозу, в речи слышат брань, насмешки, издевательства. Вместе с иллюзорным восприятием окружающего часты истинные слуховые и зрительные галлюцинации. Характерна цветовая гамма зрительных обманов с преобладанием ярко-синих и красных тонов, а также их подвижность и устрашающий характер. Острые аффективные психозы у больных эпилепсией могут проявляться в виде депрессивных или маниакальных состояний. В картине депрессии преобладают дисфорические оттенки или «витальная тоска» со страхом, тревогой, ажитацией. Маниакальные состояния представлены как экстатически- экзальтированными психозами, так и веселыми маниями, развивающимися довольно быстро и имеющими кратковременную продолжительность. Хронические психозы при эпилепсии встречаются еще реже, чем острые. Первым описал этот вид патологии П. Замт (1875), который отметил, что в одних случаях эти психозы возникают как первичные расстройства, а в других — после различных эпилептических эквивалентов с помрачением сознания, что позволяет отнести их к резидуально-бредовым состояниям. Поскольку содержание таких психозов, как правило, определяется галлюцинаторно-бредовой симптоматикой, их иногда называют шизофреноподобными. При эпилепсии преобладает бред восприятия, возникающий по типу «озарения» (фактор внезапного начала), в дальнейшем развиваются идеи воздействия, слуховые галлюцинации, в то время как кататонические, гебефренические, деперсонализационные расстройства рудиментарны; отсутствуют и характерные для шизофрении нарушения мышления. При паранойяльных психозах преобладает бред обыденного содержания. Для галлюцинаторно-параноидных психозов характерна антагонистическая окраска голосов. Одни говорят о носителе голоса как об отвратительной личности, убийце, садисте, другие — как о святой, непорочной натуре. Очень часто встречаются религиозные темы: голоса Бога, святых угодников и др. Часто подобным переживаниям сопутствует и аффективная патология: пониженное настроение, напряженность и т.д. По мнению В. Н. Фавориной (1968), хронические эпилептические психозы возникают на поздних этапах развития болезни, через 16-40 лет после ее начала, а клинические проявления эпилепсии в таких случаях крайне полиморфны. Дж. Бруенс (1974) полагает, что затяжные психозы возникают у лиц с типичной височной эпилепсией. В заключение описания клинических проявлений при эпилепсии приводим описание припадка, которое сделал поэт Тит Лукреций Кар (95-55 гг. до н.э.) в произведении «О природе вещей». Мало того: человек, пораженный внезапным припадком, ИЗМЕНЕНИЯ ЛИЧНОСТИ ПРИ ЭПИЛЕПСИИ Выраженность личностных особенностей у больных эпилепсией, по мнению большинства исследователей, зависит от длительности заболевания и тяжести ее проявлений. Основными чертами психики таких больных становится замедленность всех психических процессов, в первую очередь мышления и аффектов. Торпидность, вязкость мышления, склонность к обстоятельности и застреванию на мелких, второстепенных деталях хорошо известны каждому практическому врачу-психиатру и врачу-эпилептологу. При длительном течении болезни подобные особенности мышления все более углубляются, больной теряет способность отделить главное от второстепенного, застревает на мелких, ненужных деталях. Беседа с такими больными затягивается на неопределенно длительное время, попытка врача переключить внимание на главную тему не приводит к результату, больные упорно излагают то, что считают необходимым, с присоединением все новых и новых деталей. Мышление становится все более конкретно-описательным, трафаретно-шаблонным с применением стандартных выражений, оно малопродуктивно; по мнению ряда исследователей, его можно обозначить как «лабиринтное мышление». Значимую роль в структуре личностных изменений играет полярность аффекта в виде сочетания аффективной вязкости, в особенности отрицательных аффективных переживаний, с одной стороны, и взрывчатости и эксплозивности, брутальности — с другой. Это определяет такие свойства личности больных эпилепсией, как злопамятность, мстительность, злобность, эгоцентризм. Достаточно часто наблюдаются также утрированная ханжеская слащавость, подчеркнутая подобострастность, ласковость в обращении и сочетание повышенной чувствительности, ранимости с брутальностью, злобностью, недоброжелательностью, садистическими включениями, гневливостью, агрессивностью. Еще в старые времена религиозность считалась чуть ли не патогномоничным свойством характера эпилептика. Теперь это объясняют не столько самой болезнью, сколько фанатической настроенностью больных, приверженностью к той системе взглядов и среде, в которой они воспитывались, что вообще характерно для людей инфантильных. Больным эпилепсией часто свойствен крайний педантизм в отношении как своей одежды, так и особого порядка в своем доме, на рабочем месте. Они следят, чтобы всюду была идеальная чистота, предметы стояли на своих местах. У больных эпилепсией встречаются также истерические и астенические черты личности. Это могут быть истерические разряды со швырянием, разбиванием посуды, громкими выкриками брани, что сопровождается гневными мимическими реакциями, «сотрясением мышц всего тела», пронзительным визгом, или свойственная астении гиперестезия, которая наблюдается примерно у трети больных (А. И. Болдырев, 1971). Е. К. Краснушкин (1960) провел ранжирование типичных проявлений эпилептического характера, определив, что на первом месте стоит медлительность (90,3%), далее — вязкость мышления (88,5%), тяжеловесность (75%), вспыльчивость (69,5%), эгоизм (61,5%), злопамятность (51,9%), обстоятельность (51,9%), ипохондричность (32,6%), сутяжность и склочность (26,5%), аккуратность и педантизм (21,1%). Внешний вид больных эпилепсией также достаточно характерен. Они медлительны, сдержаны в жестах, немногословны, лицо их малоподвижно и маловыразительно, мимические реакции бедны, нередко бросается в глаза особый, холодный, «стальной» блеск глаз (симптом Чижа). Очень тесная связь прослеживается между особенностями личности больных эпилепсией и формированием конечных эпилептических состояний (С. С. Корсаков, 1901, Э. Крепелин, 1881). Наиболее удачно определение эпилептического слабоумия как вязко-апатического (В. М. Морозов, 1967). Наряду с выраженной тугоподвижностью психических процессов у больных с эпилептическим слабоумием отмечаются вялость, пассивность, безразличие к окружающему, аспонтанность, тупая примиренность с болезнью. Отмечается непродуктивность вязкого мышления, снижение памяти, оскудевает словарный запас, развивается олигофазия. Утрачивается аффект напряженности, злобности, но могут сохраняться черты угодливости, льстивости, ханжества. В исходных состояниях больные лежат, ко всему безразличные, у них «высыхают чувства» (В. Гризингер, 1868). Собственное здоровье, мелочные интересы, эгоцентризм — это то, что выступает на передний план в конечной стадии болезни. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ В настоящее время эпилепсия считается полиэтиологическим заболеванием. При тщательном исследовании анамнеза у больных значительно чаще, чем в общей популяции, имеются указания на патологически протекающие роды у матери, тяжелые инфекционные заболевания, травмы головы, т.е. различные экзогенные вредности. В то же время известны случаи тяжелых ЧМТ, после которых эпилептические припадки в течение жизни не наблюдаются, кроме того, у значительного числа лиц, страдающих эпилепсией, никаких указаний на экзогенные вредности нет. Что касается наследственности, то семейные случаи заболевания встречаются нечасто, тип наследственной передачи определен только для нескольких синдромов — аутосомно-доминантная ночная эпилепсия (лобная доля), доброкачественные неонатальные судороги (BFRC). Чаще можно говорить о передаче наследственной предрасположенности к заболеванию. Известно, что среди ближайших родственников больных эпилепсией заболеваемость выше, чем в популяции (около 4%). Конкордантность по эпилепсии у однояйцевых близнецов в несколько раз выше, чем у разнояйцевых (М. Е. Вартанян). Патогенез заболевания в полной мере не выяснен. При генерализованной судорожной активности очаги в мозге обнаружить не удается, связь судорог с локальным органическим процессом (мозговые кисты, рубцы) имеется только при парциальных припадках. Обнаружено, что некоторые мозговые структуры (хвостатое и клиновидное ядра, сегменты варолиева моста) предохраняют мозг от избыточного возбуждения. При эпилепсии предполагается слабость этих структур. Также факторами, провоцирующими припадок, считают изменение общих обменных процессов — накопление в мозге ацетилхолина, увеличение концентрации натрия в нейронах, дефицит витамина В6 и др. Многочисленные работы последнего времени убедительно показали отсутствие принципиальных различий как в симптоматике, так и в особенностях течения случаев генуинной эпилепсии. В большей части случаев так называемой эсенциальной (генуинной) эпилепсии при тщательном обследовании удается выявить тот или иной экзогенноэтиологический фактор. Современными методами исследования (ЭЭГ, ПЭГ, ангиография, KT и др.) определены локальные морфологические изменения в головном мозге у большинства больных генуинной эпилепсией. В. А. Гиляровский считал, что об эпилепсии, несомненно, можно говорить как о самостоятельной болезни. Главной, определяющей основой болезни, по-видимому, можно считать поражение развивающегося мозга, в особенности на ранних этапах его развития, что приводит к особому нарушению обмена, повышенной возбудимости и готовности к судорожным припадкам. Это подтверждается данными патологоанатомических исследований мозга больных эпилепсией, указывающими на большую наклонность к разрастанию глии. Этот факт В. А. Гиляровский специально подчеркивал, относя эпилепсию к глиозам. С этим соглашался Л. И. Смирнов, акцентировавший роль глиоза в нарушении обменных процессов. Учитывая такие моменты, можно объяснить механизм отдельных судорожных припадков. Основное — накапливающиеся в коре головного мозга возбуждения. Исследование электрической активности мозга, как правило, обнаруживает наличие медленных волн в коре мозга (две-три в секунду), чередующихся с острыми волнами. Эти данные многие интерпретируют как находящиеся в соответствии с клиническими проявлениями, а именно: с вязкостью, медлительностью, торпидностью, которые прерываются взрывом возбуждения. Наряду с диффузностью поражения мозга (глиоз при эпилепсии) отмечается и известная избирательность поражения, особенно характерен склероз ножки гиппокампа. Поражению этой локализации придают значение в развитии височной эпилепсии. В нервных клетках обнаруживают преимущественно дистрофические изменения. Иногда встречаются диспластические нарушения архитектоники мозговой коры, а именно: эмбриональные клетки Кахала в первом слое, гетеротопия нервных клеток (смещение из коры в белое вещество). Накопленные знания в отношении этиопатогенеза эпилепсии пытались объединить в гипотезе «цепного патогенеза эпилепсии» (Г. Б. Абрамович, 1969). В соответствии с этой гипотезой в развитии эпилепсии участвуют наследственно обусловленная судорожная предрасположенность («пароксизмальная реактивность»), экзогенное повреждающее воздействие и внешний пусковой механизм. Взаимодействие этих факторов взаимоопосредованное, системное. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА Дифференциальную диагностику при эпилепсии необходимо проводить с органическими заболеваниями головного мозга, при которых могут возникать эпилептические или эпилептиформные припадки. Здесь необходимо учитывать возможность развития объемных процессов (опухолей, гематом, эхинококкоза), наличие сосудистых поражений мозга, атрофических заболеваний, наличие деменции альцгеймеровского типа; также требуется исключение инфекционных поражений ЦНС (сифилис, СПИД). Кроме того, проводится дифференциальная диагностика с эпилептическими реакциями. Сюда включаются фебрильные судороги у детей, интоксикации, в том числе лекарственные, а также абстинентные синдромы (алкогольный, барбитуровый и др.). В ряде случаев может возникнуть необходимость дифференцирования с истерическими пароксизмами, а также иногда (при наличии бредовых психозов) с шизофренией. Наличие типичных эпилептических пароксизмов или их эквивалентов, а также весьма характерных свойств эпилептической личности, является безусловным признаком эпилептической болезни. В случае внезапной потери сознания с судорогами врач должен отличить эпилептический припадок от таких опасных для жизни состояний как остановка сердца и состояние асфиксии. При эпилептическом припадке нередко наблюдаются также мочеиспускание и цианоз. Причиной асфиксии у больного эпилепсией может быть аспирация во время припадка рвотных масс или кусочка искусственной челюсти. Такие больные требуют своевременной специальной помощи. При эпилептиформных состояниях всегда можно установить истинное их происхождение вследствие острой ЧМТ или обнаружения признаков сифилиса. Если судорожные припадки или другие пароксизмальные проявления развиваются во время текущего инфекционного заболевания, то это, конечно, свидетельствует против истинной эпилепсии. Но иногда трудности диагностики бывают весьма значительны, например травматическая эпилепсия со временем все больше приближается к истинной. Здесь, конечно, имеют значение данные анамнеза, лабораторных и параклинических исследований. ЛЕЧЕНИЕ ЭПИЛЕПСИИ Основными моментами при подборе терапии можно считать, во-первых, индивидуальность дозировки препаратов, начиная с наименьшей, а также смеси противоэпилептических лекарств, во-вторых — длительность курсового лечения. Терапия судорожных пароксизмов. Здесь одним из основных средств является люминал (фенобарбитал). Суточные дозы колеблются от 0,05 до 0,15-0,2 г. Необходимо помнить, что при передозировке и длительном применении могут возникать побочные проявления в виде головных болей, сонливости, головокружения, запоров, сыпей на теле. Фенобарбитал часто сочетают с кофеином, он также является основным компонентом таких смесей, как смесь Серейского, Бродского, Воробьева и др. Дифенин, как и люминал, обладает антиконвульсивным действием, показан при лечении больших судорожных припадков по 0,2-0,3 г/сут. Дифенин противопоказан при заболеваниях сердечнососудистой системы. Гексамидин является надежным антиконвульсантом, менее эффективен он при абортивных припадках. Суточная доза гексамидина от 1,0 до 1,5 г. Более широким спектром действия обладает бензонал, который применяется для лечения и больших и малых припадков, также и при джексоновских пароксизмах. Бензоналом можно лечить и бессудорожные приступы и дисфории. Суточные дозы от 0,3 до 0,9 г. Начинают терапию с малой дозы (0,1-0,2 г/сут). При стойком улучшении состояния дозу бензонала снижают до разовой 0,1 г в сутки и применяют длительное время. Хлоракон также назначают для лечения малых и больших припадков. Суточная доза препарата достигает 2-4 г в сутки. В настоящее время введены и новые препараты для лечения эпилепсии. Это производные вальпроевой кислоты: депакин, конвулекс, дипромол и др. Лечение депакином начинается с дозировки 0,3 г 3 раза в день с последующим увеличением на 0,2 г до максимальной дозы 2,6 г в сутки. Ламиктал (ламотриджин) эффективен при всех видах пароксизмальных расстройств различного генеза. Суточная доза 100-200 мг, максимальная — до 600 мг/сут. Широким спектром действия обладает карбамазепин (тегретол, финлепсин). Он применяется для лечения больших судорожных припадков, психомоторных и фокальных припадков. При малых припадках он недостаточно эффективен, но снимает дисфорические проявления, раздражительность, назойливость. Суточная доза препарата составляет от 0,2 до 1,2 г. Он обычно хорошо переносится, может сочетаться с нейролептическими средствами. Для купирования сумеречных состояний сознания, при трудностях поведения больным эпилепсией назначают аминазин внутримышечно. При этом нужно следить за артериальным давлением ввиду возможности его резкого снижения. При выраженных аффективных нарушениях показаны седуксен, лорафен, феназепам. Если лечение эффективно, пароксизмы исчезают. Уменьшение дозы противоэпйлептических препаратов необходимо производить постепенно, не ранее чем через четыре-пять лет после начала лечения. Лечение эпилептического статуса. Это состояние является ургентным, угрожающим жизни, требующим неотложной помощи. Необходимо срочное введение внутривенно медленно диазепама, седуксена, лорафена и др. В некоторых случаях показано введение в клизме 15-20 мл 6% -ного раствора хлоралгидрата и 20-30 мл 2% -ного раствора барбитал-натрия. При их неэффективности показан гексенал (1 г) в виде свежеприготовленного 10%-ного раствора. После введения гексенала следует ввести внутривенно раствор сульфата магния (5-10 мл 25%-ного раствора на 40%-ном растворе глюкозы); это удлиняет и углубляет действие гексенала. Как крайнюю меру применяют спинномозговую пункцию с выпусканием спинномозговой жидкости до 20 мл. Если все указанные мероприятия не помогают, следует перевести больного на управляемое дыхание с применением локальной гипотермии головного мозга. Из сердечных средств вводят кордиамин и кофеин. Организация режима. Диетотерапия. Организация правильного питания и режима имеет большое значение для больных эпилепсией. С лечебной целью больным предлагают четыре вида диеты: голодная, бессолевая, с резким ограничением жидкости и белков (кетогенная диета). Не рекомендуются крепкие напитки (крепкий чай, кофе), необходимо категорически исключить алкоголь. Хотя практически все пищевые режимы не всегда можно выполнить на практике, необходимо придерживаться ограничения жидкостей, в связи с этим не употреблять острые и соленые блюда, ограничения белковой пищи, особенно мяса, соблюдая молочно-растительную диету. Больным эпилепсией запрещается работать около движущихся механизмов, на высоте, у огня и воды. Если заболевание протекает без частых приступов, может быть рекомендован посильный физический и умственный труд. Через трудовую деятельность, специально подобранную с учетом состояния больных, можно наиболее полно осуществлять социальную реадаптацию больных эпилепсией. Экспертиза. Многочисленные правонарушения, совершаемые больными эпилепсией, чаще всего происходят во время развития у них сумеречного помрачения сознания или эквивалентов (трансы и т.д.). В этом случае больной не может нести ответственность за свои поступки и признается судом невменяемым. Если же правонарушение совершено вне приступа помраченного сознания или нарушения настроения, то при определении невменяемости учитывается степень снижения уровня личности, слабоумия. Над больными эпилепсией в состоянии слабоумия учреждается опека. Глава 25 СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ ГОЛОВНОГО МОЗГА Психические нарушения, связанные с участием патологии сосудистой системы, имеют различные клинические проявления, что может быть обусловлено разными по принадлежности заболеваниями (атеросклероз, гипертоническая болезнь, тромбангиит) или их комбинациями. Например, в случаях развития атеросклероза мозговых сосудов симптомы психических расстройств зависят от того, поражены мелкие сосуды мозга или крупные магистральные сосуды. Но на практике систематизировать психическую патологию сосудистого генеза по нозологическому принципу можно только в части случаев, лишь выделив формы с преобладанием патологии атеросклеротического или гипертонического характера. Распространенность сосудистых психических расстройств в точности неизвестна. Клинико-эпидемиологическое обследование популяции психически больных в возрасте 60 лет и старше, учтенных московским психиатрическим диспансером № 2, обнаружило сосудистые психические нарушения у 22,9% психически больных (М. Г. Щирина). Только у 57,4% этих больных наблюдались сосудистые психозы, у остальных отмечались расстройства непсихотического уровня (неврозоподобные, психопатоподобные, аффективные, психоорганические личностные стигмы). Подобная картина отмечалась и в зарубежных исследованиях (Г. Губер, 1972). В связи с этим наиболее удобной в практическом отношении, отражающей как клиническое разнообразие, так и возможные различия психических нарушений с учетом их патогенеза, представляется следующая систематика сосудистых психических расстройств (Э. Я. Штернберг): начальные, или непсихотические, неврозоподобные, псевдо-неврастенические синдромы; различные типы сосудистой деменции; сосудистые психозы (синдромы экзогенного типа, аффективные, бредовые, галлюцинаторные и др.). Обоснованность специального выделения «начальных синдромов» сосудистого генеза подтверждается не только частотой их возникновения, но также и тем обстоятельством, что в значительной части случаев сосудистой патологии именно этими синдромами может исчерпываться клиническая картина болезни на всем ее протяжении. В таких случаях дальнейшего прогрессирования болезни не происходит, процесс стабилизируется именно на этой стадии своего развития. КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ Начальные синдромыОбычно инициальные проявления психических расстройств сосудистого генеза определяют как «псевдо-неврастенический синдром», имея в виду непсихотический характер симптоматики и значительный удельный вес астенических включений, связанных с органической (сосудистой) патологией. При этом собственно психопатологические симптомы тесно переплетаются с неврологическими стигмами, тоже не резко выраженными. Такие больные высказывают весьма характерные жалобы на шум в ушах, возникающий внезапно, часто ритмически повторяющий пульсовую волну («слышу, как сердце бьется в ушах и в голове»), или также внезапно появляющийся «звон» в голове, быстро нарастающий и так же быстро проходящий. Часто появляются боли в голове, особенно в затылке, носящие характер сжатия (спазм затылочной, позвоночной артерии), у многих больных такие боли возникают прямо после пробуждения утром. Многие отмечают ощущения «тяжелой», «несвежей» головы. На фоне этих симптомов, но часто и вне их, у больных возникают ощущения «онемения» в области носа, щек, подбородка, легкие подергивания отдельных мелких мышц на лице, в других частях тела. Постоянным симптомом является нарушение сна. Обычно сон бывает непродолжительным, поверхностным, проснувшись через 2-3 ч, больные потом не могут уснуть, на следующий день испытывают состояние «разбитости», чувствуют себя слабыми, утомленными. У них появляется обостренная чувствительность ко всем раздражителям (звукам, свету); весьма характерны для клинической картины болезни явления гиперпатии (гиперакузии). Эпизодически возникают приступы головокружения, нарушения равновесия при ходьбе. Отмечаются забывчивость, эмоциональная неустойчивость, слезливость, сентиментальность. Труднее становится работать из-за быстрой утомляемости, неустойчивости внимания, требуется чаще отдыхать. Сохраняется, как правило, осознание собственной измененности, болезненности. Из описания характерных начальных симптомов видно, что наряду с явлениями раздражительной слабости выражены хотя и нерезкие, но все же доказательные признаки органического снижения психической деятельности. Почти всегда можно зарегистрировать снижение объема восприятия, больные очень часто не замечают или не воспринимают всех предметов, находящихся в поле зрения. Это как раз объясняет достаточно характерные поиски очков, ключей, других мелких предметов. Достаточно очевидными являются замедления моторных реакций, речи, что приводит к затруднениям в обыденной жизни. В некоторых случаях мышление становится обстоятельным, может обнаруживаться склонность к назидательному рассуждательству. Запоминание и фиксация новых событий, новой информации ослабевают, может нарушаться хронологическая ориентировка, прежде всего возможность точно датировать события. Многие пациенты замечают, что в нужный момент не могут быстро вспомнить того, что необходимо (какого-то имени, даты какого-либо события, фрагмента только что прочитанного, цифры и т.д.). Все это способствует снижению общей продуктивности психической деятельности, ослаблению когнитивных способностей и возможностей. Постоянно отмечается неустойчивость эмоционально-аффективной сферы, легко возникает раздражительность, капризность, обидчивость; слезливость по незначительному поводу — довольно постоянный признак данной патологии (недержание аффекта). У многих больных появляется склонность к тревожным опасениям за свое здоровье, за близких, могут развиваться довольно стойкая ипохондричность, снижение настроения. В тех случаях, когда у больных возникают преходящие соматические расстройства, а это случается довольно часто, легко развиваются реактивные состояния, неврозоподобные расстройства. Постоянны при этом депрессивные реакции, ипохондрические симптомы, страхи смерти, развития паралича с беспомощностью, зависимостью, в особенности у лиц, не имеющих родных, проживающих в одиночестве. При наличии подобной симптоматики в клинической картине начальной стадии церебральной сосудистой патологии начинают выступать изменения личности со своеобразными психопатоподобными проявлениями. Заметным становится заострение свойственных больным черт характера. Основой трансформации личности считается появление своеобразной ригидности всей психической сферы, но при этом совершенно очевидным фактом является зависимость «психопатизации» от возрастного фактора. При развитии сосудистого процесса в инволюционном периоде можно отметить прежде всего усиление астенических структурных компонентов характера — таких, как нерешительность, неуверенность в себе, склонность к тревожной мнительности, тревожно-депрессивным, ипохондрическим реакциям. Если сосудистый процесс начинается в старческом возрасте, «психопатоподобные» проявления во многом сходны с теми, которые отмечаются в инициальном периоде старческого слабоумия, когда, действительно, резче всего выражены психическая ригидность, эгоцентризм, общее огрубение личности, общее мрачно-недовольное, угрюмое настроение с неприязненным отношением к окружающим. Безусловно, преморбидные черты личности играют основную роль в клинической картине личностных аномалий на ранних этапах развития сосудистого процесса. При этом такие черты, как тревожная мнительность, капризность, истерическая демонстративность, эксплозивность становятся гротескно утрированными. На характеристику личностных изменений оказывают влияние и особенности самого сосудистого процесса — такие, как степень прогредиентности, локализация сосудистого поражения, наличие артериальной гипертензии, различные соматические, т.е. экстрацеребральные проявления. В клинической практике наличие псевдоневрастенических расстройств сосудистого генеза не исключает их сочетания с различными признаками ослабления, снижения умственной деятельности различной степени выраженности. У подобных больных постоянно присутствуют различные дисмнестические расстройства, можно отметить снижение темпа и продуктивности психической деятельности, критики, уровня суждений. Совокупность этих проявлений соответствует понятию «органический психосиндром», или «психоорганический синдром». При нарастании прогредиентности сосудистого поражения, развитии мозговых инфарктов, микроинсультов обнаруживается картина сосудистой деменции. Сосудистая деменцияСосудистое слабоумие является основным синдромом при развитии тяжелого атеросклероза и гипертонической болезни (эти виды сосудистой патологии часто сочетаются). Часто слабоумие развивается у лиц, перенесших инсульт. По данным Ю. Е. Рахальского, частота инсультов в анамнезе больных, страдающих атеросклеротической деменцией, составляет 70,1%. Сосудистое слабоумие как особое качественное патологическое состояние формируется вследствие постепенного (или быстрого) нарастания мнестических нарушений, тугоподвижности, ригидности мышления, недержания аффекта. При наличии инсультов течение сосудистого процесса приобретает толчкообразность. Классическим типом сосудистого слабоумия считается «лакунарное», парциальное слабоумие, которое характеризуется неравномерностью поражения различных сторон психики и интеллекта при нарастании нарушений запоминания и избирательной репродукции, нарушении хронологической ориентировки (при этом наблюдается относительная сохранность аллопсихической и аутопсихической ориентировки). Прогрессирует затруднение и замедление всех психических процессов. Наблюдаются астения и снижение психической активности, затруднение речевого общения, затруднение в нахождении нужных слов, снижение уровня суждений и критики при известной сохранности сознания собственной несостоятельности и основных личностных установок (сохранение «ядра личности»). При этом почти постоянными симптомами являются слезливое настроение, слабодушие. Такой тип слабоумия развивается при атеросклеротических процессах, манифестирующих в возрасте от 50 до 65 лет. В ряде случаев он может формироваться постепенно вследствие усиления психоорганических расстройств, возникших на ранних этапах заболевания. У части больных синдром лакунарного слабоумия возникает более остро (постапоплектиформная деменция). В таких случаях наступлению деменции предшествует переходный (в понимании X. Вика) амнестический, корсаковоподобный синдром. После острого нарушения мозгового кровообращения (инсульты, тяжелые гипертонические кризы, субарахноидальные кровоизлияния), а иногда и после острых сосудистых психозов возможно наступление синдрома амнестического слабоумия с выраженными нарушениями памяти типа фиксационной амнезии, грубой дезориентировкой и конфабуляциями. Картина такого амнестического слабоумия в части случаев обратима и представляет описанные X. Вайтбрехт картины «острой деменции». Альцгеймероподобный тип сосудистой деменции (асемическое слабоумие) характеризуется проявлениями очаговых корковых мозговых расстройств, что связано с особой локализацией сосудистого процесса. Подобные типы деменции ранее обозначались как болезнь В. М. Гаккебуша, Т. А. Гейера, А. И. Геймановича (1912). Эти исследователи полагали, что при подобной клинической картине поражаются локально мелкие сосуды головного мозга (атеросклероз мельчайших капилляров), происходит имитация состояний, характерных для болезни Альцгеймера. Позднее такие случаи были описаны в работах A. B. Снежневского (1948), Э. Я. Штернберга (1968) с указанием на вторично развивающиеся явления старческой атрофии мозга. Для таких больных характерно более острое начало, а также наблюдающееся в дальнейшем «мерцание» симптомов (описано Г. Штерцем). Возможны ночные, наблюдающиеся в течение нескольких часов, психотические эпизоды, атипии очаговой симптоматики, что позволяет диагностировать сосудистый процесс. Псевдопаралитический тип сосудистой деменции характеризуется симптоматикой, внешне напоминающей картину прогрессивного паралича. У таких больных наблюдается сочетание деменции с эйфорией или экспансивно- маниакальным состоянием при преобладании общей беспечности, говорливости, расторможенности влечений и утрате критики, резком снижении уровня суждений, памяти, ориентировки. Псевдопаралитический тип сосудистой деменции чаще обнаруживается у больных более молодого возраста (до 65 лет) при выраженной гипертонической энцефалопатии или при лобной локализации очага размягчения мозга. При тяжелой гипертонической энцефалопатии иногда встречается и редкая форма сосудистой деменции с оглушенностью больных, адинамией и сниженной двигательной и речевой активностью, выраженной трудностью фиксации внимания, восприятия и осмысления происходящего. Из-за сходства такой симптоматики с картинами, развивающимися при опухолях мозга, эти состояния определяются как «псевдотуморозные». Сенильноподобный тип сосудистой деменции развивается при манифестации сосудистого процесса в старости (после 70 лет). Как и в случаях старческой деменции, начальной стадии этого типа сосудистого слабоумия свойственны выраженные личностные изменения с недоверчивостью, недовольством, брюзжанием, раздражительностью, неприязненным отношением к окружающим. Клиническая картина деменции характеризуется более глубокими и диффузными нарушениями памяти, чем это выражено при дисмнестическом слабоумии. У больных резче выражена дезориентировка и признаки «сдвига ситуации в прошлое», отмечается более глубокое снижение всех видов умственной деятельности. Это свидетельствует о том, что слабоумие больше напоминает «тотальную деменцию», но в то же время оно не бывает столь катастрофическим, как при сенильной деменции. Энцефалопатия Бинсвангера относится к микроангиопатическим деменциям и связана с поражением белого вещества подкорковых мозговых структур (лейкоэнцефалопатия, болезнь Бинсвангера). Впервые описана автором в 1894 году как форма сосудистого слабоумия с преимущественным поражением белого подкоркового вещества мозга. Сосудистая природа заболевания доказана А. Альцгеймером после гистологического изучения мозга. Он предложил назвать этот вид патологии болезнью Бинсвангера (ББ). Патология мозга включает диффузную или пятнистую демиелинизацию семиовального центра за исключением У-волокон, а также астроцитарный глиоз, микрокисты в подкорковом белом и сером веществе. Наблюдаются единичные корковые инфаркты. Компьютерная томография и особенно ядерно-резонансная томография с визуализацией белого подкоркового вещества и его патологии дают возможность прижизненной диагностики ББ. При этом характерные для энцефалопатии изменения белого подкоркового вещества обнаруживаются в виде лейкоариозиса, часто в сочетании с лакунарными инфарктами. Оказалось, что ББ встречается довольно часто. По данным клиникокомпьютерно-томографических исследований, она составляет около трети всех случаев сосудистой деменции (A. B. Медведев и др.). Фактором риска является стойкая артериальная гипертензия. Картина слабоумия имеет различные степени тяжести с вариативной симптоматикой. За исключением асемической, наблюдаются практически все виды деменции, что и при обычном сосудистом слабоумии. Отмечается преобладание признаков подкорковой и лобной дисфункции, могут быть эпилептические припадки. Течение прогредиентное, с периодами стабилизации различной длительности. Причинами слабоумия считают разобщение корково-подкорковых связей. Мультиинфарктная деменция обусловлена большими или средней величины множественными инфарктами, в основном корковыми, которые возникают в результате тромбоэмболии крупных сосудов. По данным клиникокомпьютерно-томографических исследований, она составляет около трети всех случаев сосудистой деменции. Сосудистые психозыПсихопатологические проявления в виде острых психозов могут возникать на любом этапе сосудистого процесса, даже в состоянии деменции. Ф. Штерн (1930) описал «артериосклеротические состояния спутанности». Такие психозы характеризуются рядом общих клинических свойств. Прежде всего, возникающие в структуре этих психозов синдромы помрачения сознания как реакции экзогенного типа отличаются атипичностью, невыраженностью всех своих компонентов, синдромальной незавершенностью. Проявления острых сосудистых психозов далеко не всегда соответствуют наиболее типичным картинам делирия, аменции, сумеречного состояния, онейроида и другим, что позволяет вполне обоснованно квалифицировать их как состояния «спутанности» (М. Блейлер, 1966). Другим свойством сосудистых психозов можно считать то, что острые психотические эпизоды бывают довольно часто кратковременными, возникают эпизодически, продолжаются не больше нескольких часов. Как правило, такой эпизод разворачивается в ночное время, а днем больные могут находиться в ясном сознании, без психотических расстройств. Общим свойством сосудистых психозов является также их повторяемость, подчас неоднократная. Прежде всего это относится к ночным состояниям спутанности. Течение острых сосудистых психозов отличается от течения симптоматических психозов другой этиологии — таких, как алкогольный делирий, острый травматический психоз. Так, в динамике белой горячки нарастание тяжести заболевания выражается чаще всего углублением самого делириозного синдрома (переход «профессионального делирия» в мусситирующий), а при острых сосудистых психозах различные синдромы измененного сознания могут сменять друг друга (после делириозного синдрома может следовать аментивный и т.д.). При подостром течении сосудистых психозов с более затяжным течением кроме синдромов помрачения сознания могут возникать не сопровождающиеся расстройством сознания, но также обратимые синдромы, которые X. Вик назвал «переходными», или «промежуточными». По сравнению с симптоматическими психозами такие затяжные и более сложные формы течения сосудистых психозов встречаются гораздо чаще. Э. Я. Штернберг подчеркивает, что при сосудистых психозах могут возникать, предшествуя синдромам помраченного сознания, почти все виды промежуточных синдромов: невротические, аффективные (астенические, депрессивные, тревожно- депрессивные), галлюцинаторно-бредовые (шизоформные), а также синдромы органического круга (адинамические, апатико-абулические, эйфорические, экспансивно-конфабуляторные, амнестические, корсаковоподобные). Депрессивные состояния встречаются, с учетом разных данных, в 5 - 20% всех случаев. При этом наряду с явлениями тоскливости, ворчливости почти постоянно наблюдаются выраженная слезливость, ипохондричность («слезливая депрессия», «ноющая депрессия»). С каждым новым повторяющимся эпизодом депрессии все более очевидным становится органический дефект с формированием деменции. Депрессивные эпизоды столь же часто сопровождаются тревогой, безотчетным страхом, они нередко предшествуют острому расстройству мозгового кровообращения. Параноидные (шизоформные) психозы характеризуются острым чувственным бредом с идеями отношения, преследования, отравления, воздействия. Такие психозы обычно кратковременны и возникают обычно в начальных стадиях церебрального атеросклероза с признаками артериальной гипертензии. Для более поздних стадий церебрального атеросклероза характерны острые галлюцинаторно-параноидные состояния. Галлюцинации в таких случаях носят сценичный характер, часто возникают зрительные обманы (и иллюзии, и галлюцинации). Наиболее трудны для распознавания затяжные эндоформные психозы сосудистого генеза. Помимо конституционально-генетического предрасположения важную роль в развитии затяжных сосудистых психозов играют особые свойства органического процесса. Как правило, затяжные эндоформные психозы развиваются при сосудистых процессах, манифестирующих достаточно поздно (в возрасте 60 - 70 лет), протекающих с медленной прогредиентностью и без грубых очаговых расстройств. Таким больным с картиной бредового психоза не свойственны обычные начальные астенические проявления сосудистого процесса, чаще встречается заострение личностных особенностей. Клинически наиболее обосновано выделение затяжных паранойяльных психозов у мужчин, преимущественно в виде бреда ревности. Он характеризуется малой разработкой темы, слабо систематизирован. В то же время отличительным свойством при этом можно считать преобладание сексуальных деталей с большой обнаженностью этой фабулы. Типичными темами в описаниях больных являются измена жены с молодыми людьми, молодыми членами семьи самого пациента, в том числе с сыном, зятем. Бред ревности обычно сочетается с идеями ущерба (жена кормит любовников-соперников лучше, отдает им любимые вещи больного и т.д.). Настроение слезливо- подавленное со вспышками раздражительности, злобности и агрессивности. Подобная органическая стигматизация больше выражена при глубоких психоорганических изменениях. Хронический вербальный галлюциноз в рамках сосудистого психоза диагностируется также достаточно часто. Он обнаруживается как поливокальный (множество «голосов») истинный вербальный галлюциноз, течет волнообразно, иногда на высоте развития становится сценическим, обычно усиливается к вечеру и ночью, его содержание преимущественно угрожающее. Интенсивность галлюциноза подвержена колебаниям. Сосудистый характер его часто доказывается параллельно регистрируемым повышением артериального давления, усилением других сосудистых стигматов (головная боль, усиление шума в ушах, головокружения и др.) ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Этиология сосудистых психических расстройств определяется основным соматическим заболеванием — гипертонической болезнью, атеросклерозом, эндартериитом, тромбангиитом и др. Патогенез психических расстройств этой группы до настоящего времени полностью не ясен, неизвестно прежде всего, почему лишь некоторая часть сосудистых поражений головного мозга приводит к развитию психических нарушений. В ряде случаев удается наблюдать паралеллизм сосудистых нарушений (резкие изменения артериального давления) с возникновением острых или подострых психозов (галлюциноз, явления спутанности сознания). У других больных, по-видимому, ведущую роль играют конституциональные особенности, экстрацеребральные факторы, общесоматические причины. При развитии острых сосудистых психозов, в том числе достаточно типичных состояний спутанности (ночных), важную роль играют ночные снижения артериального давления при возникновении недостаточности кровоснабжения мозга. Такие расстройства чаще развиваются при наличии атеросклеротического поражения сердечных сосудов, инфекций и других соматических причин. Несомненна роль резких сдвигов в мозговом кровообращении, о чем свидетельствует развитие психозов подобного типа в прединсультном или постинсультном периоде текущего сосудистого процесса. ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ В начальном периоде сосудистого процесса при наличии симптомов, напоминающих невротические или неврастенические, опорными признаками для диагностики служат соматические артериосклеротические стигмы или симптомы гипертонической болезни, изменения на глазном дне, рассеянная неврологическая микросимптоматика. Труднее отграничить сосудистую деменцию от старческого слабоумия. Отличительным признаком можно считать флуктуацию, мерцание симптоматики при сосудистых процессах, в то время как старческое слабоумие неуклонно нарастает и сколько-нибудь заметных периодов стабилизации не наблюдается. С. Г. Жислин отметил более острое начало при сосудистых расстройствах с наличием ночных пароксизмов ундуляции сознания, Ф. Штерц главным отличием считал мерцание симптоматики у сосудистых больных с периодами полного восстановления состояния, после чего вновь могут наблюдаться резкие изменения психических функций. ЛЕЧЕНИЕ Главным в терапии сосудистых психических расстройств является лечение основного соматического заболевания (атеросклероза, гипертонической болезни). Психотропные средства назначаются в соответствии с преобладанием тех или иных расстройств психической деятельности. На начальных этапах показаны седативные транквилизаторы (рудотель, феназепам, атаракс и др.). Из нейролептиков предпочтительней пропазин в малых дозах (25-75 мг/сут), галоперидол, рисполепт в каплях также в небольших дозах. При наличии тревожно-депрессивных расстройств показаны атипичные антидепрессанты (леривон, ремерон, ципрамил), так как применение амитриптилина может спровоцировать возникновение спутанности сознания. Рекомендуются общеукрепляющие средства, витамины, ноотропы (ноотропил, пирацетам, мексидол). Необходимо по возможности устранить все вредные воздействия, которые могут отрицательно влиять на течение сосудистых заболеваний (алкоголь, курение, переутомление, эмоциональное напряжение). Важно стремиться к сохранению трудовой деятельности больных в оптимальном режиме. Глава 26 ПСИХИЧЕСКИЕ РАССТРОЙСТВА ПРИ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЕ Травматические поражения черепа играют значительную роль в происхождении различных видов психической патологии, в том числе и психозов различной структуры. В нашей стране черепно-мозговая травма (ЧМТ) ежегодно диагностируется у четырех человек на 1000 в населении (Л. Б. Лихтерман и др., 1993). В США от ее последствий ежегодно страдают 2 млн человек. Среди пострадавших в связи с черепно-мозговой травмой преобладают мужчины. Особое распространение расстройств вследствие ЧМТ наблюдается в период войн. Н. И. Пирогов характеризовал войны как травматические эпидемии. В настоящее время в России в структуре данной патологии доминируют ЧМТ бытового характера, в последнее время отмечается рост дорожного травматизма. Повреждения головного мозга, вызванные ЧМТ, делят на сотрясения (коммоции), ушибы (контузии), сдавления (компрессии). Такое деление до известной степени условно, во многих случаях диагностируется сочетанная травма. При типичных проявлениях ЧМТ (Т90), возникающие в ее результате психические нарушения принято делить в соответствии с этапами развития травматических повреждений. Психическая патология начального периода характеризуется состояниями выключения сознания (кома, сопор, оглушение — см. гл. 13 «Патология сознания»). В остром периоде преимущественно развиваются острые психозы с состояниями помрачения сознания: делириозные, эпилептиформные, сумеречные. В период реконвалесценции или позднем периоде преобладают подострые и затяжные травматические психозы, которые могут повторяться, принимать периодическое течение. Психические расстройства отдаленного периода ЧМТ выступают как варианты психоорганического синдрома в структуре травматической энцефалопатии. КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ В остром периоде (сразу после получения травмы) возникает потеря сознания с оглушением, сопором или комой. Дальнейшее течение и прогноз в таких случаях определяются длительностью бессознательного состояния и степенью его выраженности. В настоящее время качественная реанимационная помощь позволяет делать благоприятный прогноз с существенным улучшением психического состояния даже после длительного (несколько недель) отсутствия сознания. Считается, что при продолжительности комы более месяца качественное восстановление психических функций проблематично, однако опыт Великой Отечественной войны показал, что в ряде случаев регредиентность течения такова, что восстанавливается приемлемый уровень адаптации. Выход из длительной комы обычно постепенный, с восстановлением движения глаз, эмоциональных реакций на обращение персонала, родных, с появлением далее и восстановлением собственной речи. Постоянно отмечаются проявления резкой истощаемости (астенический синдром) с выраженными вегетативными нарушениями. Отмечаются раздражительность, неустойчивость аффекта, одним из облигатных признаков этого состояния является гиперестезия, повышенная чувствительность ко всем внешним раздражителям. В острой стадии травматической болезни при ЧМТ могут возникать различные психотические состояния как экзогенные формы реакции, по К. Богефферу (1912). Они становятся промежуточной стадией между бессознательным состоянием и полным восстановлением сознания. Делирий развивается преимущественно у лиц, злоупотребляющих алкоголем. Чаще регистрируется типичная картина с преобладанием иллюзорно-галлюцинаторных проявлений, аффект тревоги, страха, поведение обусловлено патологическими переживаниями (см. «Алкогольные психозы»). Сумеречное помрачение сознания чаще возникает после дополнительных вредных воздействий, развивается быстро, сопровождается, как и делирий, иллюзорными, галлюцинаторными расстройствами, однако часто возникает вторичный бред, выражена злоба, дисфория с разрушительными тенденциями; может наблюдаться также картина амбулаторного автоматизма. Этот период полностью амнезируется после его разрешения. Онейроид — сравнительно редкое проявление психозов при ЧМТ — развивается в первые дни острого периода болезни на фоне легкой сонливости и адинамии. Больные переживают калейдоскопически сменяющие друг друга картины фантастического содержания, при этом преобладает благодушно-эйфорический фон настроения. Фантастическая фабула несет печать псевдогаллюцинаторной патологии. Продолжительность онейроида не превышает двух-трех дней, при этом выражена астения. Корсаковский синдром возникает чаще сразу после исчезновения оглушения, в таких случаях обнаруживаются явления фиксационной амнезии, конфабуляции, ретроградная амнезия. Корсаковский синдром посттравматического генеза сопровождается дезориентировкой во времени. Р. Я. Голант описала случаи, когда развитие корсаковского синдрома следует непосредственно из травматического делирия. Чаще всего этот симптомокомплекс формируется после длительной потери сознания, особенно продолжительной комы. ПСИХИЧЕСКИЕ НАРУШЕНИЯ В ОТДАЛЕННОМ ПЕРИОДЕ ПОСЛЕ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЫ Признаками отдаленных последствий ЧМТ являются быстрая утомляемость, изменения личности, синдромы, связанные с органическим поражением мозга. В отдаленном периоде после ЧМТ могут развиваться травматические психозы. Они появляются, как правило, в связи с дополнительными воздействиями психогенного или экзогенно-токсического характера. В клинической картине травматических психозов преобладают аффективные, галлюцинаторно-бредовые синдромы, которые развиваются на фоне уже имеющейся органической основы с проявлениями астении. Изменения личности выступают в виде характерных черт с неустойчивостью настроения, проявлениями раздражительности вплоть до агрессивности, аффективности, признаками общей брадифрении с тугоподвижностью мышления при ослаблении критических способностей. К отдаленным последствиям закрытых травм черепа относятся такие психические нарушения, как астенический синдром (почти постоянное явление), нередко возникают истерические реакции, могут быть кратковременные расстройства сознания, эпилептиформные припадки, нарушения памяти, ипохондрические расстройства. Изменения личности представляют своеобразную вторичную органическую психопатизацию с ослаблением интеллектуально-мнестических функций. Разнообразные невротические и психопатические расстройства возможны не только как отдаленные последствия тяжелых травм, они могут быть следствием и легких, не сопровождающихся расстройством сознания, травм головного мозга. Такая патология может обнаруживаться как в ближайшие месяцы после травмы, так и через несколько лет после нее. Травматическая эпилепсия развивается вследствие наличия локальных Рубцовых изменений в головном мозге, чаще всего ее причиной являются открытые травмы черепа, а также ушибы и контузии мозга. Возникают припадки джексоновского типа, генерализованные судорожные пароксизмы. Значительна при этом роль провоцирующих факторов (алкоголь, психические перегрузки, переутомление). У таких больных могут развиваться кратковременные сумеречные состояния сознания или аффективные эквиваленты судорожных пароксизмов (дисфории). Имеет значение для клиники локальность ЧМТ. При поражении лобных долей мозга, например, в структуре изменений личности превалируют вялость, заторможенность, вязкость, общая брадифрения. Прогрессирует безволие, равнодушие к своему заболеванию. При травматическом поражении лобного отдела мозга могут развиваться нарушение счета (акалькулия), упрощение и уплощение мыслительного процесса с формированием деменции, склонность к персеверации, выраженное снижение двигательной, волевой активности (абулия). Подобная симптоматика объясняется отсутствием волевого импульса, что не позволяет доводить начатое до конца из-за отсутствия активности. Для таких больных характерны непоследовательность действий, разбросанность, небрежность во всем, включая одежду, неадекватность действий, беззаботность, беспечность. Утрата инициативы, активности и спонтанности вследствие резкого снижения «лобного импульса» приводит иногда к невозможности без посторонней помощи выполнять повседневные действия (принимать пищу, мыться, ходить в туалет). На поздних (исходных) стадиях болезни выражены полное отсутствие интересов, безучастность ко всему, оскудение словарного запаса и мыслительных способностей (дефицит когнитивных функций). При повреждении базальных частей височной доли мозга развиваются тяжелые изменения личности с выраженными проявлениями душевного безразличия, холодности, расторможенности инстинктов, агрессивности, с антисоциальным поведением, извращенной оценкой своей личности, своих способностей. Повреждения самой височной доли приводит к появлению эпилептических черт: отсутствию чувства юмора, раздражительности, недоверчивости, замедлению речи, моторики, склонности к сутяжничеству. Темпорально-базальные травматические повреждения мозга являются причиной возникновения раздражительности, агрессивности, гиперсексуальности. При сочетании с алкоголизмом выявляются половая распущенность, аморальное поведение, цинизм. Очень часто отмечается сексуальная патология с повышением либидо и ослаблением эрекционной функции, наблюдаются и явления преждевременного семяизвержения при наличии заинтересованности (локального поражения) парацентральных долек. ЛЕЧЕНИЕ Терапия больных, перенесших ЧМТ, предусматривает в остром периоде соблюдение покоя (в течение трех-четырех недель), проведение дегидратационной терапии с использованием внутривенного или внутримышечного введения сульфата магния, лазикса, диакарба перорально. Назначаются ноотропы (ноотропил, пирацетам, пиридитол, мексидол, церебролизин, акатинол-мемантин, семакс). Рекомендуются витамины, особенно группы В, препараты, улучшающие мозговой кровоток (сермион, танакан, инстенон). Используются транквилизаторы в случаях, где выражена бессонница (лорафен, феназепам, радедорм — короткими курсами до 10 дней). При эпилептиформных пароксизмах используются противосудорожные средства (фенобарбитал, карбамазепин, финлепсин, вальпроаты). Карбамазепин (финлепсин, тегретол) как нормотимик способствует стабилизации настроения, купирует явления раздражительности, вспыльчивости, агрессивности, дисфории, смягчает психопатоподобные проявления, так что может назначаться и при отсутствии судорожных пароксизмальных состояний. При стойкой астении показаны актовегин, нобен, адеметионин, адаптогены (алоэ, китайский лимонник, женьшень и др.) Глава 27 ОПУХОЛИ ГОЛОВНОГО МОЗГА Клинически опухоли мозга характеризуются общемозговыми органическими и очаговыми симптомами, которые представляют собой проявления локальной патологии. На начальных стадиях чаще всего наблюдаются неврастенические или ипохондрические симптомы. Характерны повышенная раздражительность, резкая утомляемость, головные боли, дисмнестические расстройства. При утяжелении состояния может развиваться оглушенность, возникают галлюцинаторные, бредовые явления, обнаруживаются аффекты страха, тоски, появляется сонливость. Одновременно могут возникать и очаговые симптомы в соответствии с наличием определенной зоны поражения: параличи, эпилептиформные припадки, гиперкинезы. Припадки в ряде случаев обусловлены общим повышением внутричерепного давления, у таких больных при обследовании глазного дна наблюдается застойный сосок зрительного нерва и ослабление зрения. В дальнейшем могут появляться рвота, замедление пульса, неуверенность походки, расстройства речи. У некоторых больных развивается амнестический симптомокомплекс. В спинномозговой жидкости обнаруживается увеличение белка при отсутствии плеоцитоза. Изучение локальных симптомов при опухоли мозга имеет значение для определения ее места расположения, что очень важно для решения вопроса о возможном оперативном вмешательстве. Обычно психические нарушения в случаях возникновения опухолей головного мозга подразделяют на стойкие, имеющие тенденцию к нарастанию, и транзиторные, преходящие. СТОЙКИЕ ПСИХИЧЕСКИЕ НАРУШЕНИЯ К ним относятся продуктивные и негативные проявления, которые в течение длительного времени остаются неизменными, а в дальнейшем имеют тенденцию к нарастанию. Расстройства сна выражаются в нарушении ритма сон - бодрствование, развивающейся в течение дня сонливости и появлении кошмарных сновидений, которые имеют тенденцию к стереотипному повторению. Нарушения памяти проявляются развитием признаков корсаковского синдрома с различной степенью выраженности всех его структурных компонентов. Такие явления чаще обнаруживаются в случаях развития опухоли третьего желудочка, задних отделов правого полушария. Отчетливо выражены проявления фиксационной амнезии, парамнезии, амнестическая дезориентировка. На фоне развития синдрома Корсакова у многих больных отмечаются эйфория, анозогнозия. Нарушения памяти развиваются и при локализации опухолей в левом полушарии головного мозга. Они обычно выражены не резко и проявляются в форме дисмнестических расстройств. Больные не запоминают имена, адреса, номера телефонов, то, что сами собираются сделать. Могут наблюдаться постоянные смены настроения, эйфория переходит в дисфорию и наоборот. При опухолях левого полушария развивается длительная тревожная депрессия с утратой эмоциональной откликаемости. Эйфория является почти облигатным симптомом при новообразованиях в области дна третьего желудочка, при этом у больных регистрируются проявления анозогнозии. Тоскливая депрессия при опухолях мозга сочетается с двигательной заторможенностью и неадекватным отношением к своему заболеванию. Нередко такая тоскливая депрессия сопровождается развитием обонятельных галлюцинаций, деперсонализацией, дереализацией, нарушением «схемы тела». Подобная депрессия может сменяться эйфорией при распространении опухоли на лобную область правого полушария. Длительные периоды помрачения сознания обычно развиваются у больных с быстрорастущими злокачественными опухолями и, как правило, проявляются в виде оглушения, сопора, комы. ТРАНЗИТОРНЫЕ ПСИХИЧЕСКИЕ НАРУШЕНИЯ Подобные расстройства достаточно часто характеризуются развитием эпилептиформных пароксизмов различной длительности и структуры в случаях супратенториальных опухолей или астроцитомах височной локализации. Парциальные джексоновские припадки обычно наблюдаются при опухолях с локализацией в области центральной извилины. Галлюцинации (обонятельные, тактильные, вкусовые, слуховые) обнаруживаются при опухолях височных долей мозга. Они часто сочетаются с вегетовисцеральными проявлениями, такими как сердцебиение, урчание в животе, гиперемия или бледность лица, гипергидроз. Обонятельные галлюцинации довольно разнообразны, больные говорят о запахе гари, тухлых яиц, нестерпимой вони и т.д. Запахи больные локализуют по-разному, они ощущают их то непосредственно возле носа, то исходящими изо рта, некоторые говорят, что пахнет само тело. Приступы обонятельных галлюцинаций иногда являются первым симптомом опухоли височной области или дна третьего желудочка. Вкусовые галлюцинации возникают обычно позже обонятельных, они проявляются ощущением неприятного вкуса во рту, который больные не сразу могут идентифицировать. Слуховые галлюцинации возникают при опухолях правого полушария, они представляют собой довольно часто акоазмы, отрывки каких-то мелодий, чаще всего грустных, чириканье птиц и т.д. Слуховые галлюцинации вербального характера отмечаются при левополушарных опухолях; больные слышат, как кто-то повторяет их имя, фамилию; «голоса», как правило, однообразные, слышатся извне, иногда откуда-то издалека; «слуховых диалогов», императивных галлюцинаций не отмечается. Зрительные галлюцинации встречаются у больных при опухолях головного мозга гораздо реже. При правополушарной локализации такие галлюцинации носят характер фотопсий — это светящиеся круги, искры, «туманность», «рябь» перед глазами, изредка какие-то лица, фигуры неопределенной формы. При левополушарной локализации больные могут видеть движущиеся предметы, такие «видения» стереотипно повторяются, мешают процессу обычного восприятия. Галлюцинации носят характер объективной реальности, относятся к истинным зрительным обманам восприятия. Тактильные галлюцинации у больных опухолями встречаются, но крайне редко, обычно они развиваются при локализации очага в правом полушарии. Такие симптомы пациенты описывают как прикосновение к коже неопределенных предметов или как щекотание, легкое покалывание. Тактильные галлюцинации могут сочетаться со зрительными или слуховыми обманами. Аффективные расстройства. При опухолях правополушарной локализации могут развиваться приступы тоскливости, страха, ужаса. Это сопровождается изменением мимики, гиперемией лица, расширением зрачков. Аффективные проявления часто могут сопровождаться пароксизмальным развитием деперсонализации, дереализации, обонятельными галлюцинациями. При локализации очага в левом полушарии у больных часто развиваются приступы тревоги с двигательным беспокойством, речевыми вербигерациями. В случаях правосторонней височной локализации опухоли у больных могут развиваться деперсонализационно-дереализационные пароксизмы по типу «уже виденного», «никогда не виденного», «никогда не переживавшегося» или «уже пережитого». С такой же частотой отмечаются явления макропсии, микропсии, метаморфопсии, восприятие ускорения или замедления времени. Явления деперсонализации сопровождаются ощущением увеличения или уменьшения длины конечностей, объема головы, чувством отчуждения отдельных частей собственного тела, расщеплением тела и души на мельчайшие частицы. При опухолях лобной локализации могут развиваться преходящие речевые расстройства по типу моторной афазии (невозможность произнесения отдельных слов на фоне нормальной речи). Точно так же в ряде случаев височной локализации опухоли наблюдаются явления «словесной глухоты», или сенсорной афазии, что напоминает симптоматику болезни Альцгеймера, когда больные не понимают обращенной к ним речи и в то же время говорят с напором, произнося отдельные слоги или короткие слова. Особенностью симптоматики является транзиторный характер сенсорной афазии. Так же пароксизмально у больных могут возникать расстройства ассоциаций в виде «перерыва мыслей», «насильственных мыслей», что соответствует локализации патологического очага в левой височно-теменно-затылочной области. Почти постоянно при опухолях мозга появляются транзиторные расстройства сознания в виде преходящего оглушения или легкой обнубиляции, в ряде случаев отмечаются кратковременные парэйдолии. При повышении внутричерепного давления развивающееся оглушение может углубляться и переходить в сопорозное или даже коматозное состояние. При оглушении внимание больного можно привлечь лишь только очень сильным раздражителем, пациенты становятся вялыми, безучастными ко всему происходящему, их психическая жизнь становится обедненной, крайне замедленной. Делириозное состояние у подобных больных может развиваться вслед за оглушением, либо оно сменяется сумеречным помрачением сознания. Такая флюктуация симптоматики затрудняет диагностику, требуя исключения динамического нарушения мозгового кровообращения. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА Дифференциальная диагностика психических расстройств при опухолях головного мозга проводится прежде всего с сосудистой патологией. В клиническом отношении часто возникают затруднения из-за сходства симптоматики и ее транзиторности. В таких случаях требуется тщательное неврологическое обследование, которое помогает установить топику поражения, а также проведение KT, ангиографии сосудов головного мозга. Начало процесса с появления обонятельных или осязательных галлюцинаций требует обязательного проведения МРТ, которая дает картину локального поражения при развитии опухоли. Часто повторяющиеся состояния оглушения также свидетельствуют в пользу диагностики опухоли, что затем верифицируется при параклиническом инструментальном и МРТ-исследовании. ЭТИОЛОГИЯ ПСИХИЧЕСКИХ РАССТРОЙСТВ ПРИ ОПУХОЛЯХ МОЗГА Причиной психических нарушений в таких случаях является сам опухолевый процесс, который повреждает мозг механически, оказывая давление на клеточные структуры тех или иных отделов. Это приводит к нарушению питания нейронов и вызывает ответное раздражение, проявляющееся тем или иным психопатологическим расстройством (галлюцинации, аффективные нарушения, дереализация, деперсонализация, патология сознания, речевые, мнестические нарушения и др.). Повышение внутричерепного давления также играет значительную роль в возникновении психопатологических расстройств при опухоли мозга. ЛЕЧЕНИЕ Тактика лечения определяется рядом факторов — таких, как локализация опухоли, характер ее роста (доброкачественная, злокачественная), особенности психопатологической симптоматики, данные лабораторных исследований и др. Чаще всего радикальным методом лечения является оперативное удаление опухоли, что диктуется соответствующими показаниями и проводится в нейрохирургических клиниках. При развитии психотической симптоматики применяют небольшие дозы таких нейролептиков, как пропазин, терален, хлорпротиксен. В случаях развития тревоги, страха показано назначение транквилизаторов — феназепама, лорафена, афобазола, атаракса. Глава 28 ПСИХИЧЕСКИЕ РАССТРОЙСТВА ПРИ ИНФЕКЦИОННО-ОРГАНИЧЕСКИХ ЗАБОЛЕВАНИЯХ МОЗГА. ЭНЦЕФАЛИТЫ Эпидемический, клещевой (весенне-летний), японский и другие энцефалиты являются первичными инфекционными заболеваниями головного мозга. Они возникают в виде осложнений при общих инфекциях (например, при кори, эпидемическом паротите и др.). ЭПИДЕМИЧЕСКИЙ ЭНЦЕФАЛИТ (ЭНЦЕФАЛИТ ЭКОНОМО, ЛЕТАРГИЧЕСКИЙ ЭНЦЕФАЛИТ) К. Экономо описал это заболевание в 1917 году в связи с эпидемией. Энцефалит Экономо является инфекционным заболеванием вирусной природы, которое передается воздушно-капельным путем. Заболевание в силу контагиозности может принять характер эпидемии. Выделяют острую и хроническую стадии эпидемического энцефалита, между которыми может быть светлый промежуток или наблюдаются различные резидуальные расстройства. Реже острая стадия переходит в хроническую или болезнь проявляется только симптомами хронической стадии. Клинические проявления эпидемического энцефалитаОстрая стадия. Характерно внезапное начало заболевания, иногда его симптомы развиваются после непродолжительного периода продрома. Самым типичным расстройством острой стадии является патологическая сонливость (летаргия). В значительной части случаев именно с летаргии начинается эпидемический энцефалит, но все же чаще она появляется вслед за делириозными или гиперкинетическими расстройствами. Больные спят днем и ночью в самых разных позах, хотя их можно разбудить для приема пищи. Изредка в начальной стадии болезни может проявиться оглушение, вызванное повышением внутричерепного давления. Делириозные расстройства во многих случаях возникают еще до развития неврологической симптоматики (это могут быть парезы глазодвигательного нерва, отводящего нерва, птоз, диплопия). Делирий — самая частая форма острых экзогенных психозов при эпидемическом энцефалите. Зрительные галлюцинации при таком делирии могут быть движущимися, устрашающими, грезоподобными или простыми (видение тумана, молний, света). Слуховые галлюцинации не развернуты, просты (музыка, колокольный звон, стуки, выстрелы). Делириозные состояния сочетаются с явлениями гиперкинезов. В острой стадии эпидемического энцефалита часто развивается психомоторное возбуждение, напоминающее двигательные психозы гиперкинетического характера. Гораздо реже отмечается возникновение бредовых расстройств с явлениями катестезии. Психозы острой стадии различны. Многие больные умирают на этой стадии течения болезни, но в большей части случаев заболевание принимает хронический характер. Стадия хронического течения. При хронификации эпидемического энцефалита клиническая картина определяется явлениями постэнцефалитического паркинсонизма, реже отмечаются гиперкинетические расстройства. Основные проявления психических изменений в хронической стадии энцефалита Экономо описываются как брадифрения. При этом наблюдается сочетание слабости побуждений с замедленностью и затрудненностью психических процессов, выражено снижение эмоциональных проявлений и настроения. Могут наблюдаться и пароксизмальные расстройства, судорога взора, преходящие навязчивые расстройства вплоть до навязчивого мудрствования. Отмечаются «приступы крика», эпизоды сновидного состояния. Очень редко, описываются затяжные галлюцинаторно-бредовые состояния с эпизодами психических автоматизмов. Дифференциальный диагнозДля доказательности диагностики основным можно считать наличие неврологических расстройств в острой и хронической стадии, а также явления патологической сонливости. Во многих случаях эпидемический энцефалит необходимо отличать от опухолей головного мозга, диагноз которых устанавливается более точно после проведения KT, которая помогает установить наличие очагов поражения мозга опухолью. Диагностике помогает исследование спинномозговой жидкости, в которой обнаруживается повышенное содержания лейкоцитов. ЛечениеТерапия энцефалита Экономо и психических нарушений малоэффективна. Применяют кортикостероиды или адренокортикотропные гормоны. Используют симптоматические средства. Паркинсонические расстройства требуют назначения циклодола, ПК-мерц, артана, L-ДОПА. Использование психотропных средств возможно в малых дозах, причем с исключительной осторожностью. КЛЕЩЕВОЙ (ВЕСЕННЕ-ЛЕТНИЙ) ЭНЦЕФАЛИТ Клещевой энцефалит стал наблюдаться в виде эпидемий с 30-х годов XX века в разных частях нашей страны и в ряде европейских стран. Это природно-очаговая инфекция, которая вызывается нейротропным фильтрующимся вирусом. Его переносчиком служат иксодовые клещи, через укус которых вирус передается человеку. Биологический цикл развития клещей определяет сезонность заболевания (весна - лето), очаговость и клинические особенности. Различают менингеальные формы с более благоприятным прогнозом, энцефалитические (наиболее частые) формы и самые тяжелые полноэнцефалитические с высокой летальностью, достигающей 25% в острой стадии болезни. Клинические проявленияПсихические расстройства при клещевом энцефалите наблюдаются довольно часто, примерно у 2/3 больных. Так же, как и при эпидемическом энцефалите, различают острую и хроническую стадии клещевого энцефалита. Острая стадия развивается после инкубационного периода различной продолжительности (от 7 до 21 дня). В продромальном периоде больные высказывают жалобы неопределенного характера (слабость, адинамия, повышенная раздражительность). В острой стадии могут возникать эпизоды помрачения сознания от легкой оглушенности до сопора и комы. Психотические состояния проявляются в виде делирия, аментивного нарушения сознания, эпилептиформного возбуждения (И. И. Лукомский). В ряде тяжелых случаев клещевого энцефалита встречаются острейшие психозы, проявления которых напоминают картину delirium acutum. Делириозные помрачения сознания и аментивная спутанность могут возникать и в стадии реконвалесценции, и при рецидиве заболевания. Хроническая стадия. На этой стадии заболевания клещевой энцефалит имеет прогредиентное течение. Наиболее типично для него возникновение синдрома кожевниковской эпилепсии. Психические нарушения на поздней стадии клещевого энцефалита характеризуются изменением личности и признаками деменции, которые соответствуют эпилептическим при синдроме кожевниковской эпилепсии. Могут обнаруживаться психические расстройства, практически мало отличимые от таковых при эпидемическом энцефалите Экономо, однако они развиваются гораздо чаще (при наличии конституционально-генетического предрасположения). Часто отмечаются дистимические расстройства, которые могут сопровождаться признаками вегетативной дистонии. По многим данным отечественных дальневосточных клиник выявлено ведущее значение «эпилептогенных свойств» заболевания как специфичных для клиники клещевого энцефалита. Кроме достаточно часто встречающейся кожевниковской эпилепсии описаны более редкие варианты пароксизмальных расстройств — такие, как психосенсорные, расстройства «схемы тела», сумеречные помрачения сознания, а также патология, напоминающая «хореическую падучую» В. В. Бехтерева. ЛЕЧЕНИЕ С целью терапии клещевого энцефалита вводят сыворотку реконвалесцентов, гомогенный гамма-глобулин, гипериммунную сыворотку животных, кортикостероиды, антибиотики (внутримышечно). Показаны повторные спиномозговые пункции, дегидратационная терапия для борьбы с отеком мозга и ликворной гипертензией, назначают витамины, симптоматические средства. Показано введение рибонуклеазы (внутримышечно и интралюмбально). Как и при эпидемическом энцефалите, психотропные средства назначают очень осторожно, в малых дозах (терален, хлорпротиксен, пропазин). Глава 29 ПСИХИЧЕСКИЕ РАССТРОЙСТВА ПРИ СИФИЛИТИЧЕСКОМ ПОРАЖЕНИИ МОЗГА (СИФИЛИС МОЗГА И ПРОГРЕССИВНЫЙ ПАРАЛИЧ) Сифилитическая инфекция, как известно, поражает все органы и ткани, в том числе и головной мозг. В клинической психиатрии традиционно различают два отдельных заболевания: собственно сифилис мозга и прогрессивный паралич (ПП). Иногда эти заболевания объединяют под общим названием «нейросифилис» (А52.1, F02.8). Сифилис (от названия поэмы итальянского врача Дж. Фракасторо «Syphilis sive de morbo Gallico» — «Сифилис, или Французская болезнь», 1530) мозга возникает чаще всего через 2 - 4 года после заражения, его относят к ранним формам нейролюэса, а прогрессивный паралич — к поздним. При раннем нейролюэсе первично поражается ткань мезодермального происхождения (сосуды, оболочки), при позднем (прогрессивный паралич) наряду с этими изменениями возникают обширные дистрофические и атрофические изменения нейроцитов коры мозга. Термин lues Venerea был введен Ж. Фернелем в 1554 году для обозначения контагиозных инфекций; в Средние века во Франции сифилис называли «итальянской болезнью», а в Италии — «французской болезнью». Впоследствии было отмечено, что сифилитические психозы развивались лишь у 5-7% инфицированных. Введение антибиотиков для лечения инфекций в XX веке привело к значительному снижению заболеваемости сифилисом в СССР, но с 1990 года отмечен резкий рост заболеваемости, выросла в 3 - 4 раза и частота заболеваемости нейросифилисом. Сифилис мозга и ПП являются прогредиентными заболеваниями и возникают, как правило, в случаях нелеченной или недолеченной болезни. Как фактор предрасположения отмечают травмы головного мозга и алкоголизм. СИФИЛИС МОЗГА (LUES CEREBRI) Сифилис мозга (менинговаскулярный сифилис) — специфическое воспалительное заболевание с преимущественным поражением сосудов и оболочек головного мозга. Начало болезни более раннее, чем ПП (через четыре-пять лет после заражения). Диффузному характеру поражения мозга соответствует значительный полиморфизм симптоматики, что напоминает проявления при неспецифических сосудистых заболеваниях мозга. Начало заболевания постепенное, с возникновения симптомов, свойственных неврозам, прежде всего напоминающих неврастению. У больных появляются раздражительность, головные боли, повышенная утомляемость, снижается работоспособность. При специальном исследовании разных форм психической деятельности можно обнаружить обычно их нерезкое снижение. При неврологическом исследовании определяются нерезко выраженные знаки стигматизации: анизокория с вялой реакцией зрачков на свет, асимметрия лицевой мускулатуры, неравномерность сухожильных рефлексов, их повышение. В отличие от похожей симптоматики, наблюдающейся при развитии мозгового атеросклероза, заболевание сифилисом начинается в молодом возрасте и обнаруживает неуклонное прогрессирование при отсутствии типичного для сосудистых расстройств «мерцания» симптоматики. На этом фоне при поражении мозговых оболочек обнаруживаются признаки менингизма, или развивается картина типичного менингита, который может протекать остро или хронически. В острых случаях на передний план выступают общемозговые явления (головокружения, головные боли, рвота), повышается температура тела, типичны ригидность затылочных мышц, симптом Кернига. Характерно поражение черепных нервов, могут возникать эпилептиформные припадки, симптомы нарушения сознания в виде оглушения, спутанности или делирия. Однако чаще в оболочках мозга развивается хронический воспалительный процесс, с проникновением последнего в некоторых случаях и в вещество мозга (хронический сифилитический менингит и менингоэнцефалит). Могут нарастать раздражительность, аффективная неустойчивость, нередко наблюдается подавленное настроение. Если менингит развивается на выпуклой (конвекситальной) поверхности мозга, наиболее выраженными симптомами являются расстройства сознания и судорожные пароксизмы, которые носят характер джексоновских или генерализованных припадков. Типичный симптом Аргайл-Робертсона при этом встречается не всегда. В ряде случаев менингит протекает асимптомно, заболевание проявляется только характерными изменениями спинномозговой жидкости. При апоплектиформном течении сифилиса мозга клинические проявления характеризуются частыми инсультами с последующими очаговыми поражениями мозговой ткани. Вначале очаговые поражения нестойки, обратимы, затем они становятся более многочисленными, стабильными. При этом постоянно отмечается обширная неврологическая симптоматика, ее разнообразие обусловлено различием локализации очагов поражения; могут развиваться параличи и парезы конечностей, поражения черепных нервов, явления агнозии, апраксии, псевдобульбарные расстройства. Почти у всех больных наблюдается ослабление зрачковой реакции на свет. Кроме наличия очаговой симптоматики у больных постоянно отмечаются упорные головные боли, головокружения, снижение памяти, раздражительность, дисфоричность или слабодушие. У некоторых больных развиваются пароксизмальные состояния с помрачением сознания, в основном по типу сумеречного расстройства. По мере нарастания болезни и утяжеления неврологической симптоматики наблюдается прогрессирование дисмнестического слабоумия. Гуммозная форма сифилиса мозга проявляется формированием хронических инфильтратов в мозгу в виде узлов, имеющих различную локализацию, что определяет особенности симптоматики заболевания. Гуммы могут быть единичными или множественными, небольшими по размеру. Для гуммозной формы характерны признаки повышения внутричерепного давления с рвотой, мучительными головными болями, адинамией, иногда могут развиваться явления помрачения сознания, судорожные пароксизмы. При обследовании глазного дна могут наблюдаться застойные соски зрительных нервов. Сифилитический галлюциноз Плаута относится к экзогенному типу реакций, по К. Бонгефферу. Подобные проявления не сразу можно отграничить от шизофрении, в то время как сифилитический параноид Крепелина характеризуется преобладанием бредовых расстройств. В настоящее время оба варианта группируются как галлюцинаторно-параноидная форма сифилиса с проявлением обманов чувств и возникновением бредовых идей, причем преобладают то галлюцинации, то бредовая симптоматика. Чаще наблюдается бред преследования или самообвинения. Бредовые идеи просты, связаны с непосредственным окружением больного, с конкретными жизненными ситуациями. ПРОГРЕССИВНЫЙ ПАРАЛИЧ Прогрессивный паралич помешанных впервые описал А. Бейль в 1822 году как самостоятельную болезнь, что послужило в дальнейшем основанием для развития нозологического направления в психиатрии. Уже гораздо позже А. Вассерман (1883) определил наличие спирохеты в крови, а X. Ногучи (1913) обнаружил ее в мозгу. Заболевание представляет собой сифилитический менингоэнцефалит, который приводит к прогрессирующему глобальному разрушению и распаду личности и всей психики в целом с развитием различных психотических расстройств, полиморфных неврологических нарушений и появлению типичных серологических изменений в крови и спинномозговой жидкости. Нелеченный прогрессивный паралич в большинстве случаев через четыре-пять лет приводит к развитию маразма и смерти. По данным П. Б. Посвянского (1954), частота прогрессивного паралича у больных, поступающих в психиатрические больницы, имеет тенденцию к снижению с 13,7% в 1885 - 1900 годах и 10,8% в 1900 - 1913 годах до 2,8% в 1935-1939 годах и 0,78% в 1944-1948 годах. Частота прогрессивного паралича, по A. C. Косову (1970), составила в 1960-1964 годах 0,5%, по данным X. Мюллера (1970) — 0,3%. Клинические проявленияЗаболевание, как правило, развивается через 10-15 лет после заражения сифилисом и характеризуется медленным, постепенным выявлением симптомов. Это незаметное подкрадывание болезни очень точно описывает Г. Шюле: «Бесшумно и тихо, резко отличаясь от трагического течения и финала, наступает начало болезни. До сих пор трудолюбивый и верный своему слову человек начинает несколько хуже справляться со своими делами, обычные вещи даются ему труднее, его превосходная память начинает спотыкаться, преимущественно в вещах, которые до сих пор принадлежали к самым для него обыденным, наиболее привычным. Но кто же станет подозревать в этом что-нибудь особенное? Поведение больного ведь то же, что и прежде. Его характер не изменился, его остроумие не пострадало. Тем не менее какая-то перемена произошла с больным. Его настроение стало не тем, что оно было раньше. Больной ни угрюм, ни возбужден, он все еще высказывает свои прежние симпатии и наклонности, но он стал раздражительнее. Малейший пустяк может вывести его из себя, и притом с такой вспыльчивостью, какой прежде за ним никогда не замечалось, он может забыться до такой степени, что дает волю рукам, в то время как раньше он превосходно владел чувствами и словами». Такие симптомы напоминают проявления неврастении, наряду с раздражительностью отмечается повышенная утомляемость, забывчивость, снижение работоспособности, нарушение сна. Все же нельзя не заметить, что подобная псевдоневрастеническая симптоматика сочетается с различными прогрессирующими изменениями личности. Больные обнаруживают безразличие к членам своей семьи, утрачивают свойственную им чуткость, деликатность, они проявляют несвойственную им ранее неряшливость, расточительность, утрачивают стыдливость, могут, к удивлению знакомых, неожиданно употреблять нецензурную брань. В следующей стадии полного развития прогрессивного паралича на первый план выступает главный симптом болезни — слабоумие, очевидными становятся выраженные расстройства памяти, способности к запоминанию, обнаруживается слабость суждения, утрата критики. Внешние проявления болезни в это время могут быть различными, что дает возможность описывать их как отдельные формы прогрессивного паралича, проявляющиеся на этом этапе болезни достаточно отчетливо. Экспансивная форма считается классической, проявляется маниакальным возбуждением с пышным бредом величия нелепо-грандиозного характера. Настроение больных повышено, оно то эйфорически благодушное, то сопровождается ощущением счастья, то взбудораженностью и гневливостью. Больные высказывают пышные, нелепые, невероятные в своей бессмысленности идеи величия, которые находятся в абсолютном противоречии с реальным положением дел. Обнаруживается полная утрата критики, неадекватное возбуждение, расторможенность влечений. Эйфорической формой называют такие случаи, при которых деменция тотального типа постепенно нарастает на фоне благодушно-эйфорического настроения и наличия фрагментарных, большей частью конфабуляторных идей величия при отсутствии острого маниакального возбуждения, свойственного экспансивному параличу. Депрессивная форма отличается подавленным настроением и нелепыми ипохондрическими идеями (больные утверждают, что у них нет внутренностей, они давно умерли и разлагаются и т.д.). Дементная (простая) форма — самая частая, она характеризуется прогрессирующим слабоумием, благодушием при отсутствии ярких психических симптомов и сравнительно медленным течением. Ажитированная форма отличается состоянием непрекращающегося бессмысленного возбуждения со спутанностью, злокачественностью течения, быстрым распадом личности. Другие формы (галлюцинаторно-параноидные, кататонические, циркулярные) встречаются гораздо реже. Ювенильный прогрессивный паралич возникает в связи с наличием врожденного сифилиса при трансплацентарном инфицировании плода от больной матери. Этот вид болезни в настоящее время встречается крайне редко. В подобных случаях, как правило, возникают и другие признаки конгенитального сифилиса — паренхиматозный кератит, деформация передних зубов, поражения внутреннего уха (триада Гетчинсона). Паралитические расстройства часто сочетаются с симптомами ювенильной спинной сухотки. Ювенильный паралич манифестирует не раньше шести лет, чаще всего в период от 10 до 15 лет. Ему может предшествовать задержка умственного развития, но иногда болезнь начинается как будто среди полного здоровья. Возможно острое начало с эпилептиформных припадков, вслед за которыми развивается слабоумие с проявлениями дизартрии, иногда речь полностью утрачивается. Диагностика прогрессивного паралича основывается не только на особенностях психопатологии, но опирается также на данные неврологической симптоматики, соматических расстройств и лабораторных исследований. У большинства больных определяется симптом Аргайла — Робертсона с ослаблением или отсутствием реакции зрачков на свет при сохранении их реакции на конвергенцию и аккомодацию. Значительно реже наблюдаются абсолютное отсутствие зрачковой реакции, сужение (миоз) или расширение (мидриаз) зрачков, в некоторых случаях их неравномерность (анизокория) и деформация. К частым и ранним симптомам относятся дизартрия, невнятность или скандирование речи. Примерно в 60% случаев прогрессивного паралича развиваются признаки сифилитического поражения аорты. Частые костные переломы обусловлены сочетанием со спинной сухоткой. Данные лабораторных исследований. Серологические реакции на сифилис (например, реакция Вассермана) бывают положительными в крови и спинномозговой жидкости в большинстве случаев прогрессивного паралича уже при разведении 0,2. Предложены и используются более чувствительные реакции на сифилис — реакция иммобилизации бледных трепонем (РИБТ), реакция иммунофлуоресценции (РИФ). Характерно увеличение числа клеток в спинномозговой жидкости (плеоцитоз), в основном лимфоцитов, но встречается и увеличение плазматических клеток. Все глобулиновые реакции (Ноне—Аппельта, Панди, Вейхбродта) бывают положительными. Общее содержание белка в спинномозговой жидкости в два-три раза превышает норму. Соотношение глобулины—альбумины (в норме 1:4) резко изменено из-за увеличения глобулинов. Реакция Ланге демонстрирует «паралитическую кривую» с максимальным выпадением в первых пробирках. Этиология и патогенез. Сифилитическая этиология прогрессивного паралича доказывается клинически и лабораторно. Японец X. Ногучи (1913) обнаружил бледные трепонемы в мозге больных прогрессивным параличом. Но сам патогенез заболевания до конца остается неуточненным. Прогрессивным параличом страдают только около 5% лиц, заразившихся сифилисом. К числу предрасполагающих факторов относят наследственную отягощенность, алкоголизм, травмы черепа и др. Все же большинство исследователей полагают, что отсутствие или недостаточность лечения может способствовать развитию заболевания. Дифференциальный диагнозСамым важным является распознавание прогрессивного паралича на ранних стадиях развития болезни, так как установлено, что только те психические расстройства, которые возникают до момента разрушения мозговой ткани, могут быть ликвидированы при лечении. Учитывая неспецифичность «псевдоневрастенических» проявлений в дебюте, при обнаружении признаков даже нерезкого снижения уровня личности по органическому типу, эпилептиформных пароксизмов, преходящих апоплектиформных состояний следует исключать начинающийся прогрессивный паралич. В таких случаях необходимо проводить тщательное неврологическое, соматическое, серологическое исследование. Трудности могут возникать при отграничении прогрессивного паралича от сосудистой мозговой патологии (атеросклероз, гипертоническая болезнь), а также от сенильной деменции. В таких случаях диагностическим подспорьем становятся данные неврологического и серологического исследования. ЛечениеВведение Вагнером фон Яуреггом (1917) маляриотерапии, других видов пиротерапии стало важным этапом лечения сифилиса и прогрессивного паралича. С 40-х годов XX века основным методом терапии становится пенициллинотерапия. Ее эффективность зависит от тяжести клинических проявлений болезни и срока начала лечения. Хорошие по качеству ремиссии развиваются не менее чем в 50% случаев. Психическое состояние на фоне пенициллинотерапии улучшается через три-четыре недели, санация крови может завершаться в период от двух до пяти лет. На курс лечения в среднем требуется 14 млн. ЕД пенициллина. Желательно применение депо-препарата. Рекомендуется проведение 6 - 8 курсов пенициллинотерапии с интервалом в один-два месяца. При непереносимости пенициллина можно использовать эритромицин 5 раз в сутки по 300 ООО ЕД в комбинации с курсами бийохинола или бисмоверола. У леченых больных различают состояния стационарной деменции, хронические экспансивные состояния, психотические варианты дефекта (П. Б. Посвянский, 1954). После терапии показано контрольное исследование спинномозговой жидкости с целью диагностики возможного рецидива. Показателем стабильности ремиссии является доказательное санирование спинномозговой жидкости в течение не менее двух лет. Глава 30 ПСИХИЧЕСКИЕ НАРУШЕНИЯ ПРИ СИНДРОМЕ ПРИОБРЕТЕННОГО ИММУНОДЕФИЦИТА Причиной синдрома приобретенного иммунодефицита (СПИДа) является инфицирование вирусом иммунодефицита человека (ВИЧ), который вызывает поражение иммунитета. В результате этого возникают и быстро прогрессируют разного рода инфекции (которые в данном случае называют «оппортунистическими»), а также новообразования. Впервые СПИД был зарегистрирован в США в 1981 году, по данным ВОЗ официально зарегистрирован в 1989 году. Заболевание передается половым путем и при парентеральных манипуляциях. Психические нарушения при СПИДе могут быть самыми разнообразными, включая широкий спектр от неврозоподобных до тяжелых органических поражений головного мозга. Психические расстройства возникают у заболевших СПИДом, а также у серопозитивных носителей. В эпидемиологических исследованиях СПИДа лица, имеющие серопозитивную реакцию на СПИД, но без признаков этого заболевания, составляют первую группу риска. Лица без признаков заболевания и без наличия серопозитивной реакции, но имеющие особый стиль жизни (гомосексуалисты, бисексуалы, наркоманы, проститутки) относятся к группе «беспокойства», второй группе риска. КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ Нейротропный вирус СПИДа, поражающий нейроны ЦНС, может вызывать психические расстройства задолго до снижения иммунитета у больного. Инкубационный период при СПИДе продолжается от одного месяца до пяти лет. У многих больных задолго до манифестации заболевания может появляться апатия, снижение работоспособности, нарушения сна, ухудшение настроения. При дебютных проявлениях инфекции в виде лихорадки, обильных ночных потов, диареи, пневмонии все ранее обнаруживавшиеся психические нарушения становятся более резко выраженными. Большое значение имеет то обстоятельство, как человек реагирует на диагностику у него СПИДа, так как в обществе установилось мнение, что это самое опасное заболевание человека, «чума XX века». Недаром в последние годы у многих невротиков развиваются СПИДофобии. Сам факт наличия СПИДа расценивается как проявление мощного психологического стресса. При этом на ранних этапах болезни преобладают именно психогенные расстройства невротического или даже психотического регистра. В большинстве случаев у больных, узнавших о заболевании СПИДом, развивается депрессия, достаточно выраженная, с идеями самообвинения, мыслями о безысходности ситуации, что приводит к суицидальным поступкам. Но, по данным многочисленных исследователей, завершенные суициды бывают редко (чаще у тех, кто сам был свидетелем смерти своих друзей или близких от СПИДа). На этом этапе («этап осознания болезни») могут возникать навязчивости, в основном явления танатофобии, навязчивые представления о самом процессе умирания, навязчивые представления о тех сексуальных партнерах, которые могли заразить СПИДом. Отмечаются навязчивые мысли о возможности заражения своих родных СПИДом бытовым путем, хотя больной знает, что такого не бывает, подобные опасения подчас так же принимают характер навязчивых, больные борются с ними, но не могут «преодолеть сомнений». Несмотря на преобладание психических расстройств, уже на ранней стадии заболевания можно наблюдать отчетливо проявляющуюся органическую симптоматику. У больных возникают дисфории, психопатоподобное поведение, не свойственное ранее, с гневливостью, эксплозивностью, брутальной взрывчатостью, агрессивностью, иногда обнаруживаются эпилептиформные припадки. Во многих случаях тревога является стойким, преобладающим симптомом, развившимся после осознания своего заболевания. Она может приводить к ажитации, развитию реакций паники, бессоннице, явлениям анорексии, даже агрессивности по отношению к врачам (М. В. Коркина, 1995). В дальнейшем по мере прогрессирования СПИДа становятся все более отчетливыми симптомы органического поражения головного мозга. В то же время еще задолго до выявления доказательных признаков поражения ЦНС у многих больных в течение нескольких месяцев выявляются разнообразные психотические расстройства, к которым относятся эпизоды с помрачением сознания, особенно делириозные, галлюцинозы, острые параноидные психозы, гипоманиакальные, маниакальные состояния. Дальнейшая прогредиентность заболевания приводит к поражению головного мозга с быстрым нарастанием деменции у большинства (до 90%) всех заболевших СПИДом. Это послужило основанием появления таких терминов, как «СПИД-дементный синдром», «СПИД-дементный комплекс» (М. В. Коркина). Примерно у четверти больных СПИД-дементный комплекс выявляется уже в манифестном периоде болезни. Причиной деменции служит возникновение таких поражений мозга, как диффузный простой энцефалит, менингит, менингеальная и церебральная лимфомы (псевдоопухолевые проявления болезни), церебральные геморрагии, церебральные артерииты. Клинически можно отмечать постепенно нарастающую утрату концентрации внимания, снижение памяти на текущие события (фиксационная амнезия), дисмнестические проявления, нарастание прогрессирующей амнезии. Затем симптомы слабоумия могут быстро нарастать, при этом возникают эпизоды сумеречного помрачения сознания, эпилептиформные пароксизмы; судорожные проявления могут принимать характер эпилептического статуса. При распаде личности отмечается недержание мочи и кала, нарастает оглушенность, переходящая в сопор и кому, при проведении KT определяется общая мозговая атрофия, которая проявляется обнаружением афазии. Из числа заболевших СПИДом 80% умирают в течение двух лет, это преимущественно мужчины. Существует мнение, что одной из главных причин смерти от СПИДа является органическое поражение мозга и его последствия. У некоторых больных СПИДом развивается саркома или другая злокачественная опухоль, многие погибают от двухсторонней пневмонии. ЭТИОЛОГИЯ, ПАТОГЕНЕЗ, ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ Этиопатогенез психических нарушений при СПИДе связан с двумя факторами: 1) общей интоксикацией и нарастанием поражения нейронов головного мозга; 2) психическим стрессом, развивающимся после получения известия о наличии неизлечимого заболевания. Эти факторы очень тесно переплетаются в процессе развития заболевания. Значение психологического воздействия зависит от особенностей личности, у которой был диагностирован СПИД. Очень бурные психологические реакции отмечаются у лиц с чертами тревожной мнительности, эмоциональной неустойчивости, ранимости, у истероидных субъектов. Патологическая анатомия. Вирус СПИДа обладает выраженными нейротропными свойствами и может быть выделен непосредственно из мозговой ткани. По данным патоморфологических исследований, различные изменения тканей головного мозга обнаруживаются в большинстве наблюдений (до 90%). Сущность морфологических явлений заключается в обнаружении распространенной демиелинйзации, диссеминированных периваскулярных церебральных явлениях. Наблюдается реактивный глиоз, микроочаговые инфаркты мозга. Подобные признаки поражения отмечаются почти во всех структурах мозга. Изменения мозга при СПИДе могут напоминать таковые при вирусных энцефалитах, нейросифилисе, токсоплазмозе, рассеянном склерозе. ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ При установлении психических нарушений в связи с заболеванием СПИДом прежде всего необходимо исключить синдром СПИДофобии невротического характера, так как уже отмечалось, что в настоящее время болезненная фабула заражения СПИДом достаточно распространена в обществе, которое информировано о неизлечимости заболевания. Подобные пациенты, так же как и больные с проявлениями канцерофобии, часто обращаются в учреждения общемедицинской службы, где им проводят специальные обследования (анализы, осмотр специалистами), подчас повторные, которые не подтверждают диагностику при использовании точных лабораторных исследований. В процессе дифференциальной диагностики при СПИДе психических нарушений, напоминающих шизофренические, эндогенно-аффективные, большое значение имеют данные подробного анамнеза, семейного и личного, так как не исключено, что СПИДом заболел человек, ранее страдавший шизофренией, МДП и т.д. В таких случаях психотическая симптоматика может наблюдаться задолго до заражения СПИДом и развития вирусного заболевания. Органическая симптоматика при СПИДе требует отграничения от подобной симптоматики при других органических процессах (энцефалиты, менингиты, рассеянный склероз, опухоль мозга, нейросифилис и т.д.). В таких случаях вопрос решается после проведения специальных лабораторных исследований, подтверждающих наличие вируса СПИДа. ЛЕЧЕНИЕ Лечение больных СПИДом основано на оценке тяжести и клинической картины психических проявлений. Проводится этиотропная, патогенетическая и симптоматическая терапия. Этиотропными препаратами являются азидотимедин, дидезоксициллин, фосфонофомат и др. В первые 6-12 месяцев применяют также зидовудин (ингибитор репликации ВИЧ) и дианозидин. Эти средства снижают риск развития деменции у пациентов с начальными признаками органического снижения уровня личности. При развивающемся слабоумии используют традиционные средства симптоматической терапии, церебропротекторы, препараты, улучшающие мозговое кровообращение, седативные средства, антидепрессанты, нейролептики. Большое место в реабилитации и организации помощи больным СПИДом отводится специальным программам, предусматривающим психологическую и психотерапевтическую помощь пациентам и создание для этого специальных служб для разных категорий больных ВИЧ. При этом большую роль играют средства лечения соматической патологии при СПИДе. Глава 31 СИМПТОМАТИЧЕСКИЕ ПСИХОЗЫ Симптоматические психозы — психотические состояния, возникающие при некоторых соматических заболеваниях. Эта группа заболеваний включает инфекционные и неинфекционные болезни, интоксикации, эндокринопатии, сосудистую патологию. Острые симптоматические психозы, как правило, протекают с явлениями помрачения сознания; протрагированные формы обычно имеют клинические проявления психопатоподобных, депрессивно-параноидных, галлюцинаторно-параноидных состояний, а также стойкого психоорганического синдрома. Начальные и завершающие стадии симптоматических психозов характеризуются астенией. Отдельным соматическим заболеваниям и интоксикациям свойственны различные неспецифические типы реакций. Структура симптоматического психоза зависит также от интенсивности и продолжительности воздействия вредности. Большое значение имеет возраст: в младенчестве реакция на вредность ограничивается судорожным синдромом, в детстве наиболее часто развивается эпилептиформное возбуждение, в зрелом возрасте — практически все виды экзогенных и эндоформных реакций, старческому возрасту присущи картины делирия. Особенности психических нарушений в известной мере зависят от соматического страдания, вызвавшего психоз. КЛАССИФИКАЦИЯ СИМПТОМАТИЧЕСКИХ ПСИХОЗОВ Выделяют различные клинические типы симптоматических психозов. 1. Острые симптоматические психозы с помрачением сознания (оглушение, делирий, аменция, эпилептиформные и онирические состояния, острый вербальный галлюциноз). 2. Протрагированные симптоматические психозы — переходные синдромы, по Вику (депрессивные, депрессивно-бредовые, галлюцинаторно-параноидные состояния, апатический ступор, мании, псевдопаралитические состояния, транзиторный корсаковский психоз и конфабулез). 3. Органический психосиндром вследствие длительного воздействия вредности на мозг. В большинстве случаев острые симптоматические психозы проходят бесследно. После соматических заболеваний с картиной протрагированных психозов могут развиться явления астении или изменения личности по органическому типу. Распространенность. Точных данных о распространенности симптоматических психозов нет. Это связано с отсутствием единой концепции их происхождения и клинических границ. КЛИНИЧЕСКИЕ ФОРМЫ Острые симптоматические психозыВ продромальном периоде и после выхода из симптоматического психоза наблюдается эмоционально-гиперестетическая слабость с лабильностью аффекта, непереносимостью незначительного эмоционального напряжения, а также громких звуков, яркого света. Острые психотические состояния протекают в форме оглушения различной степени глубины, аменции, сумеречного помрачения сознания, делирия, ониризма, онейроида, а также острого вербального галлюциноза. Продолжительность такого психоза составляет от нескольких часов до двух-трех суток. Сумеречные помрачения сознания начинаются внезапно, часто сопровождаются эпилептиформным возбуждением, страхом, бессмысленным стремлением убежать. Заканчивается психоз тоже внезапно, продолжительность его составляет от 30 мин до 2 ч. В ряде случаев вслед за сумеречным помрачением сознания возникает сопор или аментивное состояние. Делирий обычно развивается ночью, ему, как правило, предшествуют нарушения сна. В тяжелых случаях делирий может смениться аментивным синдромом либо аментиформным состоянием. Аментиформные состояния клинически проявляются астенической спутанностью с выраженной истощаемостью и непоследовательностью мышления. Глубина помрачения сознания колеблется, что в значительной степени связано с утомлением или отдыхом. Спутанность усиливается даже во время непродолжительной беседы. Больные дезориентированы, присутствует аффект страха, тревоги, растерянности. Онейроидные состояния при симптоматических психозах отличаются такими особенностями, как изменчивость содержания фантастических переживаний (обыденная тематика сменяется приключенческой, сказочной); отмечается заторможенность, отрешенность от окружающего, непроизвольные фантазирования. Ориентировка не теряется. Острый вербальный галлюциноз. На фоне тревожного ожидания, неопределенного страха внезапно появляются комментирующие вербальные галлюцинации, обычно в виде диалога. В дальнейшем галлюцинаторные расстройства приобретают императивный характер. Под влиянием голосов больные могут совершать агрессивные действия. Длительность психоза от нескольких дней до месяца и более. Протрагированные симптоматические психозыЭти виды психозов протекают более продолжительное время, чем острые, в виде депрессий, депрессий с бредом, галлюцинаторно-бредовых состояний, маниакальных синдромов, а также псевдопаралитических состояний, конфабулеза и транзиторного корсаковского синдрома. Все перечисленные синдромы оставляют после себя длительные астенические состояния. В ряде случаев заболевания, сопровождаемые протрагированными симптоматическими психозами, оставляют после себя органические изменения личности (психопатоподобные изменения, иногда психоорганический синдром). Депрессии отличаются от фазы МДП отсутствием циркадного ритма, выраженной астенией, слезливостью. Депрессия может смениться депрессией с бредом, что указывает на прогредиентность соматического состояния. В структуре депрессивно-бредовых состояний присутствуют вербальные галлюцинации, бред осуждения, нигилистический бред, делириозные эпизоды. Галлюцинаторно-бредовые состояния имеют черты острого параноида с бредом преследования, вербальными галлюцинациями, иллюзиями, ложными узнаваниями. Они могут исчезать при перемене местопребывания больного. Маниакальные состояния представляют собой непродуктивные эйфоричные мании без психомоторного возбуждения и стремления к деятельности. Они сопровождаются выраженными астеническими расстройствами. На высоте их нередко развиваются псевдопаралитические состояния с эйфорией, но без бреда величия. Конфабулез выражается в рассказах больных о событиях, в действительности не происходивших (подвиги, героические и самоотверженные поступки). Состояние внезапно возникает и столь же внезапно заканчивается. Органический психосиндром — состояние, характеризующееся необратимыми изменениями личности со снижением памяти, ослаблением воли, аффективной лабильностью и снижением трудоспособности и способности к адаптации. Периодические симптоматические психозы. В отдаленном периоде травматических, инфекционных и интоксикационных заболеваний, вызвавших органический психосиндром, могут развиваться периодические органические психозы. Они протекают с сумеречным помрачением сознания, сопровождающимся стереотипным возбуждением, нередко с элементами пропульсии, или эпилептиформным возбуждением. В ряде случаев отмечается неполная амнезия психотического состояния. Психоз сопровождается разнообразными диэнцефальными расстройствами (гипертермия, колебания артериального давления, повышенный аппетит, чрезмерная жажда). СИМПТОМАТИЧЕСКИЕ ПСИХОЗЫ ПРИ НЕКОТОРЫХ СОМАТИЧЕСКИХ ЗАБОЛЕВАНИЯХ Инфаркт миокарда. В острой стадии отмечаются страх, беспокойство, нередки аментивные или делириозные состояния. В подострой стадии — легкое оглушение, обилие сенестопатий, часто наблюдается двойная ориентировка (больной утверждает, что находится и дома, и в больнице). Поведение больных может быть различным. Они могут быть внешне безразличны, неподвижны, при этом лежат, не меняя позы. Другие больные, наоборот, возбуждены, суетливы, растеряны. Для инфаркта миокарда очень характерна астеническая симптоматика. В остром периоде преобладает соматогенная астения, затем нарастают симптомы психогенного характера. В отдаленном периоде можно наблюдать патологическое развитие личности. Сердечная недостаточность. При остро развившейся сердечной декомпенсации наблюдается картина оглушения, а также аментивные состояния. Больные с хронической сердечной недостаточностью обнаруживают вялость, апатию, дисмнестические расстройства. Симптоматика «мерцает» в зависимости от соматического состояния больного. Ревматизм. Активная фаза ревматизма сопровождается астенией с явлениями раздражительной слабости. Возможно возникновение истериформных проявлений, оглушенности, психосенсорных расстройств, тревожно-тоскливых состояний, делириев. Злокачественные опухоли. Острые симптоматические психозы проявляются, как правило, картиной делирия с резким возбуждением, немногочисленными галлюцинациями, иллюзиями, развитием на высоте делирия онирических состояний. В тяжелых, нередко претерминальных, состояниях развиваются картины мусситирующего делирия или аменции. Реже возникают протрагированные симптоматические психозы в виде депрессий или бредовых состояний. Пеллагра. При нетяжелой пеллагре отмечаются пониженный фон настроения, повышенная утомляемость, гиперестезия, раздражительная слабость. Перед развитием кахексии возникает делирий, аменция, сумеречное состояние, при кахексии — депрессия с бредом, ажитация, бред Котара, галлюцинаторно-параноидные состояния и апатический ступор. Почечная недостаточность. При компенсации и субкомпенсации хронической почечной недостаточности наблюдаются астенические расстройства. Адинамические варианты астенического синдрома свойственны декомпенсации соматического состояния. Острые симптоматические психозы в виде оглушения, делирия, аменции указывают на резкое ухудшение соматического статуса. Оглушение сопровождает тяжелые формы уремического токсикоза, делирий развивается в начале уремии. Эндоформные психозы с картинами нестойкого интерпретативного бреда, апатическим ступором или кататоническим возбуждением развиваются, как правило, при нарастании уремии. Симптоматические психозы при отдельных инфекционных заболеванияхБруцеллез. В начальных стадиях болезни наблюдается стойкая астения с гиперстезией и аффективной лабильностью. В ряде случаев возникают острые психозы, делириозные, аментивные или сумеречные расстройства сознания, а также эпилептиформное возбуждение. Протрагированные психозы представлены депрессиями и маниями. Вирусные пневмонии. В остром периоде заболевания развиваются делириозные и онейроидные состояния. Если пневмония затягивается, то возможно развитие протрагированных симптоматических психозов в виде депрессий с ажитацией или галлюцинаторно-параноидных психозов с бредом обыденного содержания. Инфекционный гепатит. Сопровождается выраженной астенией, раздражительностью, дисфорией, адинамическими депрессиями. При тяжелом сывороточном гепатите возможно развитие органического психосиндрома. Туберкулез. Больным свойствен повышенный фон настроения с эйфорическим оттенком. Астенические расстройства проявляются резкой раздражительной слабостью, слезливостью. Психозы редки, среди них чаще встречаются маниакальные состояния, реже — галлюцинаторно-параноидные. Психические расстройства при отравлении промышленными ядамиАнилин. В легких случаях развиваются явления обнубиляции, головные боли, тошнота, рвота, отдельные судорожные подергивания. В тяжелых случаях — делириозные состояния, возможно развитие мусситирующего делирия. Ацетон. Наряду с астенией, сопровождающейся головокружением, шаткой походкой, тошнотой и рвотой, возникают затяжные делириозные состояния с резким ухудшением в вечерние часы. Возможно развитие депрессий с тревогой, тоскливостью, идеями самообвинения. Менее типичны галлюцинозы комментирующего или императивного содержания. При хроническом отравлении ацетоном возможно развитие органических изменений личности различной глубины. Бензин. При остром отравлении наблюдаются эйфория или астения с головными болями, тошнотой, рвотой, затем делирий и онейроид, в последующем сопор и кома. Возможны судороги, параличи; тяжелые случаи могут закончиться летально. Бензол, нитробензол. Психические нарушения близки к расстройствам, описанным при интоксикации анилином. Характерен выраженный лейкоцитоз. При отравлении нитробензолом выдыхаемый воздух имеет запах горького миндаля. Марганец. При хронических интоксикациях наблюдаются астенические явления, алгии, психосенсорные расстройства, беспокойство, страхи, аффективные нарушения в виде депрессий, нередко с суицидальными мыслями, преходящие идеи отношения. Мышьяк. При остром отравлении — оглушение, переходящее в сопор и кому. Первыми симптомами отравления бывают рвота с кровью, диспепсические расстройства, резкое увеличение печени и селезенки. При хроническом отравлении мышьяком развивается органический психосиндром. Оксид углерода. В остром периоде интоксикации наблюдается картина оглушения, возможно возникновение делирия. Спустя несколько дней или неделю после отравления на фоне кажущегося здоровья развиваются психопатоподобные расстройства, корсаковский синдром, явления афазии и агнозии, паркинсонизм. Ртуть. При хронической интоксикации появляются органические психопатоподобные расстройства с выраженной аффективной лабильностью, слабодушием, иногда эйфорией и снижением критики, в наиболее тяжелых случаях — с аспонтанностью и вялостью. Отмечаются дизартрия, атаксическая походка, тремор. Свинец. Начальные проявления интоксикации — головные боли, головокружения, астенические расстройства в виде повышенной физической и психической утомляемости и выраженной раздражительной слабости. При тяжелой острой интоксикации наблюдаются делирий, эпилептиформное возбуждение. Хроническая интоксикация вызывает развернутый органический психосиндром с эпилептиформными припадками и грубыми расстройствами памяти. Тетраэтилсвинец. Наблюдаются брадикардия, снижение артериального давления, гипотермия, а также головные боли, тошнота, рвота, поносы, резкие боли в животе, потливость. Отмечаются гиперкинезы различной выраженности и интенционный тремор, подергивания отдельных мышечных групп, хореиформные движения, мышечная слабость, гипотония, атактическая походка, симптом «постороннего тела во рту». Часто отмечается ощущение во рту волос, тряпок и других предметов, и больные постоянно пытаются освободиться от них. Возможно развитие эпилептических припадков, а также синдромов помрачения сознания (оглушение, делирий). Фосфор и фосфорорганические соединения. Характерны астенические расстройства, эмоциональная неустойчивость, светобоязнь, тревога, судорожные явления с брадикардией, гипергидрозом, тошнотой, дизартрией, нистагмом; возможно развитие оглушения, сопора, коматозных состояний. Возникает неукротимая рвота, рвотные массы пахнут чесноком и светятся в темноте. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Этиология связана с тремя основными группами взаимодействующих факторов: соматическими заболеваниями, инфекциями и интоксикациями. Действие экзогенных факторов реализует, по мнению И. В. Давыдовского и A. B. Снежневского, существующую в организме предрасположенность к формированию тех или иных психических расстройств. К. Шнайдер полагал, что развитие соматогенных психозов обусловливается сочетанием ряда характерных признаков. К ним он относил наличие верифицированного соматического заболевания, существование заметной связи во времени между соматическими нарушениями и психической патологией, наблюдающийся параллелизм в течении и нарастании психических и соматических расстройств, а также возможное появление органической симптоматики. Патогенез остается все же малоизученным, одно и то же вредное воздействие может вызвать и острые, и затяжные психозы, а в тяжелых случаях привести к органическому поражению головного мозга. Интенсивная, но непродолжительная экзогения чаще вызывает острые психозы. Длительное воздействие более слабой вредности приводит к формированию затяжных симптоматических психозов, структура которых может приближаться к эндогенным психозам. Важную роль играет возраст, по мере которого усложняются психопатологические расстройства. ДИАГНОСТИКА Диагностика симптоматических психозов основана на распознавании соматического заболевания и картины острого или протрагированного экзогенного психоза. Симптоматические психозы следует отличать от эндогенных заболеваний (приступы шизофрении или фазы МДП), провоцированных экзогенно. Наибольшие диагностические трудности возникают в дебюте, который может быть сходным с картиной острого экзогенного психоза. Однако в дальнейшем эндогенные черты становятся все более очевидными. В отдельных случаях необходима дифференциальная диагностика с фебрильной шизофренией. Для фебрильной шизофрении характерен дебют с кататоническим возбуждением или ступором, а также онейроидным помрачением сознания, что не свойственно дебюту симптоматических психозов. Если кататонические расстройства и наблюдаются при симптоматических психозах, то на отдаленных этапах. Обратное развитие симптоматических психозов сопровождается астеническими расстройствами. ЛЕЧЕНИЕ Больные с симптоматическими психозами подлежат госпитализации в психиатрическое отделение соматической больницы или в психиатрическую больницу. В последнем случае больные должны находиться под постоянным наблюдением не только психиатра, но и терапевта, а при необходимости — инфекциониста. Больные инфарктом миокарда, а также после операции на сердце и с подострым септическим энодокардитом нетранспортабельны. При развитии у них психоза перевод в психиатрическую клинику категорически противопоказан. Таких больных лечат в стационаре общего типа, где надлежит обеспечить круглосуточный надзор, особенно при возбуждении и депрессии для предотвращения суицида. Больным с выраженными органическими изменениями личности рекомендуется лечение в психиатрической больнице. Терапия симптоматических психозов направлена на устранение их причины. При соматических инфекционных заболеваниях следует лечить основное заболевание, а также проводить дезинтоксикационную терапию. Острые симптоматические психозы с помрачением сознания, а также галлюцинозы лечат нейролептиками. При протрагированных симптоматических психозах применяют препараты в зависимости от клинической картины. При галлюцинаторно-параноидных и маниакальных состояниях, а также конфабулезе показаны нейролептики с выраженным седативным действием (пропазин, клопиксол, сероквель). Депрессии следует лечить антидепрессантами с учетом клинических особенностей (депрессии с заторможенностью, депрессии с ажитацией и др.). Терапевтические мероприятия при интоксикационных психозах направлены на устранение интоксикации. Детоксицирующие препараты: унитиол — до 1 г/сут внутрь или по 5-10 мл 50%-ного раствора внутримышечно ежедневно в течение нескольких дней при отравлении соединениями ртути, мышьяка (но не свинца!) и других металлов; тиосульфат натрия (10 мл 30%-ного раствора внутривенно). Показаны подкожное введение изотонического раствора хлорида натрия, переливание крови, плазмы, кровезаменителей. При острых отравлениях снотворными наряду с общими мероприятиями (сердечные средства, лобелиин, кислород) делают промывание желудка, внутривенно вводят стрихнин (0,001-0,003 г каждые 3-4 ч), подкожно коразол. ПРОГНОЗ Прогноз при симптоматических психозах зависит от основного заболевания или интоксикации. При благоприятном исходе основного заболевания острые симптоматические психозы проходят бесследно. Если соматическое заболевание становится подострым или хроническим и сопровождается протрагированным симптоматическим психозом, то могут развиться черты органического психосиндрома. Глава 32 АЛКОГОЛИЗМ Алкоголизм — прогрессирующее (прогредиентное) заболевание, развивающееся в связи с длительным злоупотреблением спиртными напитками при формировании патологического влечения к ним, что обусловлено психической, а затем и физической зависимостью от алкоголя. Алкоголизм может протекать и без психозов, и с появлением психотических эпизодов различной психопатологической структуры и длительности. Причиной психозов могут быть как сама алкогольная интоксикация, так и нарушения метаболизма вследствие патологии печени. Алкогольное опьянение может стать провоцирующим фактором для развития эндогенных психозов. На поздних стадиях алкоголизма развивается слабоумие (деменция) органического типа. В настоящее время около 150 млн. человек на земном шаре подвергают свое здоровье серьезному риску вследствие употребления алкоголя и психоактивных веществ (К. Ютен, 2001). Употребление алкоголя получило широкое распространение во всем мире. Максимальное потребление приходится на регионы, где отмечается высокий уровень экономического развития, там годовые показатели составляют 5-10 л абсолютного алкоголя на каждого взрослого жителя. Уровень потребления алкоголя в России имеет тенденцию к росту и составляет около 15 л (Е. А. Кошкина, 2002). В западных странах, по данным ВОЗ, в целом 67% мужчин регулярно употребляют алкоголь, а 28% злоупотребляют им, до 18% являются зависимыми от алкоголя (Т. Миллер, 1997). Наркологическая ситуация в России большинством исследователей оценивается как крайне напряженная. Не менее 10 млн россиян страдают алкоголизмом (В. П. Алферов, 1999), что составляет 7% населения (Г. П. Энтин, Н. Р. Динеева, 1996). По данным Научного Центра наркологии Росздрава, в 2004 году в России количество госпитализированных больных с диагнозом алкоголизм составило 647 512 человек, что на 28,4% больше, чем в 1999 году. При этом показатель первичной заболеваемости алкоголизмом, включая алкогольные психозы, составил 152,7 на 100 000 населения (на 54% больше, чем в 1999 году). АЛКОГОЛЬНОЕ ОПЬЯНЕНИЕ Опьянение при употреблении алкоголя проявляется психическими, соматическими и неврологическими расстройствами. Их тяжесть зависит как от дозы алкоголя, его крепости, так и от скорости всасывания из желудочно-кишечного тракта, от состояния человека, чувствительности организма к алкоголю. Всасывание этанола происходит в желудочно-кишечном тракте, кишечнике (тонком). Обильная пища, особенно богатая жиром, крахмалом, замедляет всасывание. Прием алкоголя натощак ускоряет этот процесс. Чувствительность к этанолу повышается при утомлении, голодании, недосыпании, переохлаждении, перегревании. Особенно чувствительны к алкоголю дети, подростки, пожилые люди. Многое зависит от активности ферментов, расщепляющих алкоголь. При генетически обусловленной низкой их активности и малом содержании подобных ферментов в крови (например, низкий уровень алкоголь-дегидрогеназы у народов Крайнего Севера) выражена крайняя непереносимость алкоголя, так что от умеренных доз может наступить опасное для жизни коматозное состояние. В зависимости от тяжести состояния выделяют три степени опьянения. Легкое опьянение вызывает эйфорию с чувством довольства, комфорта; появляются легкость в общении, говорливость. Мимика становится более оживленной, жесты и движения порывистыми, размашистыми, но менее точными. Внимание легко отвлекается, качество работы, требующей особого сосредоточения, ухудшается; однако люди в таком состоянии этого не замечают, даже переоценивают свои возможности. Изменяется и соматическое состояние, появляются гиперемия лица, тахикардия, повышается аппетит, оживляется сексуальное влечение. Через 3 - 5 ч наступает вялость, сонливость. Весь период опьянения впоследствии помнится хорошо, нет даже легких мнестических расстройств. Средняя степень опьянения характеризуется выраженными неврологическими стигмами. Речь становится смазанной (дизартрия), походка нетвердой, шаткой, обнаруживаются явления атаксии. Пальценосовая проба выполняется с очевидными промахиваниями. Может возникнуть тошнота или рвота. Эйфория может сменяться дисфорией с озлобленностью, агрессией. Внимание привлекается с трудом, хотя ориентировка в окружающем сохраняется. Возбуждение сменяется глубоким сном, за которым следует разбитость, вялость, головная боль. Некоторые события периода опьянения в дальнейшем вспоминаются неотчетливо. Тяжелая степень опьянения диагностируется тогда, когда возникают признаки угнетения сознания, которые нарастают от выраженного оглушения до сопора и комы. При оглушении утрачивается способность стоять на ногах (атаксия), отмечается амимия, появляется тяжелая рвота, которая опасна в силу возможной аспирации рвотных масс. Может наблюдаться недержание мочи и кала. Выражена цианотичность конечностей, похолодание тела. При нарастании оглушения можно наблюдать неразборчивое бормотание, которое затем прерывается отдельными выкриками. Оглушение переходит в сопор, в котором не удается пробудить опьяневшего даже с помощью нашатырного спирта, при этом иногда этот раздражитель вызывает негативную гримасу и стоны. Таким же образом сопор переходит в кому, когда исчезает реакция зрачков на свет, корнеальный рефлекс, дыхание делается затрудненным, пульс слабым. После пробуждения (протрезвления) воспоминаний не остается (амнезия периода опьянения), сохраняется астения, ослабление или потеря аппетита. При легкой степени опьянения концентрация алкоголя в крови составляет от 20 до 100 ммоль/л, при средней степени — от 100 до 250 ммоль/л, при развитии тяжелой степени — от 250 до 400 ммоль/л и выше. Патологическое опьянение. Это состояние определяется как острый транзиторный психоз, развивающийся вслед за употреблением алкоголя, чаще всего в небольших дозах, и протекающий в форме сумеречного помрачения сознания. Остро начинаясь, патологическое опьянение завершается либо сном, либо резким психическим и физическим утомлением (астения), вплоть до развития прострации с безразличием к самому себе и ко всему происходящему. Весь период психоза амнезируется полностью. Структура развивающегося сумеречного состояния может быть различной. Иногда можно говорить о простом сумеречном состоянии (см. гл. 13 «Патология сознания»). Возникает отрешенность от окружающего, поведение внешне упорядочено, но отдельные его элементы автоматизированы, таких людей задерживают лишь тогда, когда они обратят на себя внимание своим необычным видом или вызовут удивление каким-либо необычным поступком, резко бросающимся в глаза. В ряде случаев в состоянии патологического опьянения выражены продуктивные симптомы психоза — двигательное возбуждение, аффект страха, бредовые высказывания. В подобном состоянии часто совершаются антисоциальные действия, преступления, требующие специального, не только криминалистического, но и судебно-психиатрического исследования и анализа. При эпилептоидной форме патологического опьянения на передний план выступает резчайшее двигательное возбуждение, обнаруживаются агрессивные, совершенно непонятные по своим мотивам действия. Часто наблюдаются двигательные стереотипии. Преобладает аффект неистовой ярости, злобы, ожесточенности. Речь, как правило, скудная, обедненная. Может встречаться немое возбуждение, галлюцинаций и бреда нет, либо они фрагментарны и не занимают ведущего места в состоянии. Параноидная форма патологического опьянения, наоборот, протекает с преобладанием аффективно бредовых переживаний; больные убеждены, что им угрожает опасность, их намереваются убить, против них что-то замышляют. Возникает иллюзорное восприятие окружающего с появлением ложных узнаваний, соответствующих бредовым переживаниям. Резко выражены страх, ужас. В то же время поведение сохраняет видимую целенаправленность. Речевая продукция состоит из отдельных фраз. Могут преобладать галлюцинаторные расстройства. Завершение психоза также критическое, наступает глубокий сон с амнезией эпизода. СИМПТОМАТОЛОГИЯ И ТЕЧЕНИЕ АЛКОГОЛИЗМА Осевым (стержневым) симптомом алкоголизма является патологическое влечение к употреблению спиртного. При этом развиваются привыкание к алкоголю, патологическая зависимость от него. Выделяют психическую зависимость (потребность при помощи алкоголя изменить свое психическое состояние) и физическую зависимость (потребность снять дискомфорт физического самочувствия, развивающийся в отсутствие алкогольного воздействия). Причина патологического влечения к алкоголю окончательно не выяснена. В клинике различают первичное влечение (психическую зависимость), не связанное ни с опьянением, ни с состоянием похмелья (похмельным синдромом); также выделяют влечение, возникающее в состоянии опьянения после приема какого-либо количества алкоголя (утрата контроля за количеством принятого), и, наконец, патологическое влечение в период абстинентного (похмельного) синдрома, который развивается после прекращения приема алкоголя. A. A. Портнов и И. Н. Пятницкая считают, что можно выделять тип влечения, обусловленный навязчивой (обсессивной) идеей, с которой больные пытаются бороться, особенно в начале заболевания, и тип влечения в рамках компульсивной идеи (идеи, носящей компульсивный, насильственный характер), что придает личности алкоголика особый склад. Эта позиция не является общепризнанной, но во многих случаях подтверждается практикой наблюдений. Симптом первичного влечения к алкоголю (не связанного, в отличие от вторичного, с присутствием этанола в организме) в начале заболевания очень часто бывает обусловлен ситуационно, т.е. возникает в ситуациях, которые привычно ассоциируются с выпивкой. Внешне он выражается в активно проявляющейся инициативе при подготовке к выпивке, устранении каких-либо препятствий, которые могут «сорвать» эксцесс. При этом у больных отмечается «подъем духа», они радостно предвкушают предстоящую приятную процедуру. Данный симптом наблюдается в I стадии алкоголизма (при отсутствии абстинентных явлений и потребности опохмелиться). О первичном влечении к алкоголю свидетельствуют объективные признаки: изменение мимики, ее оживление при воспоминании о спиртном; аффективные нарушения — «нервозность», или пониженное настроение; вегетативно-рефлекторные проявления, выраженные особенно перед едой (слюноотделение с гиперсаливацией, глотательные движения, «подсасывание» в желудке вплоть до ощущения вкуса спиртного во рту). Все мысли больных сконцентрированы на алкоголе, они вспоминают испытанное ранее «удовольствие» после выпивки, обдумывают новые «планы», с радостью предвкушая их исполнение. Первичное патологическое влечение к алкоголю чаще принято подразделять по тяжести (легкий и средний варианты), по выраженности влечения с наличием или отсутствием компонентов борьбы мотивов (обсессивноподобное и компульсивное), по возможности преодоления больным влечения («одолимое» и «неодолимое»), по охваченности влечением (парциальное и тотальное), по характеру проявления (постоянное и периодическое), по связи с ситуационными моментами (спонтанно возникающее и обусловленное ситуативными факторами). Первичное патологическое влечение к алкоголю с характером неодолимости наблюдается при II и III стадиях алкоголизма. Здесь его возникновение спонтанно и сразу достигает интенсивности, приводящей к немедленному употреблению спиртного. При этом больные могут пренебрегать любыми правилами морали, этики, нравственности. Патологическое влечение к алкоголю в опьянении (или утрата количественного контроля за выпитым) свидетельствует о неспособности больного алкоголизмом ограничить прием спиртного небольшим количеством. Первые дозы алкоголя в таких случаях вызывают интенсивное влечение к его дальнейшему приему, в результате у больного развивается состояние выраженного опьянения. Утрата контроля, так же как и необходимость опохмелиться, является проявлением вторичного влечения к алкоголю. В практике чаще используется термин «патологическое влечение к алкоголю в опьянении». Вторичное влечение к алкоголю может возникать и в I, и во II, и в III стадиях развития алкоголизма. В III стадии чаще развивается патологическое влечение с утратой ситуационного контроля. Изменение толерантности к алкоголю также является облигатным симптомом алкоголизма. По данным H. H. Иванца и соавт. (2006), выделяется симптом нарастающей толерантности, когда первоначально употреблявшееся количество алкоголя уже не вызывает прежних состояний опьянения и поэтому пациенты увеличивают дозу в два-три раза. При этом исчезает защитный рвотный рефлекс, возникает опьянение средней или тяжелой степени. Симптом нарастающей толерантности свидетельствует о наличии I-II стадии алкоголизма. Симптом снижения толерантности следует за стадией «плато-толерантности» с установлением стабилизации дозы алкоголя и характерен для III стадии алкоголизма. Здесь опьянение возникает от приема гораздо меньших разовых доз этанола, иногда пациенты переходят к употреблению напитков меньшей крепости, например крепленых вин. Алкогольный абстинентный (похмельный) синдром (AAC, F10.3) выделен впервые С. Г. Жислиным (1929) и соответствует синдрому «лишения» алкоголя. У больных при этом на следующее утро после принятого накануне спиртного наблюдаются угнетенное настроение, тоскливость, появляются сверхценные идеи самоуничижения и самообвинения в поступках, совершенных накануне, ощущается физическое недомогание, слабость, сердцебиение, тяжесть в голове, многие испытывают дрожание в пальцах рук. Главный симптом похмелья — смягчение или полное исчезновение перечисленных расстройств после приема той или иной дозы этанола. В легких случаях (при начальных проявлениях II стадии) в абстиненции преобладают вегетативно-соматические расстройства, в тяжелых (при развернутой II-III стадии) наряду с ними определяются и психопатологические нарушения. Амнестические алкогольные симптомы проявляются в виде палимпсестов (запамятование событий заключительной части алкогольного опьянения) при I стадии. Лакунарная амнезия с запамятованием отдельных эпизодов значительной части эксцесса — признак II и III стадии, так же как и тотальная амнезия всего периода опьянения (III стадия). Формы злоупотребления при алкоголизме могут быть различными, например, по типу псевдозапоя с продолжительностью от 2-3 дней до 1-1,5 недель, с воздержанием от 2-3 дней до 1-1,5 недель или по типу постоянного пьянства (либо перемежающегося) на фоне высокой толерантности. Поскольку алкоголизм рассматривается как прогредиентное заболевание с определенной этиологией (длительная алкогольная интоксикация), совершенно очевидно, что болезнь имеет свое начало, апогей и исход. В связи с этим выделяют три стадии развития заболевания. Первая стадия проявляется патологическим влечением к алкоголю, у больных утрачивается контроль над количеством выпитого спиртного, возрастает толерантность к алкоголю. Можно видеть переход от эпизодического к систематическому пьянству. Абстинентный синдром в этой стадии еще не выражен. Психические расстройства проявляются в виде «неврастеноподобных» симптомов: отмечается вегето-сосудистая дистония, расстройства сна, аппетита. По мере нарастания интоксикации заостряются или деформируются личностные черты. При этом одновременно начинает проявляться снижение интересов к общественной жизни, работе, семье. Продолжительность начальной стадии различна — от одного года до 8-10 лет. Вторая (наркоманическая) стадия. Влечение к алкоголю становится более выраженным. Здесь уже четко проявляется ААС и устанавливается максимальная толерантность к спиртным напиткам (от 500,0 до 1500,0 мл водки). На этой стадии в «светлые», свободные от употребления алкоголя промежутки времени у больных меняется психическое и физическое состояние. Им трудно сосредоточиться, наблюдается утомление при интеллектуальной нагрузке, появляются раздражительность, тревожность, различные неприятные соматические ощущения. Употребление в таком состоянии первой дозы спиртного дает чувство физического и психического комфорта, значительно улучшает трудоспособность и обусловливает постоянное стремление к повторным, частым и массивным алкогольным эксцессам, что приводит к изменению поведения, конфликтам в быту, на службе. При этом заметнее выступают личностные изменения, заметными становятся неуравновешенность, быстрая истощаемость, смена мотивов и побуждений, что свидетельствует о поражении волевой сферы. Это подтверждается и проявлением неодолимого влечения к алкоголю. Эмоции становятся легковесными, поверхностными, проявляется «алкогольный юмор». По мнению П. Б. Ганнушкина, подобный «юмор» является признаком огрубления у психопатических личностей вследствие ослабления самоконтроля при алкогольной интоксикации. Выражены также общее моральное и нравственное огрубление, больные сверхвозбудимы, агрессивны. Эмоции поверхностны, аффективность характеризуется лабильностью, неустойчивостью (Э. Блейлер). Круг интересов сужается, снижается способность к запоминанию. В наркоманической стадии возникают эпизодические психотические расстройства в виде делирия, галлюциноза или параноида. Они чаще развиваются в период воздержания после длительного злоупотребления алкоголем. Многие считают, что подобные проявления свидетельствуют о первых органических симптомах с последующим нарастанием признаков токсической энцефалопатии. Третья (исходная, энцефалопатическая) стадия сопровождается утяжелением абстинентного синдрома. В этой стадии в большей степени выраженности проявляются различные психозы, наблюдаются эпилептические припадки. Толерантность к алкоголю падает. Почти у всех больных наблюдаются запои или систематическое пьянство. Абстиненция возникает даже после приема очень небольших доз спиртного. Психическая и физическая зависимость от алкоголя настолько выражена, что соматические нарушения при абстиненции могут быть опасными для жизни больного. Больные пьют ежедневно, непрерывно, происходит своеобразное «насыщение» организма «необходимым» количеством алкоголя. Больной употребляет алкоголь уже «как лекарство», необходимое для снятия абстиненции. Здесь снижение уровня личности является грубым, искажающим личность, опустошающим ее. Память и интеллект резко снижены, деградация личности такова, что исчезает интерес не только к своей профессии, труду, но и к своей судьбе, все интересы сводятся к выпивке. У многих больных на заключительном этапе болезни появляются апатия, вялость, бездействие. АЛКОГОЛЬНЫЕ (МЕТАЛКОГОЛЬНЫЕ) ПСИХОЗЫ Алкогольные психозы возникают во второй и третьей стадиях развития заболевания как различные по продолжительности психотические эпизоды. Структура и динамика психотических расстройств алкогольного генеза зависят от многих факторов, сущность которых в настоящее время еще полностью не изучена. Алкогольный делирий (белая горячка)Это наиболее распространенный вид алкогольного психоза. Делирий возникает почти всегда остро, в период абстиненции. Он может быть спровоцирован предрасполагающими факторами: пневмонией, дизентерией, черепно-мозговой травмой и др. Как правило, психоз развивается в ночное время с кратковременных предвестников в виде бессонницы, кошмарных сновидений, тревоги, снижения аппетита. Типичным симптомом белой горячки является дрожание конечностей (дрожательный делирий). В наиболее типичной форме делирий при алкоголизме был описан К. Либермайстером (1886), затем основная последовательность усложнения расстройств была отмечена в наблюдениях современных отечественных исследователей (Г. В. Морозов, Н. Г. Шумский, 1998). Стадии развития алкогольного делирия описаны подробно в гл. 13 «Патология сознания». Большую роль в формировании картины делирия играют тактильные галлюцинации и галлюцинации общего чувства. Больным кажется, что по ним ползают насекомые, что их кусают собаки, хватают за ноги, колют иглами, режут. Характерно также и то, что чаще всего бывают комбинированные обманы восприятий, относящиеся к различным органам чувств, очень часто больные переживают различные сцены тяжелого, неприятного для них содержания. В связи с этим можно выделить один очень существенный признак делирия — чрезвычайную яркость галлюцинаций, которые носят для больного характер полнейшей реальности. Об этом свидетельствуют эмоциональные реакции больных — экспрессивные, бурные, окрашенные аффектом страха или ужаса. Охваченность галлюцинаторными переживаниями больных доказывается объективным наблюдением — они встряхивают одеяло, простыню, чтобы удалить оттуда воображаемых насекомых, ловят в воздухе каких-то птиц, отгоняют набрасывающихся на них собак и т.д. Очень часто больные в своих галлюцинаторных переживаниях отражают какую-нибудь привычную для них ситуацию, как это бывает при алкогольном «профессиональном» делирии. Характерны для галлюцинаций больных «белой горячкой» также разнообразие и сменяемость разворачивающихся картин, которые они видят, возможность вызвать галлюцинации того или иного содержания путем соответствующего внушения. В. А. Гиляровский (1938) наблюдал подобное при алкогольном делирии, предлагая больным смотреть на себя в зеркало. В таких случаях у пациентов возникали отчетливые истинные зрительные галлюцинации. Один из подобных больных после долгого рассматривания себя в зеркале неожиданно бросился к нему и хотел разбить. На вопрос о причине он ответил: «В каждом зеркале очень много хитрости». Ему виделись в зеркале лица каких-то людей, которые издевались над ним. По мнению В. А. Гиляровского, предложение галлюцинанту в состоянии делирия посмотреть в зеркало может быть использовано в диагностических целях в еще большей мере, чем рассматривание гладкого листа бумаги, применяемое по предложению М. Рейхардта (1905), или надавливание на глазные яблоки по методу Г. Липмана (1895). Алкогольный галлюцинозОписан впервые К. Вернике (1900) как психоз, не сопровождающийся помрачением сознания при обилии слуховых (преимущественно) истинных галлюцинаций. При остром течении галлюциноза слуховые галлюцинации настолько явственны, что больной практически не отличает их от реальных голосов окружающих. Содержание «голосов» неприятное, они обвиняют больного в пьянстве, других «нехороших» поступках, угрожают расправой, наказанием вплоть до убийства. Сочувствующие «голоса» слышатся редко, иногда возникают зрительные, обонятельные, тактильные галлюцинации. Угрозы могут быть направлены в адрес родных. Достаточно типичными являются «голоса» в форме диалога, в котором о больном говорят в третьем лице. В остром периоде больные не критичны к голосам, появляется тревога, страх, больные начинают спорить с «голосами», могут обращаться за помощью в милицию, к соседям. Под воздействием галлюцинаций некоторые начинают считать, что их преследуют. Бредовые идеи могут быть направлены на кого-либо из окружающих. Острое состояние продолжается от нескольких дней до нескольких недель, выздоровление наступает постепенно, после выхода из психоза может наблюдаться астеническое состояние. При подостром и хроническом течении больные постепенно привыкают к «голосам» и начинают относиться к ним критически. Такое состояние отмечается обычно в третьей стадии алкоголизма, в основном у лиц пожилого возраста. У больных, как правило, отмечается пониженное настроение, что соответствует неприятному характеру галлюцинаций. Больные становятся замкнутыми, малообщительными. Даже после прекращения приема алкоголя галлюциноз продолжается, течение болезни может стать многолетним. При хронификации состояния постепенно начинают выступать симптомы слабоумия (галлюцинаторное слабоумие пьяниц). Алкогольный бред ревностиПри алкоголизме вообще довольно часто появляются идеи супружеской неверности, ревности, но в ряде случаев они принимают нелепый, вычурный характер, происходит формирование бредовой системы с преобладанием немотивированной ревности, а также присоединением идей отношения, преследования. Отечественные психиатры С. А. Суханов, С. Г. Жислин, И. В. Стрельчук подчеркивают клиническую самостоятельность алкогольного бреда ревности. Необходимо учитывать, что алкоголизм приводит к стойкому снижению сексуальной функции (А. Нохуров, 1974), что вместе с фактом выраженного злоупотребления алкоголем, приводит к внутрисемейной дисгармонии, способствует прекращению супружеских отношений. Бредовые высказывания обычно нелепы, больные во всем начинают видеть доказательства неверности своей жены, убеждены, что жена изменяет им с более молодыми любовниками, даже с родными братьями, сыновьями, другими родственниками. Все свое время такие больные тратят на выслеживание соперников, они постоянно следят за супругой, могут нанимать сыщиков, проверяют белье, личные вещи и т.д. В дальнейшем дело может доходить до развития идей преследования, больные считают, что их могут убить, жена с любовником замышляют разные козни. Во взглядах окружающих они иногда видят сочувствие их горю, далее больные могут стать «преследуемыми преследователями», социально опасными, агрессивными. Корсаковский психозЭтот психоз впервые был описан великим русским психиатром С. С. Корсаковым (1887) и по предложению Ф. Жолли назван именем автора. Психоз, как правило, развивается в третьей стадии алкоголизма у лиц после 40-50 лет, часто после употребления различных суррогатов (некачественный спирт, одеколон и др.). Заболевание развивается постепенно, оно проявляется выраженными психическими расстройствами, которые сочетаются с поражениями периферической нервной системы. В клинической картине первыми симптомами являются нарушения памяти с фиксационной амнезией, больные тут же забывают, что они делали, о чем их спрашивали, они не помнят прошлого и настоящего, нарушается способность к запоминанию и воспроизведению. Появляются конфабуляции и псевдореминисценции. Больные не запоминают имен окружающих, могут по нескольку раз с ними здороваться. С нарушением памяти связаны расстройства ориентировки в окружающей обстановке и во времени (амнестическая дезориентировка). Мышление и интеллект на ранних этапах болезни не расстроены так резко, как память, так что в целом «ядро личности» может оставаться сохранным. Конфабуляции, которыми заполняются пробелы памяти, являются конкретными, в них отсутствуют признаки фантастичности, сказочности. Аффективная сфера характеризуется тревожностью, боязливостью. В дальнейшем обнаруживаются признаки органического психосиндрома — эйфория, благодушие или, наоборот, вялость, безразличие, апатия. Неврологические расстройства проявляются множественными полиневритами (алкогольный полиневрит) с расстройствами чувствительности, ослаблением и последующим исчезновением сухожильных рефлексов, болезненностью по ходу нервных стволов. Развиваются парезы и параличи, инвалидизирующие больных. Нарушается походка, многие больные остаются прикованными к постели. Течение болезни затяжное, хроническое. При условии прекращения приема алкоголя состояние больных может стабилизироваться и даже частично улучшиться. В некоторых случаях такого рода через два-три года наблюдается улучшение памяти. Но у большинства больных работоспособность снижается. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Если очевидность этиологического фактора, каким является алкоголь, его токсическое действие, не вызывает никаких сомнений, то само заболевание (алкоголизм) большинством исследователей считается мультифакториальным. Алкоголизмом страдают не все люди, употребляющие этанол. Это обусловливается наследственным предрасположением, и, действительно, «семейный» алкоголизм уже давно известен. А. Форель в связи с этим писал, что у детей пьяниц выражена наклонность к злоупотреблению алкоголем. В то же время алкоголизм не является исключительно генетически детерменированным заболеванием, как, например, болезнь Дауна. Наследственное предрасположение становится благодатной почвой для развития заболевания при наличии других внешних (средовых) факторов. Каким образом взаимодействуют внутренние (эндогенные) факторы предрасположения и внешние (экзогенные) влияния, до настоящего времени в полной мере не изучено, так что сущность патогенеза алкоголизма до конца не выяснена. Развитию органического психосиндрома при длительном течении заболевания, несомненно, способствуют сосудистые изменения в системе церебрального кровоснабжения и патология печени, развивающиеся в результате токсического действия продуктов расщепления алкоголя. Патология печени влияет на изменение внутриклеточного метаболизма. Сосудистый и метаболический аспекты патогенеза при алкоголизме, сочетаясь, способствуют нарастанию дистрофических процессов в нейрональных структурах и прогредиентности алкоголизма как экзогенно-токсического процесса. Это обусловливает разнообразие клинических картин на разных стадиях развития заболевания. ЛЕЧЕНИЕ Лечение патологического влечения. В основе этого вида терапии лежит выработка отвращения к алкоголю, закрепление рвотного рефлекса на запах, вкус, внешний вид алкогольной продукции. Кроме того, ставится цель выработки рефлекса страха перед употреблением спиртного. Условно-рефлекторная терапия (УРТ) используется с начала XX века (Н. В. Канторович, 1929). На раннем этапе введения УРТ больным предлагалось нюхать спиртные напитки, это сочеталось с воздействием слабого электрического тока (удар тока в руку). Более эффективным оказался метод приема алкоголя на фоне действия рвотных средств (апоморфин, эметин, отвар баранца и др.). После нескольких проб такого рода может образоваться рвотный рефлекс на вид водки, ее запах, вкус. При таком методе периодически надо подкреплять возникший рефлекс, так как в противном случае он угасает. С этой же целью может быть использована сенсибилизирующая терапия, заключающаяся в приеме антабуса (дисульфирам, тетурам). Антабус угнетает фермент ацетилдегидрогеназу. При приеме алкоголя его окисление задерживается, ацетальдегид накапливается в крови, что дает токсический эффект в виде чувства нехватки воздуха, страха смерти, резкого сердцебиения, потливости, слабости. Иногда могут возникать гипертонические кризы, коллапсы. Вся процедура проводится в процедурном кабинете под наблюдением врача. При возникновении у больного тягостного состояния применяются симптоматические средства с целью его купирования (вливание глюкозы с кофеином и др.). У пациента возникает представление об опасности, которая обусловлена приемом алкоголя, и боязнь его употребления. С этой целью применяется также имплантация под кожу депо-препарата дисульфирама («Эспераль»). Купирование абстинентного синдрома. С этой целью используются средства для детоксикации и транквилизаторы. Больным назначаются капельницы для внутривенных вливаний гемодеза, реополигмокина, 5%-ного раствора глюкозы. Седативные средства (седуксен, релиум, феназепам, бромазепам и др.) назначают в течение первых пяти-шести дней лечения внутрь (каждые четыре часа) или парэнтерально 2-3 раза в день. Дозировки подбираются индивидуально. Специально назначаются витамины группы В (В1 В6, В12, В15). Существует мнение, что в патогенезе психических расстройств при алкогольных психозах и формировании алкогольной энцефалопатии лежит недостаточность витаминов В12 и PP. При обнаружении гиперактивации симпатической нервной системы (симпатикотония) показано применение клонидина, пирроксана, бета-блокаторов (атенолол). Имеются наблюдения, что сочетание бета-блокаторов с бензодиазепинами может не только купировать вегетативные нарушения, но и подавляет влечение к алкоголю. При тяжелом ААС показано внутримышечное введение сульфата магния. Как правило, подобная комбинированная терапия купирует ААС к четвертому-пятому дню лечения. Успешно применяются также немедикаментозные методы лечения (прием внутрь сорбентов СКМ, АУВМ, АУВ), что сокращает длительность ААС на один-два дня. Иногда используют гипербарическую оксигенацию (Н. М. Епифанова, 1989). На следующем этапе лечения происходит становление ремиссии. Главными терапевтическими ориентирами здесь является психопатологическая симптоматика. При наличии депрессивной симптоматики назначаются антидепрессанты (миансерин, леривон, паксил — из группы СИОЗС). При наличии психогенных состояний назначают терален, неулептил. Затяжные астенические состояния требуют назначения ноотропов. Лечение алкогольного делирия. В настоящее время патогенетическая терапия делирия предусматривает соблюдение определенных стандартов. Необходим контроль за соотношением введенной жидкости и диуреза; обязательны общие анализы крови и мочи, биохимический анализ крови (белок, сахар, остаточный азот, мочевина, калий, натрий, кальций, магний); гематокрит, pH крови, газы крови, ЭКГ, консультация терапевта, окулиста, невропатолога. Проводится детоксикация с применением препаратов трисоль, хлосоль, изотонического раствора глюкозы, раствора Рингера внутривенно (капельно) или тиосульфата натрия, хлорида кальция, унитиола — 5-10 мл внутримышечно. Проводится и немедикаментозная детоксикация (очистительная клизма, плазмаферез, энтеросорбенты). Обязательно назначение витаминов группы В, аскорбиновой кислоты, никотиновой кислоты. Используются ноотропы, глюкокортикоиды (гидрокортизон, преднизолон), антиконвульсанты. Для купирования возбуждения внутривенно используют введение релия, седуксена по 20-40 мг 2-3 раза в сутки. Можно применять оксибутират натрия целью достижения седативного эффекта, его назначают по 2-4 г, растворяя в 20 мл 5%-ного раствора глюкозы, внутрь 3-4 раза в сутки. Внутривенно вводится официнальный 20%-ный водный раствор по 20-40 мл капельно (медленно). С учетом этиопатогенической роли прекращения приема алкоголя в возникновении делирия используют также с целью купирования делирия смесь Попова, содержащую фенобарбитал, винный спирт — в ночное время (200 мл). Нейролептики должны назначаться очень осторожно (галоперидол 0,5%- ный раствор по 2,0-3,0 внутримышечно). В последнее время предложен метод ксенонотерапии (Д. Ф. Хритинин, Б. Д. Цыганков, С. А. Шамов, 2008) путем дачи ксенонового наркоза, что быстро купирует явления ААС, начального делирия и предотвращает развитие корсаковского психоза, алкогольной энцефалопатии. Лечение алкогольного (слухового) галлюциноза включает в себя собственно антиалкогольную терапию, которая описана выше (с использованием детоксикации, восстановления электролитного баланса), а также применение нейролептиков с элективным действием в отношении галлюцинаторных расстройств (трифтазин, галоперидол, этаперазин, триседил, модитен-депо в случаях пролонгированного течения галлюциноза). Показано назначение клозапина (по истечении семи дней после приема алкоголя). В ряде случаев галоперидол и трифтазин можно комбинировать с аминазином и левомепромазином в дозе 50 мг на ночь перорально, что способствует достижению снотворного эффекта. Лечение психотропными препаратами всегда сочетают с витаминотерапией. При длительных, стойких галлюцинозах показана инсулинкоматозная терапия. При начальных стадиях формирования ремиссии широко используются различные психотерапевтические методики (эмоционально-стрессовая психотерапия, по В. Е. Рожнову, различные методы вербальной аверсивной терапии). Особое значение приобретает групповая психотерапия, что особенно важно в отношении тех пациентов, которые не желают признавать себя больными, не могут правильно, оценить отрицательное влияние пристрастия к алкоголю на свою личную жизнь, социальное положение. Основной позитивной стороной групповой психотерапии является наличие в ней выраженного фактора рациональной психотерапии, который в группе оказывает более существенное воздействие с целью коррекции поведения и формирования в сознании пациента доминанты трезвого, здорового образа жизни как гарантии личного успеха и социального благополучия. Глава 33 НАРКОМАНИИ И ТОКСИКОМАНИИ Наркомании (токсикомании) — психические заболевания, характеризующиеся патологическим влечением к различным наркотическим (психоактивным) веществам, развитием зависимости и прогрессирующей деградацией личности. Частый систематический прием наркотиков вызывает хроническую интоксикацию, формирует стойкое болезненное пристрастие (психическую и физическую зависимость) к этим токсическим веществам. Прекращение (обрыв) приема наркотиков приводит к декомпенсации психической деятельности. В отечественной науке принято выделять наркомании и токсикомании. К наркомании относят заболевания, обусловленные приемом веществ, включенных в официальный «Перечень наркотических средств, психотропных веществ и их прекурсоров, подлежащих контролю в РФ» (списки I, II, III), т.е. признанных законом наркотическими. Термин «наркотическое вещество», таким образом, содержит в себе медицинский критерий (специфическое действие на ЦНС, седативное, стимулирующее, галлюциногенное), социальный критерий (социальная значимость и опасность) и юридический (включение в вышеуказанный «Перечень»). Токсикоманиями называют болезни, вызванные злоупотреблением психоактивными веществами, не признанными по закону наркотическими. При использовании двух или более наркотических веществ говорят о полинаркомании. По МКБ-10 наркомания и токсикомания не разделяются, эта систематика базируется лишь на клинических критериях (F11-F19). В клинической практике наблюдаются наркомании и токсикомании, возникающие при злоупотреблении снотворными, транквилизаторами, стимуляторами, психотомиметическими веществами, производными дизергиновой кислоты (ЛСД), в последнее время описаны случаи злоупотребления антидепрессантами (коаксил) и др. Лечение этих видов зависимости проводится в стационаре после отмены наркотиков или токсических веществ, при проведении дезинтоксикационной терапии, общеукрепляющего лечения (витамины, ноотропил и др.). В дальнейшем вводится психотерапия (различные техники) с целью создания установки на вытеснение патологического влечения к наркотическим веществам, восстановление социальной активности. ОПИЙНАЯ НАРКОМАНИЯ В последнее время этот вид наркомании в нашей стране является самым распространенным. Он включает в себя больных, злоупотребляющих опием, кустарно обработанными препаратами опия (ацетилированный опий), а также тех, у кого развивается зависимость от морфия, кодеина, промедола, проксидола, фентанила, метадона, героина, диоксина, тенодила. Первый прием, опиатов вызывает у половины больных тошноту, рвоту, неприятное самочувствие, у других — приятное настроение с благодушием. При повторном приеме опиатов появляется патологическое влечение к ним. При систематическом использовании опиатов развивается начальная стадия наркомании. Ее признаками становятся снижение аппетита, падение массы тела, появление запоров; у женщин может развиваться аменорея. Влечение к наркотику становится постоянным. Длительность начальной стадии может составлять несколько месяцев. К врачу чаще всего обращаются уже во второй стадии развития заболевания, когда заметно возрастает толерантность к наркотику и его доза увеличивается в 1,5-2 раза (от 2 до 5 г кустарного героина). Наркотик при этом вводят внутривенно несколько раз в день для достижения особого состояния комфорта с целью предотвращения абстиненции («ломки»). После внутривенной инъекции морфия наблюдается сужение зрачков, отмечается подъем настроения, возникает ощущение тепла, которое разливается по всему телу; некоторые больные ощущают приятный кожный зуд, испытывают состояние блаженства (эйфория). Сами наркоманы обозначают подобное самочувствие термином «приход». Хотя эйфория и сопровождается необыкновенным ощущением телесного и душевного комфорта, но повышения активности, потребности в общении, в отличие от мании, при ней не наблюдается. Своим «кайфом» больные наслаждаются наедине с собой. Они сидят или лежат молча, предаваясь мечтам, прекрасным воспоминаниям, мыслям, отражающим их желания, стремления. Сознание почти всегда остается ясным (если нет передозировки наркотика). Опытные наркоманы при этом могут диссимулировать опийное опьянение, но объективным признаком его наличия является резкое сужение зрачков (зрачки «точечные», они не расширяются в темноте). Опьянение длится несколько часов, затем сменяется сонливостью. При передозировке сонливость развивается очень быстро, может возникнуть даже коматозное состояние, опасное для жизни, больных невозможно разбудить, суженные зрачки не реагируют на свет. При углублении состояния нарастает нарушение дыхания, которое становится редким, неровным, затрудненным (храпящим). Именно от паралича дыхания может наступить смерть. Когда больные вводят препараты опия подкожно (это бывает реже), первоначальная вегетативная реакция отсутствует, эйфория наступает через 20-30 мин. Как правило, начальная стадия развивается уже после 5-10 повторных вливаний, затем влечение к опиатам становится постоянным, главным смыслом жизни наркомана. Из-за постоянного сужения зрачков страдает зрение. При вынужденном перерыве в приеме наркотиков явления абстиненции бывают стертыми, резко усиливается наркотическое влечение, настроение меняет свою окраску, становясь дисфорическим с раздражительностью, гневливостью, истерическими реакциями, рыданиями, требованием денег от близких или знакомых для покупки наркотика. На первой стадии начинает расти толерантность. Вторая стадия наркомании характеризуется выраженной физической зависимостью от наркотика. Абстиненция начинается через 12-24 ч после перерыва, характеризуется тяжестью проявлений. Возникают мышечные боли, судорожные сведения мышц, спазмы в животе, очень часты диспептические проявления — рвота и понос, а также боли в сердце. Зрачки расширены (мидриаз), учащается пульс, характерными являются слюнотечение и слезотечение, непрекращающееся чихание. Чередуются между собой ознобы и проливные поты. Возникают обострения соматических заболеваний. Тяжелое соматическое состояние длится несколько суток. Рост толерантности во второй стадии настолько высок, что дозы достигают величины нескольких десятков смертельных доз в сутки. После перенесенной абстиненции толерантность резко падает и прежняя доза, которая была привычной, может привести к смерти. Картина опьянения меняется, так что прежний «кайф» уже не повторяется. Наркотик становится жизненной потребностью, необходимостью, так как без него невозможна обычная жизненная активность, работоспособность, привычная бодрость, присутствие аппетита. Действие наркотика продолжается лишь несколько часов, это требует повторных вливаний в течение дня. У больных значительно выражены такие соматические расстройства, как шелушение кожи, ломкость ногтей и волос; появляется необычная бледность, анемия и др. Как осложнения возникают вирусные гепатиты, СПИД, тромбофлебиты и тромбоэмболии. В третьей стадии у наркоманов толерантность к наркотику снижается, наступает глубокая астения, больные истощены, почти все время они находятся в постели, наблюдаются обмороки, коллапсы, иные умирают от интеркуррентных заболеваний. ЛечениеС целью купирования опийного абстинентного синдрома применяется клофелин (клонидин) — агонист ?2-адренорецепторов ЦНС, тиаприд (тиапридал) — нейролептик (атипический) из группы замещенных бензаминов, и трамал — анальгетик центрального действия. Клофелин назначают с первого дня развития абстиненции курсом на 5-10 дней, начиная с 0,6-0,9 мг на три-четыре приема, далее дозу снижают. Он быстро купирует соматовегетативные расстройства, меньше влияет на психопатологические проявления. Тиаприд снимает болевой синдром, психопатоподобные и аффективные расстройства. Его вводят внутримышечно в дозе 200 мг три или четыре раза в день первые 3-5 дней, затем доза снижается до 100 мг/сут. Трамал дается сразу после отмены наркотика как аналгетик по 2-4 мл (100-200 мг) внутримышечно три раза в день, затем он назначается внутрь по 50-100 мг три-четыре раза в день со снижением дозы параллельно снижению интенсивности болевого синдрома. Используется также геминеврин с целью нормализации функции катехоламиновой системы. Препарат дают в капсулах по 600-900 мг/сутки. В последнее время для купирования опийной абстиненции применяют комбинацию антагонистов опиатов налоксона, налтренсона с клофелином. Налоксон ускоряет высвобождение метаболитов опия из рецепторов, а это сокращает сроки купирования абстиненции до пяти-шести дней. В первые дни дают 0,9-1,2 мг клофелина (это максимальные дозы), налоксон назначается в минимальных дозах (0,2 мг), затем постепенно снижаются дозы клофелина и увеличиваются дозы налоксона до 1,8 мг/сут. Эффективным методом лечения становится терапия нейропептидами (холецистокинин, такус). При абстиненции такус вводится внутривенно, медленно, средняя разовая доза равна 3,5-4 мкг, суточная 9-10,5 мкг. Улучшение после приема такуса наступает через 15-20 мин, эффект длится пять часов, так что в сутки требуется три-четыре инъекции. Курс лечения такусом 5-7 дней. И. Н. Пятницкая ввела для купирования абстиненции пирроксан по 0,03 (две таблетки) четыре-пять раз в день. После купирования абстиненции следует направить усилия на подавление влечения к опиатам, что является весьма трудным делом из-за отсутствия средств патогенетического лечения. Ослабляют влечение нейролептики (неулептил, пропазин, но только до тех пор, пока продолжается их прием). Новым средством лечения опийной наркомании является ксенон, который впервые стал использоваться в 1999 году в хирургической практике в качестве ингаляционного анестетика. Он зарекомендовал себя впоследствии как эффективный, нетоксичный и легко управляемый препарат при лечении зависимости от ПАВ. В процессе его применения были выделены два определяющих этапа (Д. Ф. Хритинин, С. А. Шамов, Б. Д. Цыганков, В. П. Сметанников, 2008). Первый этап — интенсивная терапия острых состояний. Здесь устраняются нарушения, вызванные хронической опийной интоксикацией, осуществляется лечение абстинентного синдрома, предупреждение различных осложнений, вызванных злоупотреблением ПАВ, подавление патологического влечения к ПАВ, установление психотерапевтического контакта с больным. Длительность первого этапа составляет 5-8 сут. Второй этап начинается сразу после купирования острых симптомов абстиненции. Его можно определить как этап противорецидивной терапии, он совпадает с ранним постабстинентным периодом. Длительность этого этапа составляет 10-15 дней. У больных с опийным абстинентным синдромом средней степени тяжести при проведении ингаляций ксенона через 30-60 с после начала ингаляции наблюдается нормализация частоты сердечных сокращений до 68-72 в минуту. После окончания ингаляций через 45-60 с больные приходят в сознание, они отмечают резкое уменьшение или полное исчезновение боли в ногах, приятное расслабление. У них значительно снижается или полностью устраняется чувство тревоги, страха. После сеанса ингаляции ксенона больные обычно засыпают. Сон продолжается 1,5-3 ч. На вторые-третьи сутки у больных нормализуется и ночной сон уже без проведения вечернего сеанса ингаляции ксенона. У всех больных после ингаляции ксенона наблюдается очевидное снижение или полное исчезновение синдрома патологического влечения к опиатам. Когнитивные функции при этом полностью сохраняются, больные готовы к проведению психотерапии уже на вторые сутки нахождения в стационаре. Если у пациента имеется настрой на полное излечение от наркотической зависимости, показана интенсивная и продолжительная психотерапия, в том числе групповая и семейная. Вырабатывается отвращение к наркотику путем формирования отрицательного рефлекса. С этой целью во время наркотического опьянения внутривенно вводят коразол, вызывающий острый страх, что закрепляет отрицательную реакцию на прием опиатов. НАРКОМАНИИ ВСЛЕДСТВИЕ ЗЛОУПОТРЕБЛЕНИЯ РАЗЛИЧНЫМИ СОРТАМИ КОНОПЛИ (КАННАБИСА) ГашишизмПроизводные конопли включают в себя гашиш, марихуану, анашу, смолу каннибиса, гашишное масло, различные кустарно приготовленные препараты конопли. Активность наркотика определяется по уровню содержания тетрагидроканнабиола (ТГК). В лабораторных условиях при экспериментах на людях установлено, что пороговой дозой действия гашиша являетя 50 мг ТГК на 1 кг веса тела исследуемого. Ясный эффект наблюдается при введении 200-250 мг/кг. Доза 300-480 мг/кг вызывает нарушения сознания, галлюцинации. Таким образом, разрыв между начальной и токсической дозами является 6-9 кратным78. Первые приемы гашиша при курении иногда не дают никакого эффекта. При опьянении появляется ощущение легкости, расслабленности, приподнятого настроения. Развиваются нарушения восприятия пространства, звуков, времени; предметы воспринимаются как изменившие размеры или интенсивность окраски. Возникает гипоманиакальное состояние с быстрой сменой представлений, переоценкой своих возможностей, легкостью принятия решений, самоуверенностью, беспечностью. Может появляться насильственный смех. Интоксикация сопровождается гиперемией кожи лица, расширением зрачков; походка становится неуверенной, а речь заплетающейся. Больные отмечают сухость во рту, жажду, повышение аппетита, выглядят заторможенными. В первой стадии (несколько лет от начала злоупотребления) толерантность к гашишу возрастает; во второй стадии курение дает временное расслабление, формируется абстинентный синдром со слабостью, понижением настроения, ознобом, ухудшением сна, повышением артериального давления, тахикардией, дискомфортными телесными ощущениями. Длительность абстинентного синдрома составляет от 5 до 15 дней. При многолетнем злоупотреблении гашишем формируются, постепенно нарастая, признаки органического психосиндрома, вплоть до возникновения апатического состояния. Могут развиваться психозы с преобладанием галлюцинаторной симптоматики. Соматическая патология определяется возникновением миокардиодистрофии, гепатитов, бронхитов, почечной недостаточности. Лечение гашишеманий начинается с отмены наркотика в условиях стационара. Развитие депрессии и дисфории устраняется назначением финлепсина, неулептила и антидепрессантов (амитриптилин, анафринил, лудиомил). При купировании абстиненции используют также инсулин (гипогликемические дозы), который был введен для лечения наркомании еще М. Закелем (1938). С помощью делагила абстинентный синдром купируют за четыре дня (лекарство вводят внутривенно по 1 мг/сут). КОКАИНОВАЯ НАРКОМАНИЯ Кокаин используется со времен далекой древности. Аборигены Южной Америки инки веками жевали коку. Листья коки не только играли важную роль в религиозных ритуалах инков, но и использовались в лечебных целях, а также в процессе работы (особенно физической). В Европе распространение коки началось в середине и особенно в конце XIX века. В 1884 году 3. Фрейд в своей первой крупной публикации «О коке» рекомендовал кокаин как местное обезболивающее средство, как лекарство от депрессий, несварения желудка, астмы, различных неврозов, сифилиса, наркомании и алкоголизма, а также импотенции. Эти соображения Фрейда по поводу кокаина (за исключением местного обезболивающего эффекта) были ошибочными и повлекли за собой волну злоупотребления этим наркотиком в Западной Европе и США. Особый рост кокаиномании был отмечен в годы Первой мировой войны. Порошок кокаина закладывали в нос, где он быстро нагревался и всасывался через слизистую. В последующем в США появился «крек» — устойчивый к высокой температуре препарат кокаина, его уже можно было курить. С того времени (вторая половина XX века) кокаиновая наркомания стала распространяться среди молодежи. Картина опьянения характеризуется изменением поведения (эйфория, учащение пульса и др.), которое начинается через 2 мин после внутривенного введения кокаина и достигают пика в течение 5-10 мин. При интраназальном способе применения наркотика его действие начинается через 5-10 минут и пик наблюдается в пределах 15-20 мин. В течение приблизительно 30 мин эффекты постепенно исчезают. При употреблении «крека» сроки начала действия сравнимы с таковыми при внутривенном введении кокаина. Острая кокаиновая интоксикация характеризуется стимулирующим действием на центральную нервную систему. Отмечаются эйфория, ощущение своих повышенных возможностей, расторможенность, многоречивость, гиперактивность. Состояние кокаинового опьянения можно расценить как маниакальноподобное: отмечаются нарушение суждений, грандиозность планов, импульсивность, безответственность, «швыряние» деньгами, гиперсексуальность, резкая переоценка собственной личности и своих возможностей, иногда бывает выраженное психомоторное возбуждение. При употреблении слишком больших доз эйфория сочетается с тревогой, повышенной раздражительностью и страхом смерти. При передозировке могут развиться и психотические расстройства со страхами, тревогой, растерянностью, эпизодическими слуховыми, зрительными и тактильными галлюцинациями. Больному кажется, что окружающие что-то замышляют против него, хотят его убить. Особенно характерны для этого состояния тактильные галлюцинации, больные ощущают ползание каких-то насекомых по телу и под кожей, кожу при этом они расчесывают до крови. Нередко отмечаются так называемые кокаиновый делирий, кокаиновый онейроид, кокаиновый параноид. Кокаиновый психоз обычно носит транзиторный характер и проходит после ночного сна. В период острой кокаиновой интоксикации наблюдаются также соматические и неврологические симптомы: потливость, сухость во рту, дрожание, жжение в глазах, головные боли, частые позывы к мочеиспусканию, повышение сухожильных рефлексов, подергивание мышц, бессонница, тошнота, понос. При употреблении больших доз возможны эпилептические припадки, вплоть до эпилептического статуса, а также острые сердечные аритмии с остановкой сердца или остановкой дыхания. Период эйфории после употребления кокаина сменяется второй фазой кокаиновой интоксикации — так называемой посткокаиновой дисфорией, для снятия которой больные прибегают к приему новой дозы кокаина. С течением времени при кокаиновой наркомании меняется и картина наркотического опьянения. Появляется выраженная психическая зависимость (постоянное влечение к кокаину), а при вынужденном перерыве — тяжелые дисфории с гневом и агрессией, направленной вовне или на себя. В первом случае речь идет о различных противоправных действиях, во втором — о суицидальных тенденциях. При уже сформированной кокаиновой наркомании меняется картина наркотического опьянения: эйфории уже не бывает, кокаин служит лишь для того, чтобы предотвратить тяжелую дисфорию. Отчетливых признаков физической зависимости при кокаиновой наркомании не выявляется. При длительном употреблении кокаина у больных постепенно нарастают истощение, апатия, бездеятельность, ослабевает память. Кокаин и другие наркотики. Кокаин часто принимают вместе с другими наркотиками, особенно с алкоголем и опиатами. Как показали новейшие исследования, при смешивании алкоголя с кокаином в организме образуется новое вещество — кокаэтилен. По своим фармакологическим свойствам он сходен с кокаином, но значительнее токсичнее последнего. Многие случаи летального исхода от передозировки кокаина в действительности связаны с кокаэтиленовым отравлением. Сочетание кокаина с героином особенно популярно среди героиновых наркоманов. АМФЕТАМИНОВАЯ НАРКОМАНИЯ Психостимулятор фенамин (сульфат амфетамина) используется в медицине для лечения нарколепсии, постэнцефалического паркинсонизма, а также в качестве стимулятора при астенических и апатических состояниях. Злоупотребление этим препаратом отмечается с 1950 года в основном в среде подростков и юношей. Препарат вводят внутривенно и принимают внутрь. Абстинентные и постабстинентные расстройства проявляются вегетативным психосиндромом. При передозировке могут развиваться амфетаминовые психозы с галлюцинациями, бредом. Дифференциальная диагностика проводится с бредовой шизофренией, при которой имеется характерный продром с наличием личностных изменений (аутизм, настороженность, подозрительность). Наличие признаков органического психосиндрома не характерно для шизофрении. ЗАВИСИМОСТЬ ОТ ТРАНКВИЛИЗАТОРОВ Злоупотребление транквилизаторами — одна из самых распространенных форм токсикомании, поскольку эти препараты относительно легко доступны, назначаются врачами разных специальностей. Такие транквилизаторы, как бензодиазепины, наряду с сердечно-сосудистыми средствами широко используются в мире в качестве лекарственных препаратов. Наиболее часто средствами злоупотребления служат седуксен, реланиум, сибазон, ативан (лоразепам), радедорм (эуноктин, нитразепам), феназепам, клоназепам, элениум. Клиническая практика показывает, что эффективность бензодиазепинов при длительном их применении снижается. Это ведет к развитию толерантности и «синдрома отмены», т.е. возникают основные признаки зависимости — токсикомании. Характерными для привыкания к бензодиазепинам являются нарушения циркадного ритма сон — бодрствование с ночными пробуждениями и невозможностью заснуть без приема очередной дозы препарата. Риск развития физической зависимости увеличивается при длительном (свыше шести месяцев) приеме препаратов и при употреблении чрезмерно высоких доз. Особенно часто привыкание и развитие абстинентного синдрома при отмене вызывают ативан (лоразепам), альпрозолам, клоназепам и диазепам (седуксен, реланиум, сибазон). Клиническая картина токсикоманий, обусловленных злоупотреблением транквилизаторами, в целом соответствует таковой при барбитуровой наркомании, но при злоупотреблении транквилизаторами развитие соответствующих симптомов происходит медленнее, а выраженность аффективных нарушений и глубина интеллектуально-мнестического снижения не так выражены. Для достижения исходной эйфории больные принимают 4-5 таблеток (20-25 мг), например, седуксена или реланиума. Эйфория характеризуется повышенным настроением, приятной неусидчивостью, постоянным стремлением к двигательной активности. При этом может снижаться четкость восприятия окружающего, затрудняется переключение внимания, уменьшается скорость мгновенных реакций. Иногда у некоторых пациентов отмечается появление ощущения невесомости и даже парения над землей. Внешне такие пациенты напоминают людей в состоянии алкогольного опьянения - у них нарушена координация, походка неуверенная с пошатыванием, они оживлены, болтливы, речь дизартрична, лицо бледное, зрачки расширены с вялой реакцией на свет. Мышечный тонус нижних конечностей резко снижен. Это опьянение транквилизаторами заканчивается сном или постепенно проходит и заменяется состоянием вялости, усталости, физического изнеможения. Через три-четыре недели после начала систематического приема транквилизаторов прежние дозы уже не вызывают эйфории. Поэтому количество принимаемого препарата увеличивается. Толерантность возрастает, требуются все большие дозы транквилизаторов, что делает диагностику зависимости вполне очевидной. Лечение направлено на постепенную отмену транквилизаторов в условиях стационара при проведении дезинтоксикационной терапии (гемодез, глюкоза, витамины), замену транквилизаторов теми, которые не вызывают привыкания (атаракс, стрезам, анксипар), или седативными ноотропами (фенибут, пантогам). Глава 34 РЕАКТИВНЫЕ (ПСИХОГЕННЫЕ) ПСИХОЗЫ Реактивные психозы (их называют также психогенными психозами) представляют собой психические нарушения психотического уровня, которые возникают вследствие воздействия сверхсильных потрясений, психических травм, эмоционально значимых для личности. Уже в первой классификации психозов Ф. Платер (1662) выделял особый тип, который обозначался термином «commotio animi» (потрясения души, душевные потрясения). Это может проявляться и огромной радостью, и смертельной печалью, и безудержным гневом, и другими видами патологии, включая бред. В МКБ-10 термин «психогенное расстройство» относят к тем случаям, при которых фактические жизненные события или проблемы играют важную роль в происхождении данного расстройства. При этом ясно, что не всякий психоз, развивающийся после психической травмы, можно расценивать как реактивны; в ряде случаев психическая травма выступает лишь как провоцирующий фактор, способствующий выявлению уже существующего в скрытой форме заболевания либо его обострению. Психогенные заболевания (реактивный психоз) в большинстве случаев имеют тенденцию к обратному развитию. Все особенности возникновения, течения и разрешения реактивных психозов сформулированы в триаде К. Ясперса (1923). 1. Психические расстройства возникают после психической травмы, т.е. имеется четкая временная связь между этими явлениями. 2. Течение психических расстройств имеет обратимый характер. Чем дальше по времени отстоит психическая травма, тем более заметно ослабление признаков психических расстройств, и затем чаще всего наступает полное выздоровление. 3. Существует психологически понятная связь (понятность) — между содержанием психической травмы и содержанием болезненных переживаний. Особенное значение реактивные психозы имеют для диагностики состояний, развивающихся в условиях судебной ситуации (арест, следствие, ожидание приговора), так что являются понятными описания данной патологии судебными врачами. С. Ганзер (1897) описал истерическое сумеречное помрачение сознания в условиях тюремного заключения, так называемый «ганзеровский синдром». В последующем были даны описания истерического ступора (К. Рэкке, 1901), пуэрилизма (Е. Дюпре, 1903), псевдодеменции (К. Вернике, 1906), бредоподобных фантазий (К. Бирнбаум, 1906), психогенных бредовых психозов (П. Б. Ганнушкин, 1904; Р. Гаупп, 1910). В соответствии с ведущими клиническими проявлениями выделяют истерические (диссоциативные) реактивные психозы, эндоформные и смешанные (бредоподобные фантазии), что находит отражение в МКБ-10, при этом реактивные психозы не имеют одной рубрики и размещены в разных классах этой систематики. КЛИНИЧЕСКИЕ ВАРИАНТЫ РЕАКТИВНЫХ ПСИХОЗОВ Аффективно-шоковая реакция (острая реакция на стресс F43.0)Подобное реактивное состояние развивается после воздействия чрезвычайно сильной и внезапной психотравмы, которая отражает реальную угрозу жизни самомого человека или его близких (землетрясение, пожар, кораблекрушение, нападение бандитов, акт насилия и др.). Сила воздействующего фактора такова, что она приводит к расстройству психики у любого человека, совершенно здорового и уравновешенного до воздействия суперстресса. При этом клинические проявления могут характеризоваться либо развитием обездвиженности (ступор), либо «двигательной бурей». При ступоре больные «остолбеневают» от страха, они застывают в состоянии оцепенения, отмечается мутизм, неспособность выполнять любые действия, даже защитного характера (реакция «мнимой смерти», по Э. Кречмеру). Мимика выражает страх, ужас, глаза широко раскрыты, кожа бледная, покрыта холодным потом, испариной, может наблюдаться непроизвольное мочеиспускание, даже дефекация. При возбуждении преобладает хаотическая активность, больные мечутся, бесцельно бегут, кричат, рыдают, вопят, издают подчас нечленораздельные звуки. На лице выражение ужаса, кожа либо бледная, либо гиперемирована. Продолжительность ступора и возбуждения от нескольких минут до нескольких дней, воспоминаний у больных, как правило, не остается. Истерические (диссоциативные) реактивные психозыТермин «диссоциативные расстройства» в настоящее время объединяет ряд расстройств, которые ранее считались истерическими, включая и собственно диссоциативные и конверсионные типы расстройств. Считается, что они имеют общие психологические механизмы развития. Сущность патоморфоза истерии, который отмечался во второй половине XX века, заключается в уменьшении и даже исчезновении классических форм истерического психоза с явлениями «двигательной бури» и т.д. Они заменились (явления конверсии) более мягкими проявлениями, в ряде случаев протекающими по типу соматоформных расстройств. В настоящее время выделяется ряд вариантов истерических реактивных психозов. Психогенный ступор (F44.1 - F44.3) как типичное истерическое расстройство проявляется в виде неподвижности, негативизма, сопровождается отказом от пищи. Внешне подобное состояние напоминает кататонию, но отличается показным характером поведения. Особенно ярко это выступает в присутствии врачей. Главное отличие от кататонического ступора заключается в благоприятном исходе при перемене ситуации. Раньше подобные картины возникали достаточно часто, они могли принимать затяжной характер. Теперь развитие истерического ступора встречается крайне редко, в основном регистрируются явления психогенного субступора. Больные заторможены, но полного оцепенения не наблюдается. Сохраняется способность двигаться, больные выполняют элементарные действия, они опрятны. В центре подобного состояния остается резкое ограничение речевого общения, реже наблюдается полный отказ от речи (мутизм). Лицо имеет скорбное или безразличное выражение. В связи с этим диссоциативный ступор напоминает депрессивный ступорозный статус. Такие расстройства часто наблюдаются в судебной практике при проведении экспертизы обвиняемым при значительном ухудшении имеющейся неблагоприятной ситуации с угрозой тяжкого наказания. Истерические (диссоциативные) двигательные нарушения проявляются в виде истерических припадков, параличей, явлений амавроза, афонии и т.д. Истерические расстройства с изменением сознания или синдромом Ганзера (F44.80) характеризуются признаками помрачения сознания с грубым по выраженности нарушением поведения, психомоторным возбуждением, неопрятностью. Больные отказываются от пищи, разбрасывают ее, могут лакать еду из миски. Выражение лица бессмысленное, злобное, поведение нелепое, больные могут обмазываться экскрементами, они мочатся в палате на виду у всех и т.д. В условиях, например, длительного тюремного заключения может развиваться синдром «одичания» — больные ведут себя как животные, ходят на четвереньках, подбирают несъедобные предметы с земли, поедают их, мычат что-то непонятное. Псевдодеменция (ложное слабоумие) сопровождается нарушением сознания с утратой ориентировки в окружающем, характеризуется заторможенностью, у больных как будто бы выключается интеллектуальная деятельность, что создает впечатление глубокого слабоумия. Больные не могут назвать своего имени, ответить, сколько им лет, есть ли у них дети, не знают текущего времени (месяц, число, год), не могут сказать, сколько у них пальцев. На соответствующие вопросы могут давать нелепые ответы (что у него одна рука, восемь пальцев на руках и т.д.), таращат глаза, рот у них полуоткрыт. Они не узнают предметов и не могут ими пользоваться. При этом выражена пассивность, малоподвижность, на вопросы отвечают не сразу. Иногда больные отказываются ходить и стоять, падают, когда их ставят на ноги, нередко впадают в состояние ступора, молча и неподвижно лежат, обычно пассивно подчиняются требованиям персонала. От еды они не отказываются. Мимика однообразна, на уколы не реагируют. Псевдодеменция может продолжаться длительное время и прекращается после изменения ситуации в лучшую сторону. Пуэрилизм (детское поведение) характеризуется тем, что больные начинают вести себя как маленькие дети — говорят сюсюкающим тоном, употребляют детские интонации, хнычут, называют врачей «дяденьками» и «тетеньками», просят дать пряник, конфету. Женщины начинают играть различными предметами в куклы. Внешне они напоминают больных псевдодеменцией, неуклюжи, плохо ориентируются в месте нахождения, выражение лица плаксивое, недовольное. Длительность болезненного периода при истерических психотических состояниях различная — они могут продолжаться от нескольких дней, недель до нескольких лет. Прогноз в основном благоприятный, наступает полное выздоровление, но могут быть постреактивные изменения личности с формированием патохарактерологических признаков с повышенной раздражительностью, возбудимостью или астенией. Реактивный параноидРеактивный параноид (F23.31) представляет собой бредовый психоз, который развивается как реакция на психологический стресс. Чаще всего появлению психоза предшествует ситуация неопределенности, когда само несчастье еще не случилось, но оно как бы «нависает» над человеком и может настичь его в любой момент. Это может быть следствием пребывания в зоне военных действий, результатом переезда в незнакомое место, возможности обвинения в неблаговидных поступках, прослушивания телефонных разговоров и т.д. Возникающие идеи преследования соответствуют реальной опасности, пациенты убеждены в том, что им грозит преследование, наказание, они воспринимают случайные замечания окружающих как признак того, что попали под подозрение, так что в содержании бредовых идей отношения, преследования, галлюцинаторных переживаниях постоянно отражается психотравмирующая ситуация. Бредовое поведение больного определяется особой трактовкой окружающего. В формировании реактивного параноида играет значительную роль преморбидный склад личности больного. Болезнь может продолжаться от нескольких месяцев до года и более. Особую форму представляет железнодорожный параноид, описанный С. Г. Жислиным (1934). Здесь в качестве психотравмирующей ситуации выступает поездка по железной дороге, быстрая смена обстановки, мелькание людей, посторонние разговоры, которые начинают трактоваться по бредовому типу как преследование какими-то организациями, шпионами и т.д. У больных возникают страх, тревога, возбуждение, что и становится причиной их госпитализации. Реактивные депрессииВ 1910 году Е. Райсс выделил психогенные депрессии, именно на этой модели рассмотрев основные особенности всех психогенных болезней. К. Бирнбаум (1918) подчеркнул, что переживания таких больных «центрированы» на психотравмирующих обстоятельствах и на всем протяжении болезни сохраняют зависимость от них. Ю. В. Каннабих (1929) отмечал, что психогенная депрессия может развиваться у здоровых лиц. К. Шнайдер (1955) рассматривал «невротическую депрессию» как самостоятельную форму заболевания. А. Кильхгольц (1977) отмечал нозологическую общность невротической и реактивной депрессии, выделяя депрессию истощения как один из вариантов реактивной депрессии. Особые конституционально-преморбидные свойства личности определяют гамму оттенков реактивной депрессии. При ее возникновении большую роль играют особенности психотравмирующего фактора, который определяется как невозвратимая потеря (смерть родных, близких), тяжелый конфликт в семье (развод, супружеская неверность) или на работе (притеснения, наносящие удар по престижу, угроза «разоблачения») и др. Для клинической картины реактивной депрессии характерны подавленность, чувство безысходности, безнадежности, слезливость, бессонница, различные вегетативные расстройства. Сознание больных полностью сосредоточено на событиях случившейся с ними беды, всех ее обстоятельств. Эта тема становится доминирующей, принимает характер сверхценной идеи негативного содержания, больные охвачены полным пессимизмом. Основная фабула сохраняет свою актуальность даже тогда, когда депрессия затягивается и становится сама по себе менее яркой. Случайная ассоциация может усилить болезненные воспоминания, подавленность, даже вспышки проявлений отчаяния. Чаще всего при постепенной стабилизации реактивной депрессии гнетущие воспоминания повторяются в сновидениях «кошмарного» характера. Витальные проявления при реактивной депрессии обнаруживаются не так ярко и четко, как в случаях эндогенных фаз. У этих больных сохраняется критическое понимание и оценка своего состояния, отличительной особенностью является направленность вектора вины не на себя, а на окружающих. Признаки идеаторной и моторной заторможенности проявляются, в основном, лишь на ранних этапах реактивной депрессии. Сразу вслед за случившимся несчастьем, сверхмощным стрессом больной как бы «окаменевает», делает все автоматически, внутренне остается при этом ко всему безучастным; при этом нет слез, бурных эмоциональных проявлений чувств, отмечается «уход в себя», молчаливость. И только затем развивается «выразительная» картина реактивной депрессии. Отличие от эндогенной депрессии обнаруживается в том, что интенсивность психогенных депрессивных проявлений связана с конкретно складывающейся ситуацией. В соответствии с преобладающими симптомами можно выделить истерическую психогенную депрессию с демонстративностью, эксплозивностью (П. И. Фелинская, 1968), тревожную депрессию и истинно депрессивные реакции. Понятно, что особый колорит этих вариантов связан с индивидуальным преморбидом (истерики, тревожно-мнительные, циклоиды). Длительность реактивной депрессии обычно не превышает нескольких месяцев, выход из нее постепенный, через этап астении. Депрессивно-параноидное состояние может развиваться после тяжелой психогении как реактивный психоз. Это состояние развивается подостро. В периоде продрома наблюдается заострение личностных особенностей, больные испытывают страх, тревогу, отмечается подозрительность. В дальнейшем развиваются идеи отношения, бредовые идеи преследования с фабулой, отражающей психогенную ситуацию. При галлюцинаторно-бредовой манифестации наряду с идеями отношения, преследования возникают слуховые галлюцинации. Вербальные галлюцинации обычно истинные, при затяжных реактивных депрессивных психозах могут возникать псевдогаллюцинации. Содержание слуховых галлюцинаций тесно переплетается с ситуационными коллизиями, носит обычно угрожающий характер. Депрессивно-параноидные состояния протекают, как правило, в течение длительного времени, при рецидивирующих вариантах длительность колеблется от месяца до двух-трех лет. Дифференциальная диагностика реактивных психозов, в том числе различных вариантов депрессий, проводится с шизофренией, эндогенными депрессиями. Против шизофрении свидетельствует отсутствие личностной прогредиентности и признаков нарушений мышления, аутизма, выход из психоза с сохранением всех основных свойств личности, адекватной эмоциональности. Кроме того, во всех случаях реактивных психозов определяются признаки триады Ясперса. Эндогенные аффективные психозы отличает аутохтонный характер, развитие депрессивного симптомокомплекса, реактивная депрессия определяется фабулой имевшей место психогении. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Влияние конституционально-предрасполагающих факторов, которым ранее придавалось большое значение, на самом деле оказывается не столь существенным. Основная причина реактивных психозов — это воздействие самих психотравмирующих факторов, мощность различных душевных потрясений и трагических событий, глубоко воздействующих на личность больных (катастрофы, стихийные бедствия, военные действия, ведущееся уголовное дело с возможностью лишения свободы, внезапная смерть любимого, близкого человека, служебные конфликты с угрозой благополучию и др.). К таким причинам относят и ятрогении (неправильное поведение врача в отношении больного, в частности сообщение ему непроверенных, но угрожающих по смыслу сведений о наличии неизлечимого заболевания и др.). Например, больная на приеме у врача-отолоринголога с жалобами на боли в горле получает мгновенное заключение о наличии у нее либо сифилиса, либо СПИДа и вскоре впадает в состояние истерического ступора (на самом деле у нее впоследствии определили явления лакунарной ангины). Такого рода случаи, по образному выражению Ю. Каннабиху, представляют «побочный продукт врачевания». К сожалению, в последнее время подобные примеры встречаются довольно часто. Клиническая практика свидетельствует, что психические реакции на одну и ту же ситуацию могут быть различными у разных лиц. Даже один и тот же больной может по разному реагировать на одну и ту же ситуацию в разные периоды времени. Все же «факторы обстановки» играют определенную роль в возникновении и развитии реактивных состояний. Это обстоятельство отражается и в названии различных психогенных реакций — «бред помилования осужденных», «командная истерия», «бред вражеского пленения», «железнодорожный параноид». Важное значение в этиопатогенезе принадлежит «патологически измененной почве» (по С. Г. Жислину). В этом смысле говорят о психической астенизации (переутомление, эмоциональное напряжение, черепно-мозговые травмы, тяжелые ранения, соматические заболевания, алкоголизм), что и служит зачастую неблагоприятным фоном, который ослабляет сопротивляемость по отношению к психотравмирующим моментам. Определенное значение имеют особые физиологические состояния, такие как беременность, лактация, возрастные кризы. Подобные факторы достаточно часто сопутствуют декомпенсации нервных адаптационных механизмов и развитию реактивного психоза. ЛЕЧЕНИЕ При лечении реактивных психозов применяются антипсихотические средства в средних дозах в комбинации с антидепрессантами. Лечение антидепрессантами аналогично тому, что проводится при эндогенных психозах. Выбор препарата зависит от глубины депрессии, ее структуры. Чаще всего используются классические антидепрессанты — амитриптилин (в дозе от 50 до 150-200 мг/сут), мелипрамин (100-200 мг/сут), миансан (60-90 мг/сут), паксил (10-30 мг/сут). По мере удаления по времени от психической травмы наблюдается разрешение депрессии, после чего снижается дозировка антидепрессантов (до 25-50 мг/сут амитриптилина или мелипрамина). После исчезновения симптомов эмоционального угнетения антидепрессанты постепенно отменяют. Глава 35 НЕВРОЗЫ Невроз — функциональное (обратимое) расстройство психической деятельности, обусловленное воздействием психотравмирующих факторов при полном сохранении сознания болезни и правильном отражении реального мира. Термин «невроз» и первую его расшифровку дал У. Куллен (1769, 1777), который под этим наименованием описывал все психические расстройства, в том числе и те, которые в настоящее время относят к неврозам (истерия, страхи, ипохондрия, легкие случаи меланхолии). В. А. Гиляровский определил несколько основных признаков неврозов: психогенный, психологически понятный механизм возникновения расстройств, особенности личности, вегето-соматические расстройства, стремление к преодолению болезни, переработка личностью патогенной ситуации и болезненных симптомов. Механизм борьбы и защиты при разных типах личности и при разных неврозах различен. При общем благоприятном течении неврозов в целом длительность заболевания может быть различной. В некоторых случаях полное выздоровление не наступает, патологические типы поведения больных, которые как бы «сживаются» с болезнью, становятся привычными в течение длительного времени. Подобное состояние называют невротическим развитием личности. Единой классификации неврозов не существует. В МКБ-10 деление основано на указании ведущего симптома: фобии (F40), приступов страха, паники (F41), генерализованного тревожного расстройства (F41.1), смешанного тревожного и депрессивного расстройства (F41.2), других смешанных тревожных расстройств (F41.3), навязчивостей (F42), тоски, подавленности (F42.2), конверсионных психических и неврологических расстройств (F44), ипохондрии и дисморфофобии (F45.2), соматовегетативной дисфункции (F45.3), боли (F45.4), астении (F48.0), деперсонализации (F48.1). В связи с тем что фобии, генерализованная тревога встречаются не только при неврозах, но и при других нозологически самостоятельных формах заболеваний, эти проявления подробно описываются в соответствующих главах. В отечественной психиатрии выделяют три основных типа невроза: неврастения, истерический невроз, невроз навязчивостей. Диагнозы «ипохондрический невроз» и «депрессивный невроз» в настоящее время не ставятся, так как явления соматизации и аффективного расстройства могут обнаруживаться при всяком неврозе. В силу этих же обстоятельств не используются термины «невроз желудка», «невроз сердца» и т.д. НЕВРАСТЕНИЯ (F48.0) Этот невроз впервые подробно описал американский невролог Дж. Бирд (1869, 1880), который предложил термин «неврастения», использовав понятие «невроз» У. Куллена и «астения» его ученика Дж. Броуна (1790). Дж. Бирд назвал эту болезнь «американский невроз». Среди 50 симптомов заболевания в качестве основных автор выделял физическую и психическую истощаемость (слабость), соединенную с раздражительностью (раздражительная слабость), головную боль и бессонницу. В этиопатогенетическом аспекте Дж. Бирд подчеркивал значимость для развития болезни чрезмерного физического и, главное, психического перенапряжения, что приводит к «нервному банкротству», так как при таких обстоятельствах требования к нервной системе превышают уровень ее ресурсов. Дж. Бирд видел в неврастении отражение специфических американских условий жизни с атмосферой борьбы за существование, стремлением к обогащению любой ценой в условиях жесткой конкуренции. Это резко истощает запас сил, так как не каждый, по мнению Дж. Бирда, является «миллионером нервной энергии». После Дж. Бирда неврастения была описана Ж. Шарко во Франции, Р. Нейссером в Германии, Ю. Белицким в России. В последнее время также используются термины «синдром хронической усталости», «невроз истощения» и др. Клиника неврастенииСимптомы этого невроза многообразны, но среди них есть облигатные, которые можно наблюдать у всех больных в развернутой стадии течения болезни. Вначале появляются вегетативные расстройства, они первыми сигнализируют о перегрузке нервно-психической сферы. Здесь прежде всего можно отметить явления гиперпатии, обусловливающие картину «раздражительной слабости». Даже при небольшом волнении или легкой физической нагрузке у больных возникает тахикардия с ощущением сильного сердцебиения, потливость, похолодание конечностей, исчезает сон, ухудшается аппетит. Гиперестезия в одних анализаторах может сочетаться с гипестезией в других. Гиперпатия иногда выражена так резко, что больные страдают от действия обыденных раздражителей: чувствительность глаз достигает такой степени выраженности, что пациенты не выносят воздействия даже обычного, рассеянного света, они вынуждены закрывать шторами окно, чтобы избавиться от рези в глазах. То же относится к явлениям гиперакузии, гиперосмии и т.д. Остро может развиваться чувство голода, головная боль, которая описывается как сжимающая, сдавливающая «обручем». Боль усиливается при волнении, при умственной нагрузке (сигнал утомления, по Е. К. Краснушкину). На следующем этапе болезни появляются различные сенсомоторные расстройства, повышается чувствительность к ощущениям со стороны внутренних органов. Больные плохо переносят температурные перепады, их знобит в прохладную погоду; при жаре у них резко повышается потливость. Появляется стойкое ощущение шума в ушах, они чувствуют работу сердца, желудка, кишечника. Такие ощущения вызывают ипохондрическую настроенность, еще больше заставляют «прислушиваться к себе», круг ипохондрических жалоб может расширяться. Больным становится трудно выполнять мелкие тонкие движения, сохранять однообразную позу, любое ожидание становится для них мучительным. Далее присоединяются аффективные нарушения. Ничтожное событие доводит их до слез, они быстро обижаются и раздражаются, хотя быстро могут успокоиться и корить себя за несдержанность. Самочувствие характеризуется крайней неустойчивостью аффекта при преобладании пониженного настроения с недовольством собой (но без тоскливости). По утрам самочувствие чаще бывает плохое, на людях они немного «выправляются», могут чувствовать себя лучше, но быстро утомляются и прежние симптомы неустойчивости возвращаются вновь. При попытке выполнять прежние нагрузки усиливаются явления вегетативной дисфункции, сенсомоторных и аффективных расстройств. Могут обнаруживаться затруднения в интеллектуальной деятельности (трудно читать, усваивать материал лекций в процессе учебы и др.). Больные не могут длительное время сосредоточивать внимание на чем-либо важном, начинают думать о постороннем («ассоциативный ментизм»). У них может нарушаться память на отвлеченные понятия вследствие затруднения фиксации внимания. Общение с друзьями на какое-то время отвлекает, затем начинает надоедать и раздражать. При длительном течении болезни часто происходит расширение симптоматики, например могут закрепляться истерические реакции невротического характера. Различают два варианта неврастении: невроз истощения, причиной которого являются значительные перегрузки, и реактивную неврастению, возникающую вследствие воздействия психотравмирующих факторов. Кроме того, выделяют гипостеническую и гиперстеническую неврастению, хотя правильнее рассматривать эти формы как этапы развития самого заболевания. Для гиперстенической формы больше характерна раздражительность, повышение чувствительности к внешним воздействиям, нарушение внимания. При гипостенической форме преобладает чувство усталости, вялость, снижение трудоспособности. Течение неврастении может стать неблагоприятным, затягиваться вследствие присоединения другой невротической симптоматики (отдельные навязчивые сомнения, опасения и др.). ИСТЕРИЧЕСКИЙ НЕВРОЗ Возникновение истерии у женщин еще в Египте и в Древней Греции связывалось врачами античности с заболеваниями матки (от греч. hysera — матка). Этот вид невроза проявляется многообразными функциональными психическими, соматическими и неврологическими расстройствами. Он характеризуется выраженной внушаемостью и самовнушаемостью больных (питиатизм, по Бабинскому), стремлением привлечь к себе внимание. В связи с изменчивостью состояния больных при истерии ее симптомы могут напоминать проявления самых различных, в том числе соматических болезней (синдром Брике, 1880). Ж. Шарко в связи с этим называл истерию «великой симулянткой». К. Бонгеффер (1911) отмечал «чувство желания болезни», полагая, что всегда ощущается искусственное, показное изображение страдания. К истерическим проявлениям предрасполагают такие стигмы, как явления психической и эмоциональной незрелости (инфантилизм), лабильности, что чаще встречается среди женщин. При истерическом неврозе сочетаются вегетативные, двигательные и сенсорные расстройства, что способствует сближению симптоматики невроза с соматической патологией (соматизированная, конверсионная, блазированная истерия). Вегетативные проявления истерии обнаруживаются в виде симпатикотонических, ваготонических, дистонических кризов, упорной тошноты, рвоты, обморочных состояний, различных спазмов. Двигательные расстройства чаще всего проявляются в виде дрожания, тремора в конечностях, во всем теле, блефароспазма, хореиформных движений, подергиваний, развивающихся после различных психотравмирующих воздействий. Эти явления могут исчезать при переключении внимания, под воздействием внушения. Истерические параличи часто напоминают явление истинной гемиплегии или параплегии, обнаруживая сходство или с центральными, или с периферическими, вялыми параличами. Но их генез также психогенный, а топография не соответствует зоне локализации болезненного очага в центральной нервной системе. Не возникают патологические рефлексы, атрофии мышц чаще всего нерезко выражены, хотя в отдельных случаях могут быть значительными. Сенсорные расстройства характеризуются нарушениями чувствительности, такими как гипостезии, гиперестезии, анестезии, которые могут обнаруживаться в различных частях тела и бывают достаточно распространенными (в виде чулок, перчаток, пояса, даже половины туловища). Болевые ощущения (истерические алгии) могут наблюдаться также практически во всех частях тела (суставы, конечности, органы брюшной полости, сердце). Там, где подобные симптомы преобладают, больных часто направляют к хирургам, им проводят лапаротомии, хирургические операции («синдром Мюнхгаузена»). При истерическом неврозе часто развиваются такие явления, как глухота, слепота, которые, как правило, связаны с психогенными воздействиями отрицательного характера. Генерализованное судорожное явление (классический истерический припадок) в настоящее время встречается крайне редко. В отличие от эпилептического припадка больные не прикусывают язык, падают так, что не получают повреждений, они способны воспринимать и оценивать все, что происходит вокруг. В структуре истерического припадка часто наблюдается тотальный тремор или подергивание отдельных частей тела. Выразительные движения и «страстные позы», описанные Ж. Шарко, сейчас не наблюдаются. Типичные параличи, явления астазии-абазии также являются редко. Вместо мутизма чаще наблюдается дрожание речи, заикание. Больные всегда подчеркивают тяжесть своего состояния, именно к этому стремятся привлечь внимание близких, а также врачей. Аффективные нарушения проявляются крайней лабильностью эмоций, резкой сменой настроения, больные легко переходят от рыдания, плача к смеху, дикому хохоту. Психогенный характер всех истерических расстройств очевиден, это относится и к «соматизированным» проявлениям, которые в настоящее время обозначаются как конверсионные. НЕВРОЗ НАВЯЗЧИВОСТИ (ОБСЕССИВНО-ФОБИЧЕСКИЙ НЕВРОЗ) Этот невроз включает в себя ряд невротических состояний, при которых у больных возникают навязчивые страхи, мысли, действия, воспоминания, которые ими самими воспринимаются как чуждые и неприятные, болезненные; в то же время больные самостоятельно не могут освободиться от своих навязчивостей. В происхождении заболевания важную роль играет конституционально-личностная предрасположенность. Среди больных преобладают лица, склонные к рефлексии (самоанализу), а также тревожно-мнительные. Чаще всего ведущей симптоматикой невроза являются страхи (фобии). Преобладает страх заболеть тяжелыми соматическими или инфекционными заболеваниями (кардиофобия, канцерофобия, сифилофобия, спидофобия и др.). У многих больных чувство страха вызывает пребывание в замкнутых пространствах, транспорте (клаустрофобия); они боятся выходить на улицу или находиться в людном месте (агорафобия); в некоторых случаях страх возникает тогда, когда больные только представляют себе эту трудную для них ситуацию. Невротики, при наличии фобических расстройств, стараются любым способом избавиться от тех ситуаций, в которых у них появляются страхи. Многие из них постоянно обращаются к различным врачам, чтобы убедиться в отсутствии заболеваний сердца (при кардиофобии), онкологического заболевания (канцерофобия). Пристальное внимание к работе своих внутренних органов способствует формированию ипохондрического расстройства. Иногда неврозы развиваются в связи с нарушением какой-либо привычной деятельности, при этом больные находятся в состоянии ожидании неудачи ее выполнения. Типичным примером может служить возникновение психогенного ослабления адекватных эрекций у мужчин, что в дальнейшем приводит к фиксации внимания на возможном "срыве" при необходимости сближения с женщиной и формированию «невроза ожидания» (Э. Крепелин, 1910). В более редких случаях особенности невроза характеризуются преобладанием навязчивых мыслей. У больных помимо их желания возникают, например, навязчивые воспоминания, от которых они не могут избавиться; некоторые больные бессмысленно пересчитывают ступеньки на лестнице, количество проезжающих машин какого-либо одного цвета, помногу раз задают себе различные вопросы и стараются ответить на них (почему в слове «стул» четыре буквы, а в слове «лампа» пять букв; почему стул — это стул, а не стол, хотя оба слова имеют четыре буквы и т. д.). При этом формируется феномен «умственной жвачки». Пациенты понимают бессмысленность подобных размышлений, но не могут от них избавиться. Особенно тяжело переживаются ими навязчивые мысли о необходимости совершения каких-нибудь постыдных действий, например нецензурно выругаться на людях, убить своего ребенка (контрастные мысли, «хульные» мысли). Хотя больные никогда не реализуют подобных тенденций, переживают их тяжело. Кроме подобных расстройств, могут возникать навязчивые действия (компульсии), например навязчивое мытье рук для достижения их идеальной чистоты (до 100 раз и более в сутки), возвращения домой для проверки закрыта ли дверь, выключен ли газ, утюг. В ряде случаев возникают навязчивые действия (ритуалы) с целью устранения навязчивости. Например, больной должен 6 раз подпрыгнуть и только после этого он может выйти из дома, так как спокоен и знает, что ничего плохого сегодня с ним не случится, и др. В динамике невроза навязчивых состояний (Н. М. Асатиани) выделяют три стадии. На первой стадии навязчивый страх возникает только в ситуации, когда больной боится чего-либо, на второй — при мысли оказаться в подобной ситуации, на третьей — условно-патогенным раздражителем является слово, каким-то образом связанное с фобией (например, при кардиофобии такими словами могут быть «сердце», «сосуды», «инфаркт»; при канцерофобии — «опухоль», «рак» и т. д.). У некоторых больных наблюдаются «панические атаки» — повторяющиеся приступы резкого страха, чаще всего страха смерти, или потери сознания, которые сопровождаются сердцебиением, одышкой, болевыми ощущениями. Эти состояния могут быть достаточно продолжительными по времени, больные впоследствии опасаются их повторного возникновения, не выходят одни на улицу или передвигаются с сопровождающими. Большая часть таких вегетативных пароксизмальных приступов с сердцебиением и одышкой тесно связаны с хроническим стрессом и возникают на фоне переутомления. В отечественной психиатрии подобные состояния описывались как симпатоадреналовые кризы или обозначались как диэнцефальный синдром. Течение невроза навязчивости чаще всего затягивается на длительное время, происходит формирование невротического развития личности. ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ Он обычно не вызывает трудностей, так как врач наблюдает наличие важного признака тесной взаимосвязи воздействующего стрессового фактора и клинической картины заболевания (система психологически понятных связей, по К. Ясперсу). При длительном течении невроза или невротического развития в ряде случаев требуется проводить дифференциацию с малопрогредиентной шизофренией (например, шизофрения с навязчивостями). При эндогенном процессе неврозоподобная симптоматика имеет характерные особенности. Навязчивости появляются сами по себе, преобладают «абстрактные навязчивости» (контрастные мысли, умственная жвачка, навязчивые воспоминания, действия и др.). Эндогенные навязчивости быстро приобретают характер ритуальных действий, компонент борьбы с навязчивостями быстро исчезает. На передний план выступает потускнение эмоциональных реакций, снижение активности и психической продуктивности больных, нарастает аутизм. При неврозе преодоление психогенной ситуации, своевременная терапия приводят к стабилизации состояния и постепенному исчезновению невротической симптоматики без признаков изменения структуры личности. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Основной причиной невроза (независимо от развития того или иного клинического варианта) является психическая травма, обусловливающая стрессовое воздействие. Чаще всего это невосполнимая потеря (смерть близкого человека), утрата имущества, угроза здоровью и благополучию (известие о тяжелом заболевании, судебное следствие), унижение, лишение работы, предание гласности порочащих сведений, создание невыносимых условий для жизни и работы. Наличие акцентуаций личности либо психопатической структуры играет роль предиспозиции к развитию невроза. П. Б. Ганнушкин считал, что «нет невроза без психопатии», В. А. Гиляровский убедительно доказывал, что любой человек, поставленный в сложные условия, при действии стресса может обнаружить клинические проявления невроза. Патогенетические механизмы при неврозе часто определяются его клиническим типом (неврастения, истерический невроз, невроз навязчивостей). Но в самом общем виде, по данным П. К. Анохина, невротические состояния развиваются как следствие взаимодействия двух конфликтных возбуждений, ни одно из которых не может быть подавлено полностью. П. В. Симонов объясняет развитие невроза возникновением застойного возбуждения эмоциональных центров при рассогласованности потребности с вероятностью ее удовлетворения. Главным побудительным моментом любого невротического состояния является так называемый внутриличностный конфликт с наличием разнонаправленных тенденций при резко подчеркнутой эмоциональности переживаний. И. П. Павлов так характеризовал подобную ситуацию: «Меня кто-нибудь оскорбил, но я по какой-нибудь причине не мог ответить словом, а тем более действием. Таким образом, я переживаю конфликт возбуждения и торможения»79. При изучении патогенеза неврозов учитывается, что невротическое состояние может быть вызвано не только сигналами, свидетельствующими о факте утраты, потери, угрозы или унижения, но и прямым неудовлетворением потребностей. Витальные человеческие потребности, требующие обязательного удовлетворения, обычно делятся на три категории: 1) материально-биологические — необходимость иметь средства для обеспечения индивидуального или семейного существования (пища, жилище, одежда); 2) социальные — потребность занимать определенное место в обществе, пользоваться признательностью, вниманием окружающих, их уважением, любовью; 3) идеальные — духовные, культурные, информационные, потребности познания окружающего мира и своего места в нем. Все эти виды потребностей обнаруживают сложные индивидуальные взаимосвязи и различные их комплексы. В. Н. Мясищев рассматривает психоневроз как «психогенное» заболевание, в основе которого лежит неудачно, нерационально и непродуктивно разрешаемое личностью противоречие между самой личностью и значимыми для нее сторонами действительности, вызывающее болезненно тягостные для нее переживания: неудачи в жизненной борьбе, неудовлетворение важнейших потребностей, недостигнутая цель, невосполнимая потеря, неумение найти рациональный выход. Это влечет за собой психическую и функциональную дезадаптацию личности, приводит к формированию невроза. ЛЕЧЕНИЕ Лечение неврозов проводится как медикаментозными средствами (транквилизаторы, антидепрессанты, витаминотерапия и др.), так и при помощи использования разнообразных психотерапевтических методик, направленных на дезактуализацию стрессогенных факторов и стимуляцию ресурсов самой личности (психодинамические, когнитивно-бихевиоральные, телесно-ориентированные и другие виды психотерапии). Глава 36 ПСИХОСОМАТИЧЕСКИЕ РАССТРОЙСТВА Психосоматическими заболеваниями называют различные болезни внутренних органов и систем, причиной возникновения и развития которых являются психические воздействия, длительные по интенсивности и негативные по эмоциональному содержанию, болезненно воспринимаемые личностью. Взаимодействие между «душой» и «телом», между психическими и соматическими факторами в болезни было известно и обсуждалось еще врачами Античности. Демокрит (V в. до н.э.) полагал, что душа часто может служить причиной бедствий тела. Платон (IV в. до н.э.) был убежден, что сумасшествие (мания) у многих людей возникает в силу соматического недуга. Многие считают первым «психосоматиком» М. Цицерона (I в. до н.э.), который первым высказывал аргументированные суждения по поводу воздействия горя, сильных душевных волнений на здоровье человека и возникновение телесных болезней от душевных страданий. Подобные идеи, которые пронизывают развитие медицины и остаются чрезвычайно актуальными и в наши дни, свидетельствуют о необходимости учитывать при любом заболевании не только соматический фактор, являющийся, безусловно, ведущим в терапевтической клинике, но также фактор психический, психологический. Это относится к заболеваниям сердечнососудистой системы (гипертоническая болезнь, ишемическая болезнь сердца), к болезням пищеварительного тракта, заболеваниям суставов, бронхиальной астме (в классификации Ф. Пинеля «астма» считалась одним из видов «невроза»), тиреотоксикозу, дерматитам. К числу психосоматических заболеваний в последнее время стали относить «нервную анорексию», «нервную булимию». КЛИНИКА В настоящее время принято выделять психосоматические реакции и психосоматические заболевания. Реакции наблюдаются у здоровых людей, они еще не являются патологией в полном значении этого слова, но встречаются как ответы (единичные) организма на те или иные стрессовые воздействия (например, полиурия и диарея при сильном волнении). При определенных условиях такие единичные психосоматические реакции могут стать началом психосоматического заболевания. К классическим «психосоматозам» (современное обозначение психосоматических расстройств) относят заболевания, в клинической картине которых имеются органические поражения той или иной системы (гипертоническая болезнь, язвенная болезнь желудка, неспецифический язвенный колит и др.). Психосоматические расстройства по сути являются психогенно обусловленными патологическими расстройствами, они наряду с неврозами и психопатиями составляют значительную часть контингента больных, относимых к группе пограничных психических заболеваний. Эти пациенты годами наблюдаются у врачей-интернистов, у специалистов различных областей внутренней медицины. Как правило, лечение при этом неэффективно, что наносит значительный моральный ущерб не только отдельным врачам и медицинским учреждениям, но и всей системе здравоохранения, дискредитируя в глазах больного и его семьи всю медицинскую науку и практику (В. Д. Тополянский, М. В. Струковская). Это делает необходимым для врачей-терапевтов, гастроэнтерологов, кардиологов иметь основные сведения и представления о психосоматозах. Большинство психосоматических расстройств начинается с невротической депрессии. Клиническая картина складывается из разнообразных соматических жалоб и симптомов, за которыми стоят отчетливые аффективные расстройства. При остром начале инициальными симптомами являются тревога, панические атаки, депрессии. При хроническом течении заболевания развиваются неврозоподобные и психопатоподобные расстройства. В последние годы большое внимание уделяется изучению пищеварительного аппарата. Уже давно известна тесная связь эмоций и желудочно-кишечного тракта, который в ряде исследований образно называется «звучащим органом эмоций», так как первые эмоции человека и животного были связаны с удовольствием от приема пищи. Распространенным психосоматическим заболеванием желудочно-кишечного тракта является язвенная болезнь. Частота заболеваний пептической язвой варьирует от 2,6 до 18,2 случаев на 1000 человек. У мужчин язвенная болезнь желудка встречается в 2 раза чаще, а язва двенадцатиперстной кишки — в 7 раз чаще, чем у женщин. Преморбидная личность больных язвенной болезнью желудка и двенадцатиперстной кишки многими исследователями характеризуется такими чертами, как повышенная возбудимость в соединении с тревожностью, мнительностью, у них часто еще в детстве обнаруживается недостаточная выраженность пищевого инстинкта, у многих отмечается ослабление либо отсутствие аппетита. В то же время эти люди отмечаются скрупулезностью в отношении всего, чем они занимаются, добросовестностью. Соматической предиспозицией считается врожденное повышение содержания пепсиногена в плазме крови. Если учесть, что Г. Селье обратил особое внимание на развитие при стрессе эрозий в желудочно-кишечном тракте как облигатный признак, то становится понятной этапность в развитии язвенной болезни желудка: психическое возбуждение (стресс) — функциональное нарушение — двигательное и секреторное нарушение — воспаление — изъязвление — склерозирование. Особое внимание психиатров привлекает неспецифический язвенный колит как психосоматическое заболевание, которое чаще развивается у молодых людей, в особенности женского пола. Преморбидные особенности этих больных описываются так: они люди спокойные, ровные, однако все же зависимые. Под маской благодушия у них существует чувство враждебности, обиды, вины. Такие эмоции при персистировании, если не находят адекватного выхода, приводят к гиперфункции толстого кишечника, кровенаполнению сосудов, набуханию слизистой оболочки и появлению геморрагических изъязвлений. В клинике язвенный колит часто соотносится с «обсессивно-компульсивной» личностью, наличием ригидности, упрямства, эгоцентризма. Аналогичные психосоматические параллели строятся в отношении больных, страдающих коронарной болезнью (ишемической болезнью сердца), многие исследователи прямо формулируют особенности личности таких больных, говоря о «коронарной личности», «коронарном поведении», при котором высокая степень нетерпеливости, сенситивности, ранимости, легкости возникновения реакции обиды сочетается с агрессивностью, стремлением к успеху, независимости, внешней индифферентностью к внешним неприятным воздействиям. Подобные особенности у лиц, у которых существует врожденная симпатоадреналовая вегетативная дистония, в результате длительного воздействия стрессов способствуют закреплению спастических сосудистых, в том числе коронарных ангиоспазмов. Сложные психосоматические связи прослеживаются при бронхиальной астме. Существование собственно психогенной астмы многие исследователи признают как клиническую реальность, хотя некоторые не разделяют такой точки зрения. При этом вновь подчеркивается значение личностного фактора, как это имеет место при развитии сердечно-сосудистых и желудочно-кишечных заболеваний. По 3. Фрейду, астма рассматривается как особый невроз, а приступ определяется экзальтацией «эрогенности» дыхательных путей. Развитие нервно-психических расстройств при длительном течении бронхиальной астмы при этом трактуется с позиций глубинной психологии, а особенности поведения больного считают изначально присущими ему свойствами, без которых невозможно развитие самих аллергических реакций. Предлагалось даже называть такую астму «аллерго-психической». Преморбидные особенности лиц, у которых в дальнейшем развивается бронхиальная астма, трудно отнести к единому типу, хотя тревожный радикал подчеркивается многими исследователями. При изучении роли психических травм в формировании бронхиальной астмы связь первого приступа с психическим волнением, потрясением была обнаружена более чем у трети больных. Однако в этих случаях, как и в тех, генез которых не включал в себя психическую травматизацию, выявлялись положительные пробы на аллерген, специфическая десенсибилизация имела успех, кроме того, психическая травма выступала в сочетании с воздействием инфекции. Неврозоподобные расстройства при бронхиальной астме проявлялись в форме реакций пациента на приступ либо в особенностях субъективного переживания больных. Такие реакции усложняли клиническую картину болезни, привнося в нее черты ипохондричности, болезненной тревожности, опасений, вызывая негативистские установки на лечение. У больных отмечается недоверие к врачебным рекомендациям, самому врачу. Острота реакций на болезнь особенно выражена на начальном этапе болезни, при появлении первых приступов у многих возникали тревожные опасения, что они на самом деле заболели «раком легких», их болезнь неизлечима, смертельна. Изредка наблюдается общий беспредметный страх, диффузная тревога. Некоторыми психиатрами-психосоматиками выдвигается также понятие «артритической личности», то есть продолжаются попытки определения особых «профилей» личности как предиспозиции для развития определенного типа соматической патологии. Хорошо известна роль психогенного фактора, эмоционального стресса в развитии многих кожных заболеваний. Поскольку нервная система и кожа развиваются из одного зародышевого листка, становится понятной взаимосвязь двух подобных патологических процессов, объединенных признаком «симпатии» (сочувствие частей тела, по К. Галену). В таких случаях очень велика роль вегетативной нервной системы, которая становится как бы расширенным «плацдармом» для ее влияния на систему кожи. Все большее внимание в связи с этим уделяется вопросам диагностики «маскированных» депрессий с симптоматикой нарушения функций кожи. Л. Кирн (1878) одним из первых обратил внимание на появление зуда и крапивницы у многих больных циркулярными депрессиями и высказывал весьма прогрессивную мысль о том, что патология кожи, как и психические симптомы, служит проявлением одного и того же захватывающего весь организм психосоматического страдания. Разнообразные кожные реакции выступают в таких случаях как своеобразное зеркальное отражение внутреннего и, прежде всего, эмоционального состояния человека. К числу наиболее часто проявляющихся признаков изменения аффекта относятся, как известно, резкая бледность либо гиперемия лица, локальный гипергидроз и пиломоторный рефлекс («гусиная кожа»), разлитая или пятнистая эмотивная эритема (краска стыда или смущения). Может также обнаруживаться универсальный или локальный кожный зуд, рецидивирующая крапивница, псориаз и красный плоский лишай, нейродермит и экзема. Тяжелый эмоциональный стресс лежит в основе хронической крапивницы примерно у 60% таких больных и чуть ли не у каждого второго больного красным плоским лишаем (Б. Д. Тополянский, М. В. Струковская, 1986). Несомненная депрессия с аутоагрессией диагностируется у 66% из 200 больных нейродермитом, исследованных этими авторами. Можно вспомнить, что в прошлом экзему считали одним из проявлений истерии. Именно депрессия способствует формированию и обострению хронической экземы, что отмечается довольно часто. Классическим отражением стойких депрессивных состояний становятся явные трофические расстройства и, прежде всего, «старение кожных покровов». Кожа становится при этом суше, темнее, морщинистее, утрачивает эластичность, слой эпидермиса утолщается, лицо кажется более старым, чем должно быть по возрасту. При заметном снижении аппетита и похудании больных на сухой, обезжиренной, все более грубой и шелушащейся коже очень легко образуются трещины, особенно в углах рта и в области мелких суставов, под воздействием охлаждения, частого мытья рук или стирки. Затянувшаяся соматизированная депрессия с анорексией или синдромом раздраженной толстой кишки при прогрессирующем истощении больного сопровождается типичными для алиментарной дистрофии изменениями кожных покровов: сухая, висящая складками кожа с просвечивающими под ней венами приобретает грязно-серый или серовато- желтый оттенок с участками депигментации, или, наоборот, гиперпигментации. Трофические изменения кожных покровов сочетаются, как правило, с изменением фактуры и цвета волос. При невротических аффективных расстройствах волосы утрачивают блеск, становятся тусклыми и хрупкими, напоминающими старый парик. Тяжелым душевным переживаниям сопутствуют обычно постепенное, а иногда довольно быстрое обесцвечивание (поседение) волос. На высоте реактивной или эндогенной депрессии можно отметить фиксированные реакции, протекающие по типу клише: например, описаны у одного больного три приступа обесцвечивания волос (с последующим восстановлением их прежней окраски), как это наблюдали исследователи (В. Д. Тополянский, М. В. Струковская, 1986). Сильные аффективные перегрузки с нарастающей астенизацией могут стать причиной диффузного, очагового или тотального выпадения волос (облысение), развивающегося постепенно или очень быстро. Например, описано полное облысение у циркового артиста, искусанного дрессированным медведем (В. Я. Арутюнов, 1971). Отдельную группу больных составляют лица, страдающие невротической аллопецией, которую до настоящего времени включают нередко в нозологически неоднородное понятие «гнёздной плешивости». Частыми проявлениями затяжных астено-невротических состояний являются изменения ногтевых пластинок, они становятся мутными, тусклыми, порой пятнистыми, сильно истонченными, мягкими и ломкими. Симметричная локализация кожных высыпаний известна как проявление психогенного нейродермита. При этом часто обнаруживаются явления вегетативной дистонии. НЕРВНАЯ АНОРЕКСИЯ Этот вид патологии развивается чаще у девушек в период пубертатного криза (15-18 лет) и выражается в сознательном отказе от приема пищи с целью похудания. У больных формируется навязчивая мысль об избыточной массе тела (дисморфофобический этап болезни). Отказ от еды приводит к нарастанию физического истощения, которое может достигать степени кахексии. В тех случаях, когда больные не могут выдерживать длительного голодания, они искусственно вызывают у себя рвоту после каждого приема пищи. Дисморфофобическая стадия болезни характеризуется навязчивыми опасениями уродливости своего тела, отдельных его частей, при этом отмечается фиксация на «излишней полноте». Дисморфофобия может принимать также характер сверхценной или бредовой идеи, что приводит больных к мысли о необходимости исправления (коррекции) этого мнимого или явно переоцениваемого физического недостатка. Подобные больные склоны к диссимуляции, они стараются скрыть от окружающих (и родителей) не только мотивы своего поведения, но и сами приемы подобной коррекции, они стараются питаться отдельно от других членов семьи или прибегают к обману, различным способам отвлечения внимания от своих методов борьбы с «лишним весом». Они могут незаметно выплевывать уже пережеванную пищу, прячут ее, кормят ею кошку или собаку и т.д. При этом изучается полезность и питательность каждого продукта, больные подсчитывают принятые калории, отказываются от «вредной пищи», которая может дать прибавку в весе. Кроме резкого самоограничения в еде больные часто принимают слабительное, интенсивно занимаются физическими упражнениями. Самой распространенной разновидностью нервной анорексии является стремление больных к похуданию путем регулярного вызывания искусственной рвоты, многие из них используют «крайние меры», такие как введение желудочного зонда для полного очищения желудка от пищи. У таких больных в дальнейшем развивается булимия. Они поглощают большое количество пищи, но затем вновь вызывают рвоту. Определение метода борьбы с лишним весом зависит от преморбидных особенностей личности. Подростки с признаками истерической акцентуации характера пользуются «более легкими способами» (слабительные, клизмы, искусственная рвота), больные психастенического склада считают такие методы неэстетичными, стараются сверх меры ограничить себя в еде, прибегают к интенсивным физическим нагрузкам. М. В. Коркина считает, что при развитии дисморфоманического этапа болезни у пациентов могут появляться идеи отношения, подавленное настроение. В последующем при развитии аноректического этапа эти расстройства исчезают. Через полтора-два года после начала болезни наступает третий этап — кахектический, когда больные теряют до 50% массы тела и обнаруживаются признаки дистрофии, эндокринных нарушений. Отмечается аменорея, истончение мышц, кожа становится сухой, цианотичной, шелушится, образуются пролежни и трофические язвы. Наблюдается ломкость ногтей, выпадение волос, кариес, выпадение зубов. Регистрируются признаки дистрофии миокарда, брадикардия, гипотония, общие энтероптоз, спланхноптоз, атония кишечника. Резко снижается содержание сахара в крови, определяются следы белка в моче, есть признаки анемии. Все эти признаки подтверждают психосоматический характер болезни с тесной взаимосвязью психического и соматического факторов. Диагноз, в особенности в начале болезни, представляет затруднение в связи с диссимуляцией, которая свойственна подобным больным. Они часто направляются к эндокринологу и лечатся по поводу эндокринопатии. В связи с этим очень важно знать первые признаки заболевания и психологический фактор формирования стойкой симптоматики нервной (психической) анорексии. БУЛИМИЯ Самоограничение в еде у многих больных довольно часто приводит к возникновению чувства голода — булимии. Хотя в настоящее время имеется тенденция разграничивать нервную анорексию и нервную булимию как самостоятельные заболевания, существуют данные (М. В. Коркина, М. А. Цивилько), свидетельствующие о том, что они являются стадиями одного заболевания. Во многих случаях собственно самоограничение в еде может быть очень коротким по времени состоянием, почти не заметным для окружающих. Затем оно сменяется выраженными проявлениями булимии, которые выступают на передний план. У многих больных состояние нервной анорексии и нервной булимии сосуществуют. В дальнейшем у ряда из них булимия принимает характер навязчивого влечения, что чаще развивается на фоне гипертимии, переходящей в состояние гипомании. Аффективные колебания проявляются при нервной анорексии (первая стадия болезни) и нервной булимией (вторая стадия болезни) и обнаруживаются в виде депрессии, реже в форме эйфории. Течение нервной булимии длительное, 5 - 7 лет, в ряде случаев с неполными ремиссиями. Этиопатогенез, патологическая анатомия Единой причины возникновения нервной анорексии и булимии не установлено. В этиопатогенезе заболевания принимают участие различные факторы. Большую роль играет предиспозиция личности (преморбидные акцентуации), семейные факторы, в анамнезе многих больных отмечаются заболевания желудочно-кишечного тракта. Социально-средовые моменты могут играть определенную провоцирующую роль (формирование в обществе идеи особой значимости для женщины эталона внешнего облика и «культа худобы»). Из черт характера, которые чаще встречаются у больных с нервной анорексией и булимией, чаще других отмечают упрямство, сверхаккуратность, гиперактивность, что сочетается с ригидностью, чрезмерной привязанностью к матери. Во многих случаях при развитии болезни определенную патогенную роль играет дисгармония пубертатного развития. Патогенез определяется многомерностью взаимовлияния психических и соматических факторов. В частности, наличие дистрофии, истощения декомпенсирует психическое состояние, что ведет к прогрессированию болезни. Таким образом, психосоматические связи обнаруживают множественность вариативных форм взаимодействия, в результате чего в клинике обнаруживаются различные оттенки динамики болезни. Распространенность Точных данных об эпидемиологии нервной анорексии и нервной булимии нет, но накапливаются сведения о тенденции к увеличению случаев заболевания: один случай заболевания на 200 школьниц в возрасте до 16 лет и один случай на 100 школьниц старше 16 лет, один случай на 50 студенток (А. Крисп, Д. Рид). Многие исследователи отмечают особую частоту нервной анорексии и булимии среди учащихся балетных училищ, манекенщиц, студентов театральных училищ — один случай на 14 учащихся балетных школ и манекенщиц, один случай на 20 студенток театральных училищ. Заболевают, как правило, девочки, подростки и молодые девушки (в 5-25 раз чаще, чем мальчики, подростки и юноши). Лечение При развитии дистрофии в случаях нервной анорексии необходимо стационарное лечение. Амбулаторная терапия возможна тогда, когда вторичные соматоэндокринные расстройства не достигают выраженной степени и отсутствует угроза жизни больного. Прежде всего, независимо от основной причины и нозологической формы нервной анорексии, необходимо провести курс общеукрепляющего лечения для восстановления соматического состояния (витаминотерапия, сердечно-сосудистые средства с одновременным введением достаточного количества жидкости). Показаны такие витаминные препараты, как карнитин, кобамамид. С первых дней лечения больным назначают дробное 6 -7-разовое питание небольшими порциями при наличии постельного режима после еды не менее чем на 2 ч. В дальнейшем проводится дифференцирование терапии в зависимости от устанавливаемой нозологической принадлежности нервной анорексии и булимии. При самостоятельном синдроме нервной анорексии (пограничный регистр нервно-психических расстройств) показана психотерапия, различные ее варианты, назначают транквилизаторы (феназепам, лорафен, стрезам, грандаксин), нейролептики мягкого действия (терален, хлорпротиксен, клопиксол). Больным шизофренией назначают нейролептики широкого спектра действия и противобредовые препараты (трифтазин, галоперидол, этаперазин, рисперидон) в малых дозах с корректорами. При стабилизации процесса лечение может проводиться амбулаторно. Важным фактором является трудовая терапия, включение больных в учебный процесс с целью полной реабилитации. Глава 37 ПОСТТРАВМАТИЧЕСКОЕ СТРЕССОВОЕ РАССТРОЙСТВО Понятие «посттравматическое стрессовое расстройство» (ПТСР) — новая диагностическая единица, введенная в МКБ-10. Необходимым условием возникновения ПТСР считается фактор вовлеченности индивидуума в экстраординарные ситуационные события со сверхмощным воздействием на психику. По мнению некоторых исследователей (Girolamo, 1992, и др.), хотя ПТСР у большинства пострадавших связано с подобными травматическими в отношении психики событиями, это не значит, что такое же расстройство не может возникнуть у некоторых людей в ситуациях, не относящихся к «экстраординарным», но в силу разных причин являющихся для них серьезной психотравмой. До выделения ПТСР в самостоятельную рубрику подобные нарушения ближе всего стояли к клиническому понятию «травматический невроз» (X. Оппенгейм, 1888), появившемуся в связи с описанием психических последствий железнодорожной катастрофы. Позднее был введен термин «военный невроз» (С. Barrois, 1907). Описывая одну из форм «нажитой психической инвалидности» у молодых людей, не имевших опыта и знаний, которых время выдвинуло на ответственные посты, что требовало полной самоотдачи, не считаясь с силами, П. Б. Ганнушкин выделил три группы симптомов. К первой он относил большую возбудимость и раздражительность, которая выходит за пределы астенической раздражительной слабости. Ко второй более распространенной группе симптомов он отнес приступы депрессии различной интенсивности и длительности, что связывалось с особенностями конституциональной основы, реакцией пациента на то или иное тягостное переживание, имевшее место в прошлом. Наконец, третья группа симптомов, как самое частое проявление, представляет различного рода психогенные истерические расстройства. Болезнь развивается в течение двух-четырех лет и приводит «к стойкому, неизлечимому ослаблению интеллектуальной деятельности» (П. Б. Ганнушкин, 1927). В результате тяжелого переутомления — физического, интеллектуального, морального, по П. Б. Ганнушкину, — у больных развивается поражение мелких сосудов мозговой коры и, таким образом, функциональное (невротическое) расстройство переходит в органическое. В. М. Морозов, ученик П. Б. Ганнушкина, описал прогрессирующую астению и прогерию узников немецких концентрационных лагерей (1958). У них развиваются различные приступы эмоциональной экмнезии с наплывами мыслей (идеорея) и преобладанием тягостных воспоминаний о прошлом. В соответствии с определением МКБ-X при ПТСР «возникает отставленная и затяжная реакция на стрессовое событие или ситуацию исключительно угрожающего или катастрофического характера, которая в принципе может вызвать общий дистресс почти у каждого человека». Отсюда очевидными являются две особенности этой патологии: психогенно детерминированная природа расстройства и, безусловно, особая тяжесть психогении. Распространенность. Данные о распространенности ПТСР у лиц, переживших экстремальные ситуации, обнаруживают колебания от 10% у свидетелей событий до 95% среди тяжело пострадавших (в том числе с соматическими повреждениями). В отечественной литературе Ю. В. Попов и В. Д. Вид (1998) дали показатель распространенности ПТСР среди перенесших тяжелый стресс, равный 50- 85%. КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ Посттравматическое стрессовое расстройство развивается после острой реакции на стресс (F43.0), которая характеризуется возникновением страха, психомоторного возбуждения, растерянностью, в ряде случаев — ступором, реакцией тревоги, паники, сужением сознания, расстройствами памяти. Иногда возникают острые психозы с дезориентировкой, слуховыми и зрительными галлюцинациями, отражающими пережитые события. В отличие от острой стрессовой реакции ПТСР возникает не в момент чрезвычайного события, а в отдаленные сроки. Специфическими для клиники ПТСР считаются постоянно повторяющиеся симптомы, связанные с содержанием психотравмирующей ситуации. В их число входят навязчивые воспоминания (идеорея, по В. М. Морозову), с постоянными мыслями или ощущениями; угнетающие, тяжелые сновидения, в которых отражаются происходившие события; нарушения восприятия, ощущения, которые соответствуют постоянно возобновляющемуся событию трагедии или катастрофы. Возможно появление иллюзий, галлюцинаций психогенного содержания. Подобные явления могут возникать в просоночных состояниях. У детей подобная симптоматика возникает аналогично тому, как это бывает у взрослых, но проявляется не так дифференцированно, преобладают неопределенные страхи, кошмарные сновидения. Характерным симптомом ПТСР, который определяет специфику заболевания, считается постоянно повторяющееся образное представление с характером фотографической четкости наиболее значимого психотравмирующего события (флэшбек). Подобные феномены могут возникать без всякого внешнего стимула. Гораздо более тяжелые реакции возникают у больных с ПТСР в ответ на события, напоминающие пережитые ими в прошлом. Примером служат реакции узников немецких концлагерей на вид свастики, другие формы фашистской атрибутики и др. Во многих случаях на первый план выступают нарушения сна, раздражительность, взрывчатость. Могут развиваться тяжелые депрессии, тревожные расстройства, алкоголизм. Больные выглядят угрюмыми, отчужденными, замкнутыми, они становятся трудными для общения даже с родными и близкими из-за раздражительности, переходящей в агрессивность со вспышками немотивированной злобы. Обычные требования рабочей дисциплины и субординации для них становятся почти невыполнимыми, что часто заканчивается тяжелым конфликтом, приводящим к необходимости оставить работу. Подобные события могут происходить и в семье, что приводит к ее распаду. На фоне тяжелого психопатоподобного поведения у больных отмечается подавленность, тревога, тоскливость, мысли о полной бесперспективности, иногда могут возникать taedium vitae. Для всех больных характерны, кроме повторяющихся воспоминаний, вегетативные расстройства. Формируется особый эгоцентризм, больные считают, что мир других людей, их интересы мелки, ничтожны. Они не обращаются за помощью, полагая, что врачи не могут оказать нужную помощь, даже общение с товарищами по пережитому вместе несчастью оказывается не столько успокаивающим, сколько тягостным, так как вновь заставляет вспоминать о тягостных событиях. Стремясь ослабить внутреннее напряжение, больные могут прибегать к приему алкоголя и наркотиков, но это не приносит необходимого облегчения. Динамика болезненных проявлений свидетельствует о том, что при ПТСР наблюдается сочетание психопатоподобных (эксплозивных, истерических), аффективных расстройств, усугубляемых алкоголизацией, употреблением наркотиков. На отдаленном этапе заболевания (через 12-14 лет) могут развиваться состояния с тяжелой бессонницей, отчаянием, безысходностью, суицидальными мыслями. Столь тяжелое состояние может приводить к утрате трудоспособности. Сексуальное насилие, случаи которого в настоящее время становятся довольно частыми, может стать очень тяжелым патогенным фактором, приводящим к развитию у лиц, перенесших его, на отдаленных этапах (по прошествии 9-10 лет) разнообразных посттравматических стрессовых симптомов, что свидетельствует о «долгожительстве» травмы изнасилования (Б. Д. Цыганков, А. И. Тюнева, 2006). Структурными составляющими данной нозологической формы у женщин являются два типа реакций на стресс: погружение и избегание, выраженность которых может быть оценена с помощью шкалы М. Горовиц. У женщин, подвергнувшихся изнасилованию, выявлялись оба типа реакций. Активное погружение в воспоминания о прошлых событиях наблюдается у большинства обследованных и включает в себя фиксацию на происшедшем. Подобная фиксация заключается в постоянном возвращении в мыслях к событиям, связанным с сексуальной агрессией, это сопровождается наплывом сильных душевных переживаний, включающих образы, чувства, мысли или восприятия, а также повышенную тревожность, эмоциональную неустойчивость, ухудшение отношений в семье, ослабление социальных контактов, замкнутость (в случаях, когда событие получило огласку). У больных отмечаются повторяющиеся депрессивные сны, отражающие ситуацию насилия с внезапными пробуждениями и вегетативными проявлениями. Характерной чертой при реакции погружения можно считать убежденность в связи своих болезненных переживаний и психологических проблем непосредственно с травмой изнасилования. Реакции избегания у перенесших изнасилование отличаются упорным, стойким игнорированием мыслей, чувств, разговоров, каким-либо образом ассоциирующихся с сексуальным насилием. В беседах такие больные стараются избегать описания подробностей травмы, ограничиваясь общими фразами, они сами признавали, что воспоминания об изнасиловании вызывают психологический дискомфорт. Некоторые из них не позволяли себе думать о происшедшем, старались ни с кем не говорить о психотравмирующем событии. Разнообразные психотравматические симптомы у женщин, переживших изнасилование, встречались, по данным Б. Д. Цыганкова и А. И. Тюневой, в 69,8% наблюдений. В таких случаях отмечалось снижение общего уровня функционирования, уменьшение интереса к окружающему, повышенная раздражительность наряду с чрезмерной пугливостью, наличие вегетативных дисфункций, развитие внезапных ярких воспоминаний. Наиболее характерными симптомами ПТСР у жертв сексуального насилия являются высокий уровень тревоги и низкая самооценка. У женщин возникает ощущение безвозвратной потери значительной части своей предыдущей жизни, чувство вины, в ряде случаев при истероидном защитном поведении самоупреки могут быть использованы жертвой насилия для привлечения к себе внимания. Идеи самообвинения чрезвычайно распространены среди жертв сексуального насилия, они зачастую играют ведущую роль в клинической картине ПТСР. Многие больные ПТСР стремятся полностью изменить направленность своих стремлений, стараются изолировать себя от всего, что связывает их с общественными интересами, избегают разговоров на социальные темы. ЛЕЧЕНИЕ Больные ПТСР требуют медикаментозной (психофармакотерапия), психотерапевтической помощи, а также проведения реабилитационных мероприятий. Если больные попадают в стационар после воздействия психогенной травмы, должна осуществляться специализированная помощь, по возможности немедленно. Назначать психотропные препараты следует одновременно с другими лечебными мероприятиями терапевтического или хирургического характера. Чаще всего используют небольшие дозы транквилизаторов или антидепрессантов с целью снятия проявлений тревоги, гипотимии, нормализации сна (релиум, амитриптилин, ремерон). При выраженной возбудимости используют нейролептик седативного действия (неулептил, терален). При длительном течении ПТСР на более поздних этапах заболевания используют большие дозировки препаратов (амитриптилин до 300 мг/сут, леривон до 90-120 мг/сут, сертралин до 200 мг/сут), нормотимики (карбамазепин до 1500 мг/сут). Самым сложным является организация психиатрической помощи больным ПТСР на отдаленных этапах. Целесообразно создание специальных лечебно-реабилитационных центров. Их преимуществом является возможность анонимного обращения, получения любого вида помощи (например, питания, физиотерапии и др.). Обязательно проведение психотерапевтической коррекции. С. Н. Ениколопов (1998) полагает, что восстановление здоровья до начального, предшествующего психотравме уровня требует создания дополнительных ресурсов «Я», необходимых для того, чтобы справиться с пережитым стрессом. В реализации лечебной стратегии необходимо формирование позитивного отношения к симптомам, уменьшение «избегания», изменение атрибутики смысла, создание у пациента ощущения «контроля над травмой». Глава 38 РАССТРОЙСТВА ЛИЧНОСТИ (ПСИХОПАТИИ) Расстройства личности, или психопатии, — стойкая, развивающаяся в детстве и сохраняющаяся в течение всей жизни патология (деформация) личности, проявляющаяся в искажении ее цельности, выраженная в такой степени, что нарушает адаптацию и приводит к затруднению межличностных отношений. Психопатические личности — это люди, которые, по выражению К. Шнайдера, вследствие своих психических особенностей страдают сами и заставляют страдать других. Личностные девиации у таких больных могут претерпевать известные видоизменения, усиливаться или, наоборот, сглаживаться. Расстройства личности не воспринимаются больными как чуждые, требующие медицинской (психиатрической) помощи. Поскольку патологические изменения при психопатии препятствуют естественной адаптации в обществе, для их диагностики имеют значение социальные критерии. Еще в античные времена Цицерон (I в. до н.э.) считал, что «подобно изъянам тела могут наблюдаться изъяны души, затрудняющие жизнь людям, которые их имеют, однако термина в отношении их еще не подобрано». Ф. Пинель (1809) одним из первых психиатров описал подобные личностные аномалии под названием «мания без бреда». Сам термин «психопатия, психопатии» появился впервые у русских писателей Н. Лескова и А. Чехова (1885), а затем он был использован в психиатрии В. М. Бехтеревым (1886). В. Х. Кандинский (1890) основой психопатии считал неправильную организацию нервной системы, что приводит к крайней изменчивости, непостоянству, дисгармонии всей душевной жизни. Причиной подобной патологии он считал наследственную отягощенность или влияние внешних вредностей на центральную нервную систему в раннем постнатальном периоде. Наиболее глубоким исследованием психопатии является классическая работа П. Б. Ганнушкина (1933)80, где автор подробно описал ее статику, динамику и систематику. В современной классификации МКБ-10 расстройства личности описываются в рубрике F60. Данные о распространенности психопатий расходятся, и весьма существенно, что связано с отсутствием единства взглядов на критерии отграничения данной патологии у разных авторов. Б. Д. Цыганков и Б. Д. Петраков (1996) приводят данные о разбросе показателей от 3 до 20-50 случаев на 1000. При использовании диагностических критериев МКБ-10 распространенность психопатий в среднем составляет 5%. Известно, что примерно треть больных, обратившихся к терапевту, имеет те или иные расстройства личности. Распространенность расстройств личности среди амбулаторных больных психиатрической практики составляет 20-40%, среди госпитализированных — 50%. Расстройство личности среди правонарушителей выявляется у 78% мужчин и 50% женщин, находящихся в тюремном заключении (Д. Ю. Вельтищев, 2006). КЛИНИКА Психопатии относят к пограничным психическим расстройствам, они занимают положение между личностными акцентуациями (отдельными характерологическими отклонениями, хорошо компенсированными, приводящими к нарушению поведения лишь в непродолжительные периоды связанных с психическими травмами декомпенсаций) и прогрессирующими психическими заболеваниями. В нашей стране при установлении диагноза психопатия используются клинические критерии, установленные П. Б. Ганнушкиным: стабильность личностных деформаций, тотальность психопатических особенностей личности с нарушением всего психического склада и выраженность патологических черт характера до степени, приводящей к нарушению социальной адаптации. По мнению П. Б. Ганнушкина, «нет невроза без психопатии», т.е. невроз по существу представляет собой лишь декомпенсацию психопатии (например, истерический невроз есть декомпенсация истерической психопатии). Но не все разделяют подобную точку зрения. Например, В. А. Гиляровский считает, что при известных (стрессовых) условиях невроз может развиваться и у психически устойчивой, здоровой личности, но в большинстве случаев позиция П. Б. Ганнушкина оказывается клинически верной. Для классификации психопатии могут быть использованы различные подходы. К ядерным (конституциональным) психопатиям относят типы, обусловленные, в основном, наследственной патологией. К краевым (О. В. Кербиков, 1960), которые обозначают как патохарактерологическое развитие, относят варианты психопатий, обусловленные в первую очередь неправильным воспитанием. В России долгое время описывали личностные типы в соответствии с теорией И. П. Павлова о соотношении процессов возбуждения и торможения в коре головного мозга. В соответствии с таким представлением выделяют круг возбудимых и тормозимых психопатий. К возбудимым относят эксплозивных, эпилептоидных, паранойяльных, истерических, неустойчивых, гипертимных психопатов. К тормозимым — психастенических, ананкастных, астенических психопатов, сенситивных шизоидов. Наиболее распространены классификации психопатий, основанные на клиническом описании их типов, которые могут соответствовать по внешним проявлениям основным психическим заболеваниям. Э. Кречмер (1921) обозначал характеры, напоминающие шизофрению, как шизоидные, а те, которые напоминают циркулярный психоз, как циклоидные. П. Б. Ганнушкин выделял эпилептоидных и паранойяльных психопатов. Таким образом, первоначальное деление Броуна (1790) всех заболеваний на астенические и стенические в соответствии с наличием астении или стении претерпело трансформацию в связи с уточнением более сложных характеристик аномалий личности. Все же в практике работы врача-психиатра чаще других встречаются личности астенического психопатического склада (соответствует зависимому расстройству личности по МКБ-10, шифр F60.7). Астеническая психопатия. Отличительной особенностью этого типа являются легкая истощаемость и раздражительность, что напоминает классическую неврастению Дж. Бирда с «раздражительной слабостью». Больные обращают на себя внимание робостью, застенчивостью и крайней впечатлительностью, склонностью к самонаблюдению. Эти качества проявляются легче всего в необычных, нестандартных ситуациях. Самосознание подобных астеников определяется преобладанием неудовлетворенности собой, чувством собственной неполноценности, несостоятельности, пессимистической самооценкой, неверием в себя, зависимостью от окружающих, опасением предстоящих трудностей. Они страшатся ответственности, не могут проявлять инициативу и чаще занимают пассивную позицию в жизни, обнаруживают покорность и подчиняемость, безропотно сносят все обиды как само собой разумеющееся. Некоторые астеники отличаются общей вялостью, отсутствием инициативы, нерешительностью, мнительностью, апатичным или (чаще равномерно угнетенным настроением. Они не способны к длительному усилию, работа их утомляет. Опасаясь всевозможных болезней, они ищут в своих отправлениях какие-либо признаки отклонения от нормы. Направляя свое внимание на мельчайшие ощущения своего тела, они против воли расстраивают и без того неправильно у них действующие вегетативные функции, и если к этому добавляются неприятные моменты (тяжелые условия жизни, неприятности на работе и др.), у них легко возникают настоящие «неврозы органов» (например, кардионевроз). Разновидностью астенической психопатии П. Б. Ганнушкин считает тип, описанный С. А. Сухановым как психастения и тревожно-мнительная личность. Здесь основное свойство — это склонность к излишним тревогам и к утрированной мнительности. Люди подобного типа волнуются по поводу того, к чему большинство людей относится спокойно или даже равнодушно (тревожное, уклоняющееся расстройство личности). По мнению П. Б. Ганнушкина, у ряда больных-психастеников преобладает склонность к сомнениям, крайняя нерешительность в принятии решений, определении собственной линии поведения, у них отсутствует уверенность в правильности своих чувств, суждений, поступков. Им не хватает самостоятельности, умения постоять за себя, решительно ответить отказом. В соответствии с концепцией П. Жане, все эти свойства являются результатом ослабления напряжения психической деятельности, общим чувством «неполноты», переживания всех психических процессов. Хотя поведение психастеников, их взаимоотношения с людьми не всегда рациональны, они редко сопровождаются спонтанными побуждениями. Непосредственное чувство малодоступно психастенику, как писал П. Б. Ганнушкин, а «беззаботное веселье редко является его уделом». Постоянное осознание недостаточной полноты и естественности различных проявлений психической деятельности, постоянные сомнения в возможности их реализации способствуют превращению таких личностей в несамостоятельных, зависимых, постоянно нуждающихся в советчиках, вынужденных прибегать к посторонней помощи. Э. Крепелин справедливо оценивал это как общее свойство психопатии — психический инфантилизм. Тревожно-мнительных, описанных С. А. Сухановым психастеников Т. И. Юдин расценивает как сенситивных. Они впечатлительны, склонны к застреванию на отрицательно окрашенных впечатлениях, боязливы, ранимы, обидчивы, конфузливы, иногда их робость настолько велика, что они не могут поступать по собственному усмотрению. Они мало приспособлены к физическому труду, непрактичны, неловки в движениях. Как подметил П. Жане, они увлекаются проблемами, очень далекими от реальной действительности, постоянно озабочены, как бы кого-либо не обеспокоить, они постоянно анализируют себя со свойственной им уничижительной самооценкой, преувеличением собственных недостатков. Обычно психастеники все же в достаточной мере компенсированы в жизни, при правильном укладе жизни им удается преодолевать свои сомнения. Несмотря на мягкость и нерешительность, психастеники могут проявлять неожиданную для них твердость, если того требуют обстоятельства, часто они стараются сделать намеченное как можно быстрее, далают это с особым старанием. В экстремальных ситуациях такие люди могут совершенно неожиданно обнаружить не свойственную им ранее отвагу. Ананкастная психопатия характеризуется формированием навязчивостей различного содержания. Преобладают мыслительные навязчивости, при декомпенсации могут обнаруживаться ритуалы. Шизоидное расстройство личности (шизоидная психопатия) характеризуется замкнутостью, преобладанием внутренней жизни (аутизм, по Э. Блейлеру). Люди, принадлежащие к этому типу, предпочитают одиночество, у них нет активного стремления к общению, они предпочитают чтение, природу, созерцательную жизнь, лишены спонтанности. По Э. Кречмеру, шизоидные психопаты обнаруживают особую, психэстетическую пропорцию в структуре личности с сочетанием черт чрезмерной чувствительности (гиперестезии) и эмоциональной холодности (анестезии). В зависимости от преобладания гиперэстетических или анэстетических элементов выделяют два типа, соединенных между собой рядом переходных вариантов. Сенситивные шизоиды — гиперэстетичные с преобладанием астенического радикала, в то время как экспансивные шизоиды — холодные, безразличные вплоть до тупости с преобладанием стеничности, гиперактивности. Сенситивные шизоиды — это лица с «сверхнежной» (по Э. Кречмеру) внутренней организацией, болезненно чувствительные, мимозоподобные. Они подолгу переживают замечания в свой адрес, любую, даже мелкую, обиду, им трудно освободиться от воспоминаний о давно услышанной грубости. Это люди с настороженным отношением ко всему, что их окружает, глубоко чувствующие, круг их привязанностей достаточно ограничен. «Острие» их переживаний всегда направлено на самих себя, что может достигать степени самоистязания. Несмотря на скромность, мечтательность, легкую истощаемость, отсутствие склонности к бурному проявлению эмоций, они болезненно самолюбивы. Т. Н. Юдин полагает, что стенический аффект проявляется у них как особая гордость: «Прощаю все другим, но не прощаю себе». Они обнаруживают одностороннюю углубленность в работе, предельную добросовестность и обстоятельность, чаще ограничиваются узким кругом повседневных обязанностей. Под воздействием травмирующих их обстоятельств, вследствие, например, различных этических конфликтов, они легко теряют душевное равновесие, становятся подавленными, вялыми, у них усиливается отгороженность от окружающих, могут возникать нестойкие сенситивные идеи отношения при обострении недоверчивости. Экспансивные шизоиды решительны, не склонны к сомнениям и колебаниям, они мало считаются с взглядами других, сухи и официальны в отношениях с окружающими. Требовательная принципиальность в общении сочетается у них с полным безразличием к судьбам людей. Все это делает их характер трудным, даже «скверным» при выраженном высокомерии холодности, неспособности к сопереживанию, бессердечии и даже жестокости. Одновременно они легко уязвимы, умело скрывают неудовлетворенность и неуверенность в себе. Нередко у экспансивных шизоидов проявляются эксплозивные реакции, вспышки гнева, импульсивные поступки как ответ на серьезные жизненные затруднения. В более тяжелых случаях возможно появление состояний, близких к параноидным реакциям, при этом свойственная им недоверчивость проявляется катотимными бредовыми переживаниями. Экспансивные шизоиды, по мнению С. А. Суханова, очень близки к тому типу, который он описывал под названием «резонирующего характера». При этом наблюдается наклонность к своеобразным рассуждениям при всяком удобном и неудобном случае. Такие личности мало считаются с взглядами других и самоуверенны как в поступках, так и в речах, они любят вмешиваться в чужие дела, давать всем советы, собственное «Я» всегда стоит на первом месте. Моральные чувствования у резонеров выражены слабо. Внешнее поведение шизоидов лишено эмоциональности, естественной пластичности и гибкости психики, что придает всему рисунку личности черты схематичности. Лица шизоидного типа не смешиваются со средой, между, ними и окружающими людьми сохраняется невидимая преграда. Их внешний облик и поведение часто дисгармоничны и парадоксальны, мимика и моторика лишены естественности, непринужденности, что может считаться также характерным для их психического облика в целом. Параноидное расстройство личности (паранойяльная психопатия). Этот тип личности ближе всего стоит к шизоидам. Готовность к параноическим развитиям является здесь наиболее типичной. Для этого типа психопатических личностей характерными являются стеничность, переоценка своего «Я», подозрительность и склонность к образованиям сверхценных идей. Это люди неоткровенные, своенравные, раздражительные, с преобладанием односторонних аффектов, которые часто берут верх над логикой и рассудком. Они чрезвычайно аккуратны, добросовестны, нетерпимы к несправедливости. Их кругозор довольно узок, интересы, как правило, ограничены, суждения чересчур прямолинейны, не всегда последовательны. Случайные поступки окружающих они часто расценивают как враждебные, во всем видят какой- то особый смысл. Крайний эгоцентризм является отличительной чертой параноических психопатов, именно это является основой их повышенного самомнения, обостренного чувства собственного достоинства. Ко всему, что лежит вне сферы собственного «Я», они безразличны. Постоянное противопоставление себя окружающим может сочетаться с глубоко скрываемым чувством внутренней неудовлетворенности. Недоверчивость в таких случаях легко переходит в подозрительность, легко возникает убежденность, что к ним относятся без должного уважения, хотят оскорбить, ущемить их интересы. Любой пустяк, любое индифферентное событие может истолковываться как проявление плохих намерений, враждебного отношения. Комплекс подобных личностных аномалий остается стойким и не меняется в течение всей жизни, может даже наблюдаться патологическое разрастание того или иного признака (С. А. Суханов, 1912). Это обусловливает готовность к параноическому реагированию. По П. Б. Ганнушкину, специфическим свойством параноика является склонность к образованию сверхценных идей, которые различны по фабуле (преследование, ревность, изобретательство) и подчиняют себе всю личность, определяют общее поведение. Экспансивные параноические личности — патологические ревнивцы, лица, склонные к конфликтам, сутяги, правдоискатели, «реформаторы». По мнению В. Ф. Чижа (1902), они всегда довольны собой, неудачи их не смущают, борьба с «личными врагами» закаляет их, заряжает энергией. Энергия и активность сочетается с повышенным фоном настроения. Сюда относится и группа фанатиков, которые с особой одержимостью и страстностью посвящают себя какому-то одному делу (примером может служить религиозный фанатизм). Могут встречаться также (хотя и редко) паранойяльные сенситивные психопаты. Они в период компенсации обнаруживают сходство с сенситивными шизоидами. В целом сенситивные, астенические черты у подобных личностей сочетаются со стеническими (честолюбие, повышенное чувство собственного достоинства). По Э. Кречмеру (1930), особенно типичным для них является возникновение в связи с различными этическими конфликтами длительных сенситивных реакций, определяющих «невроз отношения». С межличностными конфликтами связаны чаще всего явления декомпенсации у паранойяльных психопатических личностей. Основная фабула паранойяльного развития определяется содержанием провоцирующей ситуации. При этом мышление характеризуется инертностью и обстоятельностью. Диссоциальное расстройство личности (неустойчивая психопатия). Подобный тип личности отличается незрелостью моральных и волевых качеств, их недоразвитием, повышенной внушаемостью, отсутствием позитивных этических жизненных установок. Уже в детском возрасте такие лица характеризуются отсутствием стойких интересов, отсутствием собственной точки зрения, повышенной внушаемостью. Они не склонны выбирать какой-либо вид полезной деятельности, предпочитая развлечения, свободное времяпровождение, при этом никаких угрызений совести нет. Если возникает необходимость приложить к чему-либо серьезное усилие воли, они немедленно от этого отказываются, заменяют тем, что не требует напряжения, тем, что можно сделать легко, без усилий. Отсюда частые нарушения дисциплины, правил общежития. В общении с людьми у таких лиц легко заметить простодушие, легкость, с какой они вступают в контакт. Однако при этом не устанавливается стойких привязанностей, даже в отношениях с близкими людьми, родственниками. Для неустойчивых психопатов нет никаких запретов или ограничений. Чтобы вести себя по собственному усмотрению, они, будучи подростками, часто убегают из дома. Они живут, не задумываясь о будущем, одним днем, принимаются то за одно дело, то за другое, никогда не доводят начатое до конца, предпочитают легкий заработок серьезному ответственному труду, склонны жить за счет других. При постоянном принуждении и строгом контроле со стороны окружающих за их поведением на какое-то время возникает компенсация состояния. Если же строгого контроля нет, они предпочитают праздный образ жизни, легко вовлекаются в антисоциальные группы, могут в компании совершать антисоциальные поступки, мелкие преступления, легко привыкают к спиртному и наркотикам. Уличенные в неблаговидных делах, в совершении преступлений, подобные лица перекладывают свою вину на других, не обнаруживая никакого стыда или смущения, склонны к псевдологии, их ложь довольно наивна, плохо продумана, неправдоподобна, что их также абсолютно не смущает. Эмоционально неустойчивое расстройство личности. Основное свойство этого типа — импульсивность в поступках без учета возможных последствий, отсутствие самоконтроля. Подобный вариант патологии личности был описан ранее других (Ф. Пинель, 1899; Дж. Причард, 1835), и даже в Англии, где долгое время не принимали понятие «психопатия», впервые в руководстве Дж. Хендерсон (1939) возбудимый вариант психопатии противопоставлялся астеническому. По Э. Крепелину (1915), возбудимая психопатия (импульсивные психопаты) характеризуется необузданностью эмоций, их неукротимостью и непредсказуемостью. О повышенной раздражительности в отношении окружающих как типичной особенности подобных лиц писал В. М. Бехтерев (1891). Любой ничтожный повод, как он отмечал, приводит возбудимых психопатов в сильное раздражение, так что они «выходят из себя» при малейшем противоречии и даже без всякого повода иногда не могут сдержать своих порывов. Очевидный гнев часто возникает как импульсивная реакция в ответ на различные житейские пустяки. В. Маньян (1890) писал о том, что мозг этих людей при малейшем беспокойстве делается жертвой напряженности, проявляющейся крайне живой раздражительностью и жестокой вспыльчивостью. Ш. Милеа (1970) тщательно изучил анамнез возбудимых психопатов и показал, что «трудное поведение» наблюдается у них с детства. Подобные ранние нарушения часто не привлекают внимание родителей и воспитателей в связи с их оценкой как чисто «возрастных» особенностей. Требования соблюдать режим обычно приводят к очевидной манифестации расстройств, что заставляет обратиться за помощью. Такие дети впервые поступают в больницу (60,6%) лишь в школьном возрасте. В отношении зрелого возраста Э. Крепелин показал, что психопатические личности возбудимого типа составляют около трети всех психопатов, в связи с этим он обозначал их термином «раздражительные», которым свойственны бурные безудержные взрывы эмоций. Э. Кречмер (1927) рассматривал эксплозивные реакции описываемых психопатов как такой тип реагирования, при котором сильные аффекты разряжаются без задержки размышлением. У некоторых лиц такие «эксплозивные диатезы» возникают только в состоянии патологического опьянения и выявляют на высоте его развития сумеречное помрачение сознания. Практика работы психиатра свидетельствует, что сужение сознания может возникать на высоте аффекта у этих лиц и вне опьянения. Вот эпизод, имевший место в клинической картине эксплозивной психопатии у больного, описанного Т. К. Ушаковым (1987).
Недостаточную уравновешенность С. С. Корсаков (1893) оценивал как основную черту психопатической конституции. Аффекты, по мнению В. П. Сербского (1912), у подобных психопатов возникают легко, по своей силе они далеко не соответствуют вызвавшей их причине. Описываемая ранее эпилептоидная психопатия в значительной степени соответствует признакам возбудимой психопатии, но здесь одновременно со взрывчатостью наблюдается вязкость, торпидность мышления, злопамятность, обстоятельность, педантизм, застреваемость на мелочах, медлительность. Однако со временем у таких лиц накапливается раздражение, которое внезапно может вылиться в агрессию, опасную для окружающих. Истерическое расстройство личности (истерическая психопатия). Особенности, характеризующие специфику истерических лиц, известны давно. Еще Т. Сиденгам (1688) сравнивал эту болезнь с Протеем81 в связи с чрезвычайной изменчивостью поведения при ней, он же впервые отметил, что страдать истерией могут не только женщины, но и мужчины. Т. Сиденгам дал краткое, но точное описание истерического характера: «Все полно капризов. Они безмерно любят то, что вскоре без оснований начинают ненавидеть». В психике истерических психопатов резкое преобладание получают эмоции, аффекты с преувеличенной демонстрацией своих чувств и переживаний. Их внутренний облик определяется преобладанием глубокого эгоцентризма, духовной пустотой при склонности к внешним эффектам, демонстративности, что свидетельствует о психической незрелости, психическом инфантилизме (кардинальный признак психопатии, по Э. Крепелину). В связи с этим поведение истерических психопатов диктуется не внутренними побуждениями, а стремлением произвести впечатление на окружающих, постоянно играть роль, «жаждой признания» (К. Шнайдер). Такая особенность психики делает их похожими на актеров. Потому, например, во Франции даже ввели термины «гистрионизм», «гистрионическая личность» (от лат. histrio — бродячий актер, для которого характерно стремление нравиться и обольщать). К. Ясперс (1923) видел основную черту истерических психопатов в их желании казаться в глазах окружающих «больше, чем есть на самом деле». Склонность к выдумкам, фантазиям, псевдологии связаны именно с этим основным качеством истеричных личностей, с их «жаждой признания». Подобные свойства отмечаются у этих личностей с детства, когда могут проявляться и двигательные истерические «стигмы» — припадки с плачем, конвульсиями, заиканием, явлениями внезапной афонии, астазии-абазии. У таких детей и подростков обнаруживается склонность к экстравагантным поступкам, зачастую легкомысленным, они идут на различные авантюры, не способны к систематической целенаправленной деятельности, отказываются от серьезного труда, требующего основательной подготовки и устойчивого напряжения, усидчивости, их знания поверхностны, не глубоки. Истерических психопатов привлекает праздная жизнь с развлечениями, им нравится получать от жизни одни удовольствия, любоваться собой, красоваться в обществе, «пускать пыль в глаза». Они стараются подчеркнуть свое превосходство — красоту, одаренность, необычность — самыми различными способами: стремлением крикливо, подчас даже вычурно одеваться, демонстрируя приверженность моде; преувеличением своих знаний в таких областях как философия, искусство. Они не прочь подчеркнуть свое особое место в обществе, намекая на связи с известными людьми, говорят о своих богатых, широких возможностях, что является лишь плодом фантазии и следствием псевдологии. Эти свойства П. Б. Ганнушкин объяснял стремлением истерических психопатов быть в центре внимания. Реальный мир для человека с истерической психикой приобретает, по П. Б. Ганнушкину, своеобразные причудливые очертания, объективный критерий для них утрачен, что часто дает повод окружающим обвинить такого человека в лучшем случае во лжи или притворстве. Из-за отсутствия способности объективно воспринимать реальность истерики одни события оценивают как необычайно яркие и значимые, другие — как бледные и невыразительные; отсюда для них вытекает отсутствие разницы между фантазией и действительностью. Прогноз при истерической психопатии чаще неблагоприятен, хотя при хороших социальных и трудовых условиях в зрелом возрасте может наблюдаться стойкая и длительная компенсация. Они становятся несколько ровнее, приобретают определенные трудовые навыки. Менее благоприятны случаи с наличием псевдологии, такие психопаты выделяются даже в самостоятельную группу лгунов и обманщиков (по Э. Крепелину, 1915). Психопатия аффективного круга. Циклоидную психопатию Э. Кречмер противопоставлял шизоидной, отметив естественность аффектов и всей психической жизни, «округлость» характера циклоида в отличие от схематизма шизоидов. Э. Блейлер (1922) обозначил особенность циклоидов термином «синтония». Этим людям легко в общении со всеми, они душевно отзывчивы, приятны, просты и естественны в обхождении, свободно проявляют свои чувства; для них характерно мягкосердечие, приветливость, добродушие, теплота и искренность. В повседневной жизни циклоиды реалисты, они не склонны к фантазиям и заумным построениям, принимая жизнь такой, какая она есть. Психопатические личности аффективного круга предприимчивы, покладисты, трудолюбивы. Их основные особенности — эмоциональная лабильность, неустойчивость настроения. Радость, «солнечное настроение» легко сменяется грустью, печалью, сентиментальность является их обычным свойством. Психогенные и аутохтонные фазовые расстройства могут возникать у них достаточно часто. Подобная аффективная неустойчивость начинает обнаруживаться у подобных лиц еще в школьном возрасте. Г. Е. Сухарева отмечает, что у детей аффективная лабильность имеет периодичность, но фазы коротки по времени (два-три дня), грусть может сменяться двигательным беспокойством. На протяжении всей жизни возможна периодическая смена одних состояний другими, но они также кратковременны. При рассмотрении динамики аффективной психопатии возникает вопрос о соотношении подобных случаев с циклотимией как эндогенным заболеванием. Ряд исследований катамнестического характера свидетельствуют в пользу самостоятельности психопатий аффективного типа (К. Леонгард, 1968, и др.). В зависимости от преобладающего аффекта в этой группе выделяют гипотимиков и гипертимиков. Гипотимики — прирожденные пессимисты, они не понимают, как люди могут веселиться и радоваться чему-либо, даже какая-либо удача не вселяет в них надежду. Они говорят о себе: «Я не умею радоваться, мне всегда тяжело». Поэтому они замечают лишь темные и неприглядные стороны жизни, большую часть времени они пребывают в мрачном расположении духа, но могут это маскировать, скрывают уныние показным весельем. На всякое несчастье реагируют тяжелее других, при неудачах винят себя. В спокойной, привычной обстановке — это тихие, грустные, мягкие и доброжелательные люди. Гипертимики, в отличие от гипотимиков, неукротимые оптимисты, им свойственно хорошее бодрое самочувствие, приподнятое настроение, стремление к деятельности. В школьные годы у них обнаруживаются чрезмерная подвижность, повышенная отвлекаемость, суетливость, многословие. Затем двигательное возбуждение исчезает, преобладающим свойством становится стремление к лидерству, удовольствиям, что создает повод для конфликтов. Во взрослой жизни они так и остаются оптимистически заряженными, подвижными, довольными собой, умеющими пользоваться всеми дарами жизни, часто становятся деловыми людьми, преуспевающими во всех начинаниях. Несмотря на повышенную возбудимость, вследствие которой обнаруживают вспыльчивость, у них достаточно ресурсов для того, чтобы самим успокаиваться. Н. Петрилович выделяет экспансивных гипертимиков — эгоистичных, властных, но неглубоких по натуре. Они склонны к сильным, но кратковременным аффектам, почти всегда нетерпеливы и чрезмерно решительны. Их деятельность чаще всего характеризуется односторонней направленностью. ДИНАМИКА ПСИХОПАТИЙ По П. Б. Ганнушкину, психопатию необходимо изучать не только в статике, выделяя наиболее типичные варианты, но и в динамике. В связи с этим важно отметить, что расстройства личности нельзя отнести к болезненным процессам, так как они не имеют прогредиентного течения (в противоположность, например, шизофрении), но динамика при психопатиях очевидна. Изменения в состоянии (периоды декомпенсации), которые расцениваются как фаза (приступы), могут возникать у психопатических личностей без причин, спонтанно (аутохтонно), с возвращением по их завершении к состоянию, предшествующему началу приступа, или зависеть от различных внешних влияний. Например, В. М. Бехтерев (1886) отмечал связь декомпенсаций не только с психогенными воздействиями, но и с такими явлениями, как менструальный цикл у женщин, беременность, соматические заболевания и даже изменения погоды. Все эти факторы играют роль провоцирующих механизмов и не влияют существенно на клиническую картину фазы и ее длительность. Фазы не всегда можно рассматривать в рамках временного обострения конституциональных свойств (депрессивные фазы у гипотимиков, маниакальные у гипертимиков). Действительно, практика свидетельствует, что депрессивные фазы могут развиваться не только у циклоидов, но и у шизоидов, истериков, тревожно-мнительных астеников. Как считал П. Б. Ганнушкин, возникновение более стойких фаз свидетельствует о более глубоких по сравнению с психогенной декомпенсацией нарушениях психической деятельности, для их появления помимо конституционного предрасположения требуется «некоторый добавок», напоминающий проявления соответствующих прогредиентных заболеваний. Например, при психопатии шизоидно-ананкастного круга [идеообсессивная психопатия, по С. А. Суханову, (1905), ананкастная психопатия, по К. Шнайдеру (1928)] формируются аутохтонные обсессивные фазы, не имеющие прямой связи с аффективными расстройствами. Патологические реакции (декомпенсации) являются результатом неприятных жизненных событий, стрессов, длительного перенапряжения, неотреагированных ожиданий. С учетом того, что для каждого типа есть свой набор индивидуально значимых «ранящих» событий, для психопатов другого типа, другой мозаики эти же события могут оказаться не столь значимыми. Например, психастеники с трудом переживают ситуации выбора, астеники и циклоиды, а также истерики — одиночество, изоляцию; эксплозивные и гипертимные — ситуации, которые требуют аккуратности, точности, педантизма; паранойяльные не терпят возражений, остро реагируют на непризнание их заслуг. Сами по себе реакции могут быть направлены внутрь себя (это приводит к внутреннему конфликту, неврозу) или вовне (агрессия, сверхценные мысли преследования, кверулянтство). ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Этиопатогенез психопатий имеет мультифакториальную обусловленность. Главная роль принадлежит генетическим, конституциональным факторам. Э. Кречмер, а затем В. Шелдон разрабатывали учение о роли соотношения между строением тела и типом личности (циклоиды — пикники, шизоиды — лептосомы и астеники). Значимость генетических факторов при расстройствах личности подтверждается данными биологических исследований, в соответствии с которыми конкордантность в монозиготных близнецовых парах по личностным расстройствам достоверно выше, чем в дизиготных (В. Д. Москаленко, 1988). В пользу участия наследственных механизмов в формировании расстройств личности свидетельствуют результаты изучения приемных детей. По данным Ф. Шульзингер (1972), обследование приемных детей-социопатов показало, что аналогичные расстройства личности встречаются у биологических родителей в 5 раз чаще, чем у приемных. Большое значение в генезе психопатий, как это предполагал еще П. Б. Ганнушкин, имеют также негрубые экзогенно-органические повреждения головного мозга во внутриутробном, перинатальном и раннем постнатальном периодах развития. Подобные повреждения могут быть связаны с различными мозговыми заболеваниями, инфекциями, травмами, интоксикациями. В последнее время большое значение в концепции личностных расстройств придается дефектам катехоламиновой нейромедиации на уровне синапса и его структурных элементов (Б. М. Коган, 1995; Т. Б. Дмитриева, 1997), хотя точные механизмы их развития до настоящего времени полностью не установлены. Дифференциальный диагноз психопатии необходимо проводить с психопатоподобной малопрогредиентной шизофренией. При этом главным критерием отграничения является отсутствие прогредиентности, а также отсутствие основных симптомов шизофрении (см. гл. 18 «Шизофрения») и сохранение общего рисунка личности при психопатии. Паранойяльные состояния в рамках динамики психопатии отличаются от шизофрении сугубой конкретностью бредовых построений, их неизменной связью с реальными событиями, отсутствием генерализации и систематизации. Шизоидная психопатия в отличие от шизофрении характеризуется начинающимся еще в детстве формированием аномального характера без резких сдвигов, она на протяжении всей жизни сохраняет свое своеобразие, а ее «обладатели» находят свою нишу в социальной среде и не обнаруживают признаков опустошения личности со снижением энергетического потенциала, что характерно для шизофрении. При декомпенсации психопатии или в случаях патологического развития личности позитивные симптомы представляют собой лишь добавление аффективных расстройств (чаще депрессивных) и усиление основных психопатических стигм (шизоидности, астенизации, истерических реакций и др.), которые после разрешения фазы и затухания симптомов развития (невротические проявления) редуцируются и исчезают, так что личность возвращается к своему первоначальному состоянию. Органическая патология исключается после тщательного параклинического исследования (данные ЭЭГ, KT, неврологическое обследование, исключение признаков повышения внутричерепного давления, изменений на глазном дне и т.д.). ЛЕЧЕНИЕ Терапия психопатии осуществляется в периоды декомпенсации, динамики психопатии и проводится с использованием психотропных средств. Основным является подбор различных лекарств с учетом их элективного избирательного действия. Например, при декомпенсации истерической психопатии показаны неулептил (10-20 мг/сут), феназепам (3-5 мг/сут), финлепсин (200-600 мг/сут), пропазин (100-125 мг/сут). При декомпенсации аффективных типов психопатии применяются антидепрессанты. В случаях гипотимии, субдепрессии — амитриптилин (75-100 мг/сут), лудиомил (75 мг/сут), пароксетин (10-20 мг/сут), ципрамил (20-40 мг/сут). Соответственно при развитии гипоманиакальных фаз используется лепонекс (50-75 мг/сут), соли лития (900-1200 мг/сут) с контролем содержания лития в плазме крови, финлепсин (до 400-600 мг/сут), галоперидол в каплях (до 10-15 мг/сут). При паранойяльной психопатии используются галоперидол, азалептин, рисполепт в комбинации с феназепамом, седуксеном, ксанаксом, транксеном и др. Психотерапия ставит целью гармонизацию, упорядочение поведения, что позволяет использовать различные техники, а также групповую психотерапию. Глава 39 УМСТВЕННАЯ ОТСТАЛОСТЬ (ОЛИГОФРЕНИЯ) Умственная отсталость — врожденное или приобретенное в раннем постнатальном периоде недоразвитие психики с явлениями выраженной недостаточности интеллекта, затруднения или полной невозможности социального функционирования индивидуума. Термин «умственная отсталость» в мировой психиатрии утвердился в последние два десятилетия, вошел в международные классификации, заменив ранее употреблявшийся термин «олигофрения». Понятие олигофрения и сам термин ввел в научный лексикон Э. Крепелин (1915) как синоним понятия «общая задержка психического развития». В МКБ-10 (F70-79) умственная отсталость определяется как «состояние задержанного или неполного развития психики, которое в первую очередь характеризуется нарушением способностей, проявляющихся в период созревания и обеспечивающих общий уровень интеллектуальности, т.е. когнитивных, речевых, моторных и социальных особенностей». Облигатными признаками умственной отсталости является раннее (до трех лет) возникновение интеллектуальной недостаточности и нарушение адаптации в социальной среде. Основное проявление олигофрении — психическое недоразвитие — в зависимости от особенностей формы заболевания может сочетаться с различными физическими, неврологическими, психическими, биохимическими, эндокринными, вегетативными нарушениями. Отсутствие прогредиентности является также ее облигатным признаком в отличие от различных вариантов дементирующих процессов. Распространенность олигофрении в полной мере не изучена. Максимальные значения данного показателя приходятся на возраст 10-19 лет, именно в этом возрасте предъявляются особенные требования к уровню познавательных способностей (школьное образование, поступление в институт, призыв на военную службу). Официальная медицинская отчетность дает широкий диапазон разброса показателей от 1,4 до 24,6 на 1000 человек населения подросткового возраста. Также колеблются региональные показатели по распространенности олигофрении. Это может быть связано с наличием изолятов, различием в экологических и социально-экономических условиях жизни, в качестве оказываемой медицинской помощи. КЛИНИКА Умственная отсталость характеризуется различной глубиной психического недоразвития, в связи с этим она подразделяется на дебильность (легкая степень нарушения интеллекта), имбецильность (средняя степень) и идиотию. В типических случаях эти клинические варианты определяются без труда, но граница между легкой степенью идиотии и глубокой имбецильностью, так же как между выраженной дебильностью и нерезкими проявлениями имбецильности являются в известной степени условными. Дебильность (от лат. debilis — немощный, слабый) характеризуется наиболее легкой степенью психического недоразвития. Главной особенностью олигофренов с явлениями дебильности является утрата способности к выработке сложных понятий. Это нарушает возможность сложных обобщений, препятствует формированию абстрактного мышления. У больных преобладает конкретно упрощенное мышление, вследствие чего им трудно понять всю ситуацию целиком, улавливается лишь внешняя сторона событий, внутренняя их суть оказывается недоступной для понимания. Конечно, все это затрудняет приспособление в социальной среде, тормозит рост личности, прежде всего творческое начало, умение предвидеть ход событий, принимать оперативные прогностические решения. В зависимости от степени самой дебильности (легкая, средняя, тяжелая) неспособность к выработке понятий, оценке ситуации и к ее прогнозированию выражена то более очевидно и резко, то лишь намечена. Все же нарушение абстрактного мышления у дебилов является постоянным симптомом. В силу того, что механическая память при этом не страдает, дебилы могут учиться в школе, хотя усвоение материала затруднено, требует длительного времени. Естественно, что наиболее трудными для усвоения предметами являются математика, физика. Поскольку собственный творческий потенциал у дебилов отсутствует, они стараются перенимать то, что слышат от других, — их взгляды, выражения, используют известные им шаблоны в речи, с достаточной косностью придерживаются одной какой-то позиции. У некоторых из них можно отметить даже склонность поучать окружающих, рассуждать о том, чего они сами точно не понимают («салонные дебилы»). Наряду с отсутствием способности к тонкому анализу ситуации, обобщению фактов при легкой степени дебильности эти лица могут хорошо ориентироваться в обычной конкретной ситуации, обнаруживают хорошую практическую осведомленность, в некоторых случаях хитрость и изворотливость. Э. Крепелин говорил, что «их умение больше, чем знание». При достаточно очевидной задержке психического развития дебилов, у некоторых из них могут быть даже признаки частичной одаренности (абсолютный музыкальный слух, умение рисовать, запоминать механически обширную информацию и др.). Наряду с нарушением абстрактного мышления облигатным симптомом у дебилов служит внушаемость, доверчивость, они легко попадают под чужое влияние. Последнее свойство таит в себе опасность того, что они могут стать орудием в руках других людей, морально и нравственно нечистоплотных, злоумышленников. Примитивные влечения часто получают у них характер расторможенности (обнаженная сексуальность, влечение к поджогам и т.д.). Основные личностные свойства дебилов, так же как и имбецилов, могут определять их характер или как добродушно-ласковый, приветливый, или, напротив, как агрессивный с упрямством, злобностью, недоверчивостью. Моторика может быть также различной, у одних поведение становится возбудимым, для других характерна вялость, малоподвижность. Имбецильность (от лат. imbecillus — слабый, незначительный) — средняя степень выраженности задержки (ретардации) психического развития, при которой больные могут образовывать представления, но формирование понятия для них невозможно. Способность к абстрактному мышлению утрачена, так же как и к обобщению, но имбецилы могут приобретать навыки самообслуживания (сами одеваются, едят, следят за собой). Они приучаются и к простому труду, вырабатывая эти навыки путем тренировки (могут помогать в уборке помещения, изготовлять бумажные пакеты). Запас слов у них ограничен, они могут понимать только простую речь. Речь самих имбецилов косноязычна, это стандартные фразы, состоящие, как правило, из подлежащего и сказуемого, иногда с включением прилагательных. Адаптация имбецилов возможна лишь в стандартной, хорошо знакомой обстановке. Их интересы примитивны. Они очень внушаемы. Имбецилы нередко прожорливы и неряшливы в еде. По поведению выделяют подвижных, активных, непоседливых (эректильных) и вяло-апатичных, равнодушных ко всему, кроме удовлетворения естественных потребностей (торпидных). Так же, как и дебилы, имбецилы могут иметь или добродушный, или агрессивный характер. Самостоятельная жизнь для них затруднена, они нуждаются в постоянном квалифицированном надзоре. Это осуществляется во вспомогательных школах, в лечебно-трудовых мастерских или в специальных интернатах. Идиотия (от греч. idioteia — невежество) — это наиболее тяжелая степень задержки психического развития. Познавательная деятельность у глубоких идиотов полностью отсутствует. Они не реагируют на окружающее, даже громкий звук и яркий свет не привлекают их внимания, идиоты не узнают даже свою мать, но различают горячее и холодное. Больные идиотией не приобретают никаких навыков самообслуживания, не могут одеться, не могут пользоваться ложкой и вилкой, их нужно кормить и постоянно за ними ухаживать. У большинства идиотов имеется понижение всех видов чувствительности. Крайне примитивны эмоциональные реакции идиотов, они не умеют плакать, смеяться, радоваться, чаще проявляют злобность, гневливость. Двигательные реакции этих больных бедны, невыразительны, примитивны, часто их движения хаотичны, несогласованны, отмечается монотонное однообразное раскачивание всем телом, переминание с ноги на ногу, они часто издают звуки, подобные рычанию, речь полностью отсутствует. При легкой степени идиотии могут быть замечены элементарные навыки самообслуживания, они способны привязываться к окружающим, ухаживающим за ними. Г. Е. Сухарева (1965) к числу основных диагностических критериев олигофрении относит своеобразную психопатологическую структуру слабоумия с преобладанием слабости абстрактного мышления при менее выраженных нарушениях предпосылок интеллекта и относительно менее грубом недоразвитии эмоциональной сферы, а также непрогредиентный характер интеллектуального дефекта, замедление темпа психического развития при необратимом характере расстройства. Динамика олигофрений определяется наличием эволюционных изменений (эволютивная динамика) и декомпенсаций, причиной которых служат дополнительные неблагоприятные внешние факторы. Эволютивная динамика при олигофрении оценивается как положительная. По мере взросления пациенты постепенно накапливают несколько больший запас навыков, умений, каких-то элементарных знаний, что с возрастом может несколько улучшить адаптацию (например, при нерезко выраженной дебильности) с некоторым сглаживанием психической дефицитарности в отдельных случаях. Отрицательная динамика выражается в декомпенсации, наиболее тяжелой формой ее бывают психозы, возникающие, правда, довольно редко. Симптоматика при этом крайне разнообразна, она может напоминать проявления шизофрении с бредовыми, кататоническими симптомами, или характеризуется аффективными расстройствами. Клиническая картина психозов характеризуется рудиментарностью, фрагментарностью продуктивной симптоматики. Вероятность возникновения психозов возрастает в период пубертатного криза вследствие гормональной перестройки. Появлению психоза часто предшествуют мучительные головные боли, нарушения сна, резкая утомляемость, истощаемость, раздражительность. Психотические эпизоды в отличие от шизофрении непродолжительны (одна-две недели). С течением времени их продолжительность, как правило, уменьшается. При всех вариантах олигофрении постоянно определяются различные физические и неврологические стигмы заболевания. Частыми симптомами являются различные пороки развития черепа — микроцефалия (уменьшенная в размерах голова), макроцефалия, в особенности гидроцефалия (мозговая часть черепа резко преобладает над лицевой). Наблюдаются также скафоцефалия (ладьевидный череп), долихоцефалия (удлинение черепа в переднезаднем отделе), брахицефалия (укорочение размеров черепа), ягодичный череп, тригоноцефалия (треугольный череп). Таковы же и отклонения от правильного строения лица. Например, часто наблюдается прогнатизм (заметное выстояние вперед нижней челюсти), сморщенные ушные раковины оттопыренные ушные раковины. «Дегенеративное» ухо часто называют также «морелевским ухом» (Б. Морель, 1857). Аномалии глаз выражаются в виде резкой асимметрии глазниц, слишком далеком или слишком близком положении глазниц, иногда наблюдается эпикантус (кожная складка с внутренней стороны глазницы), неправильности формы зрачка, дефекты радужной оболочки, неодинаковая окраска обоих глаз. Такие аномалии развития, как расщепление мягкого и твердого нёба (волчья пасть), заячья губа, являются довольно частыми соматическими дефектами, так же как и аномалии зубов (микродонтия, макродонтия). Неврологические стигмы олигофрении различны — нарушения ликвородинамики, парезы и параличи черепных нервов (птоз, нистагм, косоглазие, поражение слуха и зрения), судорожные явления, нарушения чувствительности, патологические рефлексы, арефлексия. При исследовании мозга олигофренов обнаруживают несоразмерности в развитии различных его отделов, иногда отсутствие извилин (агирия) или их укорочение, отсутствие мозолистого тела, изменения со стороны глии, извращение архитектоники коры. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ В этиопатогенетическом отношении олигофрения является неоднородной группой. Очень значим наследственный фактор, а также экзогенно-органическая стигматизация (повреждение организма в период раннего онтогенеза). В настоящее время достоверная причина психического недоразвития может быть установлена у 30-35% больных с олигофренией. Остальные случаи расцениваются как «недифференцированная форма». Диагностические сложности прямо пропорциональны выраженности интеллектуального дефекта. По данным Э. Рид и С. Рид (1965), 29% всего контингента больных олигофренией имеют наследственную природу патологии, 19% обнаруживают большую вероятность преобладания генетических факторов, у 9,5% первенствуют внешне-средовые факторы, у 42,5% этиология не ясна. По поводу генетической природы олигофрении указывается на большое количество (не менее 200) наследственных заболеваний и синдромов, сопровождающихся олигофренией. Значительная часть контингента недифференцированной олигофрении может иметь также генетическую природу. Среди внешних факторов, способствующих неблагоприятному воздействию на мозг при олигофрении, значительную роль играют различные токсины, алкоголь, ионизирующее излучение и действие радионуклидов. Опасным фактором риска по олигофрении является употребление матерью алкоголя в период беременности. Особенно тяжелые последствия возможны при воздействии токсинов на эмбрион в первом триместре беременности. Экзогенными факторами, действующими на плод во время беременности и способными привести к олигофрении, могут быть вирусные инфекции (грипп, гепатит, сифилис), интоксикации, различные соматические заболевания у матери, патология плаценты и т.д. Факторы, связанные с самими родами, — недонашивание беременности, стремительные роды, асфиксия в родах, механические травмы. ДИФФЕРЕНЦИРОВАННЫЕ ФОРМЫ ОЛИГОФРЕНИИ Наследственно обусловленные формыХромосомные аберрации являются достаточно частыми причинами олигофрений. Дефекты наиболее крупных хромосом (с первой по двенадцатую пару) приводят к нежизнеспособности эмбриона и выкидышу. Трисомия тринадцатой-восемнадцатой пар хромосом приводит к смерти ребенка на первом году жизни. Делеция короткого плеча хромосомы 5 формирует олигофрению «синдром кошачьего крика», делеция длинного плеча хромосомы 18 формирует синдром Лежена. Эти синдромы проявляются тяжелыми формами олигофрении — идиотией, выраженной имбецильностью. У взрослых чаще встречается трисомия хромосомы 21 (болезнь Дауна) и дефекты половых хромосом. Болезнь Дауна имеет причиной своего развития хромосомную аберрацию (ошибку), выражающуюся в трисомии хромосомы 21. Впервые случай такого заболевания описал L. Down в 1866 году. Частота болезни среди новорожденных составляет в среднем один случай на 600-700 новорожденных. Генная поломка обусловливает особые нарушения обмена веществ, вследствие чего развиваются характерные клинические проявления. Случаи болезни Дауна часто наблюдаются при рождении ребенка матерью после 35-45 лет. Клиническая картина характеризуется выраженной умственной отсталостью, которая сочетается с типичными физическими аномалиями, вследствие чего больные становятся очень похожими друг на друга («дети одной матери»). Их внешний вид весьма характерен: лицо круглое, нос небольшой, приплюснутый, переносица утолщена, щеки массивные, красные, глаза неправильно посажены, имеют кожную складку во внутреннем углу с эпикантусом, наличие участков депигментации на периферии радужки, язык толстый, с трудом умещается в ротовой полости, рот полуоткрыт, зубы редкие, голова уплощенная в переднезаднем направлении, череп скошенный (брахицефалия). Ушные раковины небольших размеров, деформированные, низко расположены. Часто наблюдается недоразвитие нижней челюсти (или верхней), высокое нёбо. Выражены короткопалость, маленький рост, уменьшение размеров гениталий, вздутие живота («живот гориллы»), выпадение волос. Кисть плоская, пальцы широкие, короткие, укороченный, искривленный внутрь мизинец, явления сращения пальцев (синдактилии). Выражена мышечная гипотония, разболтанность суставов, «гуттаперчивость». Отмечаются нарушения зрения, сердечнососудистая патология. Психическая отсталость у большинства выражена в степени имбецильности, у 20% — идиотии и лишь у 5% — дебильности. У таких больных запас слов невелик, речь косноязычна, движения неуклюжие, неловкие, неточные, иногда обнаруживается неуместная непоседливость. Они очень склонны к подражанию, так что у глубоко слабоумных больных наблюдается бессмысленное копирование (эхокинезии), в легких случаях они сознательно и очень точно повторяют жесты, манеры, обороты речи окружающих, их походку, действия. Это сочетается очень часто с добродушием, ласковостью, приветливостью. Но могут встречаться безразличные, вялые, злобные, раздражительные больные. Синдром ломкой Х-хромосомы (синдром Мартина-Белл). Частота в популяции отмечается показателями 1,8:1000 мальчиков и 1:2000 девочек. Специфическими признаками являются большие оттопыренные уши, высокое аркообразное нёбо, нос с клиновидным кончиком и широким основанием, высокий выступающий лоб, долихоцефалический череп, удлиненное лицо. Кожные покровы гиперэластичны, суставы обладают повышенной способностью к разгибанию (разболтанность). Характерным признаком является увеличение размеров яичек (макроорхизм), что не сопровождается нарушением эндокринных функций. Психика больных имеет характерное интеллектуальное недоразвитие со специфическими нарушениями речи (быстрый темп, персеверации с быстрым повторением отдельных фраз или их окончаний). Сложности диагностики на раннем этапе этой болезни зависят от аутистического поведения, эхолалии, кататоноподобных явлений двигательного характера. Это в ряде случаев дает основание заподозрить начало шизофрении, но наличие интеллектуального снижения помогает точно диагностировать олигофрению. Синдром XXY (синдром Клайнфелтера). В 1942 году Клайнфелтер описал врожденное заболевание мужчин, которое характеризовалось евнухоидным строением тела, гинекомастией, гипогонадизмом и азооспермией (отсутствие сперматозоидов). Распространенность этого заболевания — два случая на 1000 мужчин. Заболевание обусловлено аномалией половых хромосом. У больных обнаруживается лишняя Х-хромосома вследствие не расхождения Х-хромосом в отцовском или материнском гаметогенезе. Чаще всего у больных встречается кариотип 47XXY, но могут встречаться типы XXXY, XXXXY и различные мозаичные типы. При генотипах XXXY и XXXXY в основном отмечается дебильность. Часто встречаются диспластические стигмы: уплощенный затылок, гипертелоризм, эпикант, высокое нёбо, неправильный рост зубов. У многих больных имеются специфические дермоглифические признаки: поперечная ладонная складка, дистальное расположение триродиуса, увеличение частоты дуг на пальцах. Для заболевания характерна диссоциация между неглубокой интеллектуальной недостаточностью и выраженной эмоционально-волевой незрелостью. Синдром XYY. Удвоение мужской хромосомы приводит к олигофрении, клинические признаки которой имеют отличительные особенности. Больные с синдромом XYY имеют высокий рост (до 2 метров), череп неправильной формы (высокий лоб), и характеризуются выраженной раздражительностью, доходящей во многих случаях до тяжелой агрессии. В силу этого они плохо адаптированы в социальной среде, требуют специального наблюдения, во многих случаях такого рода показана госпитализация в силу социальной опасности. При цитогенетическом исследовании с помощью люминесцентной микроскопии в буккальных соскобах обнаруживается Y-хроматин, что позволяет провести окончательную диагностику. Фенилкетонурия (фенилпировиноградная олигофрения, синдром Феллинга). Заболевание обусловлено дефицитом фермента гидроксилазы-1-фенилаланина, который контролирует превращение фенилаланина в тирозин. В результате блокады фермента во всех жидких средах организма концентрация фенилаланина увеличивается в десятки раз, достигая в плазме крови уровня 40-60 ммоль/л вместо 0,3-1 ммоль/л в норме. Накапливающиеся в организме фенилкетоновые вещества выделяются с мочой, обусловливая ее синевато-зеленое окрашивание при реакции с FeCl3. Последствием патологии обменного процесса является дефицит тирозина и недостаточный синтез катехоламинов, гормона щитовидной железы тирамина и меланина (это обусловливает, в частности, недостаточность пигментации кожи и волос). Нарушается обмен триптофана и синтез серотонина, который необходим для нормального функционирования нервной системы. Чувствительность нервной ткани к токсическому влиянию продуктов обмена фенилаланина очень высока в раннем детском возрасте, в период созревания мозга. Клиническая картина. В течение первых двух-трех месяцев жизни у больного ребенка еще не обнаруживаются изменения в развитии, но к четырем-шести месяцам уже заметно отставание в психомоторном развитии, к восьми месяцам это уже становится очевидным. В дальнейшем обнаруживается умственная отсталость, нарушения поведения, дефект пигментации, иногда судорожный синдром и изменения кожи. Примерно 75-90% детей — блондины со светлой кожей и голубыми глазами. Часты явления дерматитов, экссудативный диатез, экзема. Моча имеет характерный запах («запах волка», «затхлый»). К неврологическим синдромам относятся мышечная гипотония, повышение сухожильных рефлексов, гиперкинезы, тремор пальцев рук, атаксия, анизорефлексия, недостаточность моторики, затруднения точных движений. Психика тяжело поражена, 95% больных обнаруживают идиотию и имбецильность. У 3-4% констатируется легкая недостаточность интеллекта, у 0,2-0,3% умственные способности почти нормальны. Фаза прогредиентной динамики наблюдается в первые два-три года жизни, после чего процесс стабилизируется, и постепенно обнаруживаются признаки эволютивной динамики. Часты астенические и неврозоподобные нарушения, повышаются чувствительность, ранимость, истощаемость, утомляемость, проявляются дистимии, страхи, заикания. При наличии глубокого психического недоразвития отмечаются эпилептиформные пароксизмы, они резистентны к противосудорожному лечению без применения специфической патогенетической терапии. Биохимическая диагностика основывается на положительной качественной реакции мочи на фенилпировиноградную кислоту с FeCl3 и повышении концентрации фенилаланина в плазме крови. Фенилпировиноградная кислота появляется у детей в моче в начале второй-третьей недели жизни, иногда несколько позже. Точный диагноз требует обязательного определения фенилаланина в крови. Лечение заключается в диетотерапии под постоянным строгим биохимическим контролем уровня фенилаланина в крови. Применяются такие препараты, как берлофан, ипофенат, содержащие смесь аминокислот с пониженным содержанием фенилаланина. Олигофрения вследствие внутриутробных инфекций и интоксикацийНаиболее тяжелые нарушения развития, которые сопровождаются формированием олигофрении с грубыми дефектами органов, возникают при инфекциях и интоксикациях, воздействующих на плод в первом триместре беременности. Здесь любой вид инфекции матери может служить причиной поражения эмбриона. Чаще всего подобными вредоносными агентами могут быть вирусы краснухи и гриппа. Гораздо реже причиной становятся токсоплазмоз, сифилис, листериоз, цитомегалия и др. Поражение плода вирусом краснухи в первом триместре беременности вызывает пороки развития примерно в 12% и приводят к мертворождению в 7- 8% случаев. При инфицировании токсическими агентами во втором триместре беременности эти показатели в два-три раза ниже. При рубеолярной эмбриопатии олигофрения часто сочетается с пороками развития различных органов — глаз, сердечнососудистой системы, слуха, зубов, скелета, органов мочеполовой сферы. Психическое недоразвитие чаще достаточно глубокое. Поэтому борьба с инфекциями становится главным методом снижения риска подобных заболеваний. Листерия и вызываемый ею листериоз приводят к развитию «детского септического гранулематоза» и менингоэнцефалита. Поскольку листерия — грамположительный микроб, выделяемый у многих домашних животных, в остром периоде заболевания показано лечение антибиотиками и сульфаниламидами. Токсоплазмоз является паразитарной инфекцией. Если токсоплазмоз возникает в первом триместре беременности, это приводит к мертворождению. Более позднее и постнатальное заражение приводит к олигофрении. Клинические особенности при этом зависят от времени возникновения инфекции, наблюдается хореоретинит, микрофтальмия, гидроцефалия, внутримозговое обызвествление. Диагностика основана на обнаружении паразита в ликворе. При постнатальном заражении назначается лечение хлоридином в сочетании с сульфаниламидными препаратами. У подобных больных могут наблюдаться редкие судорожные припадки. Врожденный сифилис дает характерные симптомы: гнойно-кровянистые выделения из носа, увеличение поверхностных лимфатических узлов, мокнущие кожные высыпания. Имеются множественные дефекты развития, в том числе триада Гетчинсона (выемки на верхних резцах, кератит, воспаление среднего уха). Характерены седловидный нос, радиарные рубчики белого цвета вокруг углов губ («усы кота»), атрофия зрительного нерва, участки лейкодермы различной локализации, в том числе вокруг шеи («ожерелье Венеры»), неправильная форма черепа, гнездная плешивость, саблевидные голени, отсутствие мечевидного отростка, поражения внутренних органов. Наличие ряда из этих симптомов при сочетании с задержкой умственного развития сразу настораживает врача в отношении диагностики врожденного сифилиса. Кроме того, выражен ряд неврологических симптомов: анизокория, нарушения зрачковых реакций, могут наблюдаться поражения черепных нервов, параличи. Специфическое лечение обязательно во всех случаях. При активном сифилитическом процессе результат терапии лучше, чем при сифилисе «дистрофическом», когда имеется лишь результат прошлого нарушения. Но и в этих случаях возможен положительный эффект, например после курсовой терапии бийохинолем, который оказывает рассасывающее действие в отношении болезненных очагов. Олигофрения в связи с эндокринными нарушениямиВрожденные эндокринные нарушения или те, которые возникли в раннем детстве (эндокринопатии) могут приводить к задержке психического развития. Особую роль играют нарушения щитовидной железы (кретинизм), гипофиза. Кретинизм развивается вследствие гипофункции щитовидной железы, иногда из-за ее полного отсутствия (атиреоз). Различают эндемический и спорадический кретинизм. Эндемический кретинизм характерен для некоторых районов земного шара и обусловлен недостаточным содержанием йода в питьевой воде (например, ряд горных районов Кавказа). При всех типах эндемического кретинизма (микседерматозном и неврологическом) нервная система поражается в равной степени. Это говорит о том, что влияние недостатка тиреоидных гормонов на нервную систему реализуется в пренатальном периоде. Причиной пренатального гипотиреоза является гипотироксинемия матери и плода. Кретинизм имеет весьма специфические клинические особенности. Для таких больных характерен карликовый рост с непропорциональным развитием частей тела (короткие ноги, длинное туловище). Голова круглая, уплощенная в переднезаднем отделе, лицо отечное, с тестообразной кожей серого цвета, шея очень короткая, также отечная. Отмечаются обычные признаки микседемы. Задержка психического развития часто достигает глубокого слабоумия (тяжелая имбецильность или идиотия). Весьма характерна общая вялость таких больных, чрезвычайная медлительность. В тяжелых случаях имеются выраженные нарушения речи, глухонемота, пирамидные и экстрапирамидные симптомы. Согласно модели Дж. Доббинга (1974) первый триместр беременности — время формирования самого мозга. Второй триместр — это время максимального роста мозга, когда происходит размножение и миграция нейронов. Во втором триместре формируется аппарат улитки (слух), коры головного мозга, базальных ганглиев (десятая - восемнадцатая неделя). Второй триместр — это и время становления функции щитовидной железы плода (до двенадцатой - пятнадцатой недели она не формируется). Введение йода до зачатия предотвращает эндемический кретинизм. Олигофрения вследствие родовых осложненийПричинами родовой патологии могут стать самые различные факторы: узкий таз, «сухие роды» при преждевременном отхождении вод, слабость родовой деятельности, стремительные роды, неправильное предлежание плода и др. Это порождает многообразие механизмов патологического воздействия на череп и мозг ребенка. Но основными причинами развития мозговой патологии становятся кислородное голодание (аноксия) и механическое повреждение. Кислородное голодание мозга является самым главным фактором формирования родовой патологии, так как оно влияет на клеточный метаболизм и мозговое кровообращение. Внутриутробная асфиксия плода сама по себе может привести к расстройству мозгового кровообращения, например к внутричерепным кровоизлияниям. Помимо асфиксии тяжелые поражения мозга могут быть следствием непосредственной механической травмы, которая также приводит к нарушениям питания мозговых нейронов. Следствием механического повреждения мозга являются внутричерепные кровоизлияния различной локализации. Родовая травма может приводить к непосредственному повреждению мозга и оболочек осколками черепных костей. При олигофрении подобного типа часто развиваются очаговые поражения и эпилептиформные припадки. Степень олигофрении при этом может быть различной (дебильность, имбецильность, идиотия). Так как возможность лечения последствий родовой патологии минимальна, основное значение имеет профилактика родовых осложнений, асфиксий новорожденных. Олигофрения вследствие перенесенных в раннем детстве менингитов, энцефалитов, менингоэнцефалитовПоражения мозговых оболочек и вещества мозга могут вызываться не только специальными возбудителями (менингококк, вирусы весенне-летнего, осеннего энцефалита), но также возникают при гриппе, кори, паротите, коклюше и т.д. Патогенные влияния при этом зависят от воздействия самого инфекционного агента, а также могут быть обусловлены токсикозом, нарушениями кровообращения, аллергическими механизмами. В таких случаях часто возникают различные симптомы, свидетельствующие о локальных органических поражениях мозга (парезы, параличи, эпилептиформные пароксизмы). Олигофрении смешанной этиологииОсобенностью этих видов олигофрений является то, что у больных воздействие наследственного фактора сочетается с различными экзогенными влияниями. К таким случаям относят микроцефалию, гидроцефалию. Микроцефалия была описана еще в XIX веке русскими исследователями (И. П. Мержеевский, Д. С. Зернов, С. С. Корсаков). Если иметь в виду все виды микроцефалий, то это одна из самых частых аномалий с явлениями умственной отсталости. Ее удельный вес в группе олигофрений достигает 10%. Истинная, или наследственная, микроцефалия в большинстве случаев не сопровождается неврологическими симптомами и пороками развития других органов. Вторичная (церебропатическая форма) микроцефалий встречается значительно чаще. Четкая дифференциация этих двух типов микроцефалий не всегда возможна. Как правило, микроцефалия развивается в силу различных причин (органические заболевания у родителей, асфиксия родовая или внутриутробная, травма в процессе родов и т.д.). При небольшом, но сравнительно пропорциональном туловище отчетливо выступают малые размеры головы, явно не соответствующие размерам тела. Недоразвита черепная часть головы, в то время как лицо развито достаточно и кажется большим. Уменьшение размеров черепа по сравнению с нормой очень велико. У взрослых микроцефалов окружность черепа вместо обычных 53 - 55 см составляет не более 40 - 46 см (в раде случаев даже меньше). Лоб очень покат кзади. Параличи и контрактуры в типичных случаях микроцефалии не возникают. Собственно слабоумие (олигофрения) может в выраженных случаях достигать степени идиотии, но наблюдаются и менее резкие формы (имбецильность). Черты олигофрении, по описанию С. С. Корсакова (известная больная Машута), особенно выражены не у вялых, торпидных, а у подвижных больных-микроцефалов. Для них характерна очень большая подражательность, больные копируют все, что они видят или видели у других, довольно точно воспроизводя все детали движений. Наблюдения за больными дают основание думать, что больные сознательно отдаются какому-нибудь занятию, стараясь достичь определенной цели, например шитью, подметанию комнаты, уборке со стола. Но при ближайшем рассмотрении оказывается, что это только внешнее, притом грубое подражание действиям других без понимания цели и значения. Что касается предполагаемого шитья, то в действительности здесь имеется лишь имитация соответствующих движений, без употребления иголки; совершенно бессмысленным является и подметание комнаты. Слова, которые употребляют больные, являются только попытками воспроизвести слышанные ими звуки, при этом отсутствует понимание смысла. Особой картине соматического строения, в частности лица и головы, характерным особенностям психики соответствуют мозговые изменения. Основным здесь является уменьшение размера и веса мозга. В самых тяжелых случаях вес мозга не превышает 300- 400 г при сохранении общей конфигурации. Более всего недоразвитыми оказываются полушария большого мозга, так что островок Рейля чаще остается открытым и хорошо виден с поверхности; неразвившиеся соседние извилины не закрывают его, как это бывает в норме. Также и мозжечок остается свободным и доступным для обозрения при вскрытии. Патология мозга является не только следствием его уменьшения, но также определяется недоразвитостью борозд и извилин. Иногда извилины очень тонки, создается впечатление, что борозд меньше, чем в норме. В большей части случаев недоразвитыми оказываются лобные доли (интеллект). Микроцефалия является типичным примером задержки развития мозга, приводящей к умственной отсталости. ГидроцефалияЭтот вид олигофрении вызывается расширением желудочковой системы мозга и субарахноидальных пространств в связи с увеличением количества цереброспинальной жидкости. Симптомокомплекс гидроцефалии наблюдается при различных формах олигофрении, но во многих случаях она является основным фактором, определяющим патогенез заболевания и его клиническую картину. Клиника. Основным диагностическим признаком гидроцефалии является увеличенный размер головы и наличие изменений при рентгенографии черепа: истончение костей, расхождение швов, усиление пальцевых вдавлений, часто отмечается расширение кожных вен на голове. Характерен экзофтальм с нарушением движения глазных яблок вверх, нистагм, косоглазие, нередко гидроцефалия дает неврологические изменения в виде параличей, парезов, повышения сухожильных рефлексов; на глазном дне отмечаются застойные явления и признаки атрофии зрительных нервов. В некоторых случаях у больных развиваются судорожные эпилептические припадки. При окклюзионной гидроцефалии могут возникать пароксизмальные кризы с резкой головной болью, рвотой, выраженными вегетативными нарушениями. В тяжелых случаях наблюдаются поражение стволовых функций, нарушение дыхания, расстройство глазодвигательной иннервации и др. Врожденная гидроцефалия часто сочетается с менингомиелоцеле, spina bifida. Степень психического недоразвития при гидроцефалии колеблется от легкой дебильности, позволяющей адаптироваться в социальной среде, до идиотии. Речь у таких олигофренов (дебилов), как правило, развита лучше, чем мышление. У многих детей обнаруживается хорошая механическая память, способность к счетным операциям, абсолютный музыкальный слух. Фон настроения чаще повышен с оттенком эйфории, благодушия. Такие больные ласковы, доброжелательны, легко привязываются к окружающим. Гораздо реже отмечается раздражительность, склонность к резким аффективным вспышкам. У некоторых больных могут возникать приступы страха. Отмечается паралеллизм между степенью выраженности умственной недостаточности при гидроцефалии и выраженностью самой гидроцефалии с ее тяжелым последтвием — истончением мозговой коры. Интеллектуальные нарушения при приобретенной гидроцефалии обычно более глубокие, чем при врожденных формах. Это зависит от сопутствующих изменений в паренхиме мозга, которые отмечаются в случаях приобретенной гидроцефалии, возникшей вследствие менингоэнцефалитов, родовых травм и т.п. Динамика клинических нарушений при гидроцефалии зависит от характера ликвородинамических нарушений. В ряде случаев явления гидроцефалии могут стабилизироваться (компенсация). При компенсированной гидроцефалии психопатологические симптомы могут не обнаруживаться. При декомпенсации с нарастающим гипертензионным синдромом обнаруживается церебрастения, могут развиваться судорожные состояния и неврологические симптомы, психическое состояние больных ухудшается. Олигофрения как следствие отрицательных психосоциальных влиянийПри изучении причин возникновения олигофрении подтвердилось мнение о том, что умственная отсталость возникает не только при воздействии биологических причин, она может иметь не только органическую природу, но в ряде случаев развивается вследствие наличия отрицательных микросоциальных факторов. Здесь прежде всего можно назвать особые семейные условия, отрицательно влияющие на ребенка в раннем постнатальном периоде развития. Лишение или ограничение возможностей удовлетворения важнейших потребностей организма (а для растущего организма это имеет особое значение) определяется как депривация. Для возникновения олигофрении в степени дебильности имеют значение различные виды депривации — материнская, сенсорная, социальная, а также их сочетанные виды. Это проявляется в настоящее время довольно часто в полном отсутствии материнской заботы, нежности, ласки; в том, что ребенок не получает достаточной информации, стимуляции в случаях социальной изоляции семьи. Депривация возникает при расстройствах функции основных органов чувств (например, слуха, зрения) и отсутствии специального обучения и воспитания, когда ребенку не прививают самые необходимые навыки. Наиболее ярким примером депривации является существование ребенка с самого раннего возраста вне человеческой среды («синдром Маугли», «ребенок-волк»). В таких, правда, очень редких случаях у детей обнаруживается глубокая степень интеллектуальной недостаточности с невозможностью ее стимуляции и восстановления, несмотря на специальные усилия медиков, психологов, социологов. Подобная патология может наблюдаться в семьях алкоголиков, больных, страдающих олигофренией. Таких примеров, к сожалению, достаточно много. ДИАГНОЗ И ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ Установление диагноза умственной отсталости в степени идиотии и имбецильности не представляет особых затруднений, так как признаки грубого снижения интеллектуальной сферы и психического недоразвития у подобных детей обнаруживаются довольно рано и являются очевидными. Труднее диагностировать олигофрению в стадии дебильности. Для достоверной диагностики необходимо всестороннее изучение особенностей развития ребенка, что требует, прежде всего, тщательного сбора анамнестических сведений. Необходимо выяснить, нет ли среди родственников случаев психических заболеваний, тяжелого алкоголизма, аномалий психического развития. Очень важны сведения о том, как протекала беременность у матери, не было ли в это время у нее инфекционных заболеваний, не подвергалась ли она воздействию экзогенных вредностей (интоксикации, прием сильнодействующих лекарств, воздействие радиации), как она питалась, не употребляла ли в пищу продуктов с трансгенной активностью (пища, содержащая большое количество сои, бобов и др.). Не менее важны сведения о протекании родов (срочные роды, затяжные роды, время отхождения вод). Уточняются сведения о том, в каких условиях находился ребенок, как он питался, каким был сон. Если ребенок посещал детские учреждения, желательно иметь сведения о его поведении, характере общения, психическом развитии. При подозрении на олигофрению необходимо проводить всестороннее клиническое обследование с выявлением физических, неврологических, психических нарушений, особое внимание уделяется развитию интеллектуальных и речевых функций. Обязательным является проведение лабораторных исследований, психологического тестирования, генетических исследований при подозрении на ту или иную форму олигофрении. Олигофрению нужно дифференцировать со случаями педагогической запущенности, когда некоторое замедление психического развития ребенка связано с дефектами воспитания, отсутствием получения необходимой информации, способствующей расширению понятийного аппарата, расширению кругозора. Установление влияния подобных факторов и их устранение приводит к нормализации психического развития и исключает олигофрению. Подчас дифференциальная диагностика должна проводиться с рано начавшейся шизофренией, которая в подобных случаях дает «олигофреноподобный» дефект. Однако эндогенный процесс обнаруживает признаки прогредиентности со специфическими нарушениями мышления, нарастанием аутизма, в то время как сам интеллект не страдает в такой степени, как это наблюдается при олигофрении. Выраженная длительная астенизация ребенка вследствие какого-либо соматического заболевания может приводить к некоторой задержке развития, при этом обнаруживается рассеянность, нарушение внимания, снижение памяти, что внешне может создавать впечатление известного нарушения умственной деятельности. Однако при астении отмечаются признаки раздражительной слабости, нарушения сна. Лечение соматического заболевания улучшает общее самочувствие ребенка и параллельно с этим активизируется его умственная активность, восстанавливается внимание, улучшается память. Это позволяет полностью исключить наличие умственной отсталости. ЛЕЧЕНИЕ Лечение отдельных дифференцированных форм олигофрении было описано при изложении особенностей их клиники. В случаях установления умственной отсталости вследствие воздействия экзогенных факторов терапия направлена на их коррекцию и устранение (применение антибактериальных препаратов, различные методы детоксикации). С целью восстановления когнитивных функций используют ноотропы, такие препараты как гаммалон, аминалон, энцефабол, пантогам, фенибут, церебролизин, акатинол-мемантин и другие. Гораздо более значимы реабилитационные мероприятия, тренировка памяти, развитие навыков самообслуживания, расширение кругозора ребенка, проведение психотерапии, использование обучающих методик. Системность, последовательность, методичность при этом имеют решающее значение и дают во многих случаях выраженный результат вследствие формирования положительной эволютивной динамики умственной отсталости. Глава 40 ОРГАНИЗАЦИЯ ПСИХИАТРИЧЕСКОЙ ПОМОЩИ Организация психиатрической помощи в Российской Федерации осуществляется в соответствии с Законом РФ «О психиатрической помощи и гарантиях прав граждан при ее оказании». Данный закон вступил в действие с 1 января 1993 года. Цель закона — правовое регулирование деятельности психиатрической службы и правовая защита граждан, страдающих психическими расстройствами. Закон направлен на то, чтобы сделать психиатрическую помощь более эффективной и опирающейся на современную правовую базу. Специфика психических болезней делает необходимым в части случаев применение мер помощи вопреки желанию больных, не осознающих болезненного характера своего состояния и поступков, иногда представляющих серьезную угрозу для них самих или окружающих. Нуждаются в правовом регулировании деятельность медицинских работников, оказывающих психиатрическую помощь; положение в обществе лиц, страдающих психическими расстройствами; защита общества в связи с возможностью опасных действий психически больных; обязанности государства и другие аспекты, связанные с помощью психически больным. Психиатрическая помощь гарантируется государством и осуществляется на основе принципов законности; она оказывается при добровольном обращении гражданина или с его согласия, за исключением случаев, предусмотренных законом. Регламентируется необходимость получение согласия лица, страдающего психическим расстройством, на лечение, за исключением случаев применения мер принудительного характера по постановлению суда и недобровольной госпитализации. Законом определены учреждения и лица, оказывающие психиатрическую помощь, а также права и обязанности медицинских работников. Указывается, что установление диагноза психической болезни, принятие решения об оказании психиатрической помощи в недобровольном порядке являются исключительным правом врача-психиатра. Определяется независимость врача-психиатра при решении вопросов оказания психиатрической помощи. Определены виды психиатрической помощи и порядок ее оказания. Предусматривается, что амбулаторная психиатрическая помощь оказывается в виде консультативно-лечебной при самостоятельном обращении лица, страдающего психическим расстройством, или в виде диспансерного наблюдения, устанавливаемого независимо от согласия лица, страдающего психическим расстройством, и предполагает наблюдение за состоянием психического здоровья больного путем регулярных осмотров. Законом регламентированы недобровольные виды оказания психиатрической помощи, к которым относят психиатрическое освидетельствование лица без его согласия или без согласия его законного представителя, а также госпитализация в психиатрический стационар в недобровольном порядке. Указанные статьи закона содержат нормы, определяющие состояние лиц, подлежащих недобровольному психиатрическому освидетельствованию или недобровольной госпитализации, и порядок их осуществления. В основе организации психиатрической помощи РФ лежат три основных принципа: дифференцированность (специализация) помощи различным контингентам больных, ступенчатость и преемственность помощи в системе психиатрических учреждений. Дифференциация помощи больным психическими болезнями отражена в создании специальных отделений для больных острыми и пограничными состояниями, с психозами позднего возраста, детскими, подростковыми и др. Ступенчатость организации психиатрической помощи выражается в наличии максимальном приближении к населению внебольничной, полустационарной и стационарной помощи. Внебольничная ступень включает психоневрологические диспансеры, диспансерные отделения больниц, психиатрические, психотерапевтические и наркологические кабинеты при поликлиниках, а также лечебно-производственные, трудовые мастерские. Преемственность психиатрической помощи обеспечивается тесной функциональной связью психиатрических учреждений разных ступеней, что регламентируется положениями и инструкциями Минздравсоцразвития РФ. Это позволяет осуществлять непрерывное наблюдение за больным и его лечение при переходе из одного лечебного учреждения в другое. Основными звеньями психиатрической помощи являются психоневрологический диспансер и психиатрическая больница, как правило, прикрепленная к диспансеру по территориальному признаку. Они оказывают различные виды психиатрической помощи населению, проживающему в определенном районе. При этом больница обслуживает больных нескольких диспансеров. Деятельность диспансеров построена по участково-территориальному принципу (участковый психиатр и его помощники оказывают психиатрическую помощь жителям определенной территории — участка). Амбулаторная психиатрическая помощь оказывается психоневролргическим диспансером. Здесь осуществляется выявление психически больных среди населения и активное наблюдение за ними (приглашение больного на прием и посещение его на дому), проведение всех видов амбулаторного лечения, трудоустройство больных, оказание помощи в социально-бытовых и юридических вопросах, направление на стационарное лечение, оказание консультативной психиатрической помощи лечебно-профилактическим учреждениям, санитарно-просветительная и психогигиеническая работа, проведение трудовой, военной и судебно-психиатрической экспертиз. Структура психоневрологического диспансера включает: а) лечебно-профилактическое отделение; б) экспертное отделение; в) отделение социально-трудовой помощи; г) лечебно-трудовые мастерские; д) дневной стационар; е) учетно-статистический кабинет; ж) детское и подростковое отделения; з) логопедический кабинет. Для амбулаторного приема выделяется один участковый врач-психиатр на каждые 25 000 взрослого населения; один врач-психиатр для оказания помощи детям и подросткам — на 15 000 соответствующего контингента. Дневной стационар — новая форма амбулаторного лечения психически больных. В дневном стационаре находятся больные с нерезко выраженными психическими нарушениями и пограничными состояниями. В течение дня больные получают лечение, питание, отдыхают, а вечером возвращаются в семью. Лечение больных без отрыва от обычной социальной среды способствует предупреждению социальной дезадаптации и явлений госпитализма. В диспансере проводятся различные формы амбулаторной психиатрической экспертизы: 1. Трудовая экспертиза — клинико-экспертная комиссия (КЭК) и медико-социальная экспертная комиссия (МСЭК). Если больной по состоянию здоровья нуждается в некотором облегчении условий труда (освобождение от работы в ночную смену, дополнительных нагрузок, командировок и др.) или в переводе на другую работу с использованием прежней квалификации и сохранением зарплаты, такие заключения даются КЭК диспансера. При наличии стойкой утраты трудоспособности, когда психические нарушения, несмотря на активное лечение, приобретают длительный затяжной характер и препятствуют выполнению профессионального труда, больной направляется на МСЭК, которая определяет степень утраты трудоспособности и причину инвалидности (в зависимости от тяжести психического состояния, типа дефекта психики и уровня сохранившихся компенсаторных возможностей). Военно-психиатрическая экспертиза определяет годность к военной службе гражданских лиц, призываемых на действительную военную службу, и военнослужащих, если в процессе медицинского наблюдения за ними обнаружены такие нарушения в состоянии их психического здоровья, которые могут явиться препятствием для пребывания в Вооруженных Силах. Вопрос о годности к воинской службе решается в соответствии со специальным расписанием болезней и физических недостатков, утвержденным приказом МО СССР. 2. Судебно-психиатрическая экспертиза решает вопрос о вменяемости или невменяемости психически больных при совершении ими уголовно - наказуемых деяний, а также определяет дееспособность. Критерии невменяемости: 1) медицинский — наличие хронической психической болезни или временного расстройства психической деятельности; 2) юридический — неспособность в силу болезненного состояния отдавать себе отчет в совершаемых действиях или руководить ими. Экспертиза проводится по постановлению органов расследования, определению суда, а в отношении осужденных — по направлению администрации мест лишения свободы. К лицам, признанным невменяемыми, могут быть применены лишь меры социальной защиты медицинского характера: 1) принудительное лечение в специальных психиатрических учреждениях (особо опасные больные); 2) лечение в психиатрической больнице на общих основаниях; 3) отдача на попечение родных или опекунов и одновременно под наблюдение диспансера. Назначение принудительного лечения и его прекращение (при наличии соответствующего медицинского заключения) производятся только судом. Необходимость установления дееспособности истцов и ответчиков возникает при решении вопроса о защите гражданских прав психически больных (вопросы об опеке, правах на наследство, расторжении брака, лишении родительских прав и т.д.). Данные судебно-психиатрической экспертизы оформляются в виде акта, в заключительной части которого даются ответы на все вопросы, которые поставлены перед экспертизой следственными органами или судом. Стационарная психиатрическая помощь осуществляется психиатрическими больницами с различым количеством коек, что зависит от величины района обслуживания. В крупных городах, а также в регионах может быть от одной до 20 психиатрических больниц или стационарных отделений при общесоматических больницах. Наличие ряда стационаров на одной территории расценивается как положительный факт, поскольку означает децентрализацию и приближение стационарной психиатрической помощи к населению. В части регионов в сельской местности имеются психиатрические отделения при центральных районных больницах. В некоторых больших городах в многопрофильных соматических больницах имеются соматопсихиатрические отделения для лиц, страдающих одновременно тяжелой психической и тяжелой соматической патологией. Структура психиатрической больницы включает: 1) приемное отделение; 2) общие психиатрические отделения (для мужчин и женщин); 3) специализированные отделения (гериатрические, детские, судебно-психиатрические, наркологические). Необходимость организации специализированных отделений связана с особенностями течения и лечения ряда заболеваний или ухода за некоторыми категориями больных или с целевой установкой. Новые принципы содержания и лечения больных предполагают уменьшение размеров палат, выделение вспомогательных помещений для развития самообслуживания больных, значительное расширение мест дневного пребывания и создание условий для широкого применения социально-культурных мероприятий. Детские отделения должны находиться в обособленных помещениях, и в них наряду с лечебной всегда организуется специальная педагогическая работа (классные комнаты, комнаты для игр и т.д.). Для более полного и всестороннего обслуживания и лечения больных в психиатрической больнице создаются диагностические лаборатории — психологическая, клиническая, биохимическая, генетическая; электроэнцефалографический кабинет; физиотерапевтическое, рентгенологическое отделения; постоянная высококвалифицированная консультативная помощь специалистов в области соматической медицины. Для проведения обязательной системы реадаптационных мероприятий осуществляется специальный режим самообслуживания, трудотерапия в отделении или специальных мастерских либо работа в прибольничном сельском хозяйстве. В больнице должны быть хорошая библиотека и клуб для проведения среди больных культурно-массовой работы. Особенности ухода и надзора за психически больными в отделении: обеспечение максимальных удобств для проведения как общего, так и специального режима, специальные меры предосторожности, изъятие из обычного обихода опасных предметов, принятие мер для предупреждения суицидальных попыток, побегов, насилия и др., тщательное наблюдение за питанием больных, приемом лекарств, отправлением физиологических потребностей. Выделяется так называемая наблюдательная палата с неподвижным круглосуточным санитарным постом для больных, требующих особого наблюдения (агрессивные больные, больные с попытками к самоубийству, с мыслями о побеге, с отказом от пищи, возбужденные больные и т.д.). Все изменения в соматическом и психическом состоянии больных фиксируются в «Журнале наблюдений», который ведет дежурная медицинская сестра. Так как психически больные нередко находятся в больнице длительное время, особое внимание должно уделяться созданию в отделениях уюта, наличию культурных развлечений (кино, телевизор, игры, библиотека и т. д.). Больные в психиатрическую больницу принимаются по направлению участковых психиатров (дежурных психиатров службы скорой помощи), а при отсутствии их — по направлениям врачей поликлиник, общесоматических больниц. В экстренных случаях больные могут быть приняты и без направления (вопрос о госпитализации в этих случаях решает дежурный врач). Направление в больницу осуществляется по согласованию с больным или его родственниками. Если же больной социально опасен, он может быть направлен в больницу и без согласия родственников (в данном случае госпитализированный больной в течение суток должен быть освидетельствован специальной комиссией в составе трех врачей-психиатров, которая рассматривает вопрос о правильности стационирования и определяет необходимость дальнейшего пребывания в стационаре). Психически больные, совершившие правонарушения и признанные судом невменяемыми, направляются в больницу для принудительного лечения по постановлению суда. Показания для госпитализации: а) острое психическое заболевание или обострение хронического психического заболевания, требующие стационарного лечения; б) опасность психически больного для окружающих или для самого себя (психомоторное возбуждение при склонности к агрессивным действиям, систематизированные бредовые синдромы, если они определяют общественно опасное поведение больного, бред ревности, депрессивные состояния с суицидальными тенденциями, эпилептический статус, маниакальные и гипоманиакальные состояния, обусловливающие нарушения общественного порядка или агрессивные проявления в отношении окружающих и т.д.); в) проведение стационарной экспертизы (трудовой, военной, судебно-психиатрической). Показания для выписки: а) окончание лечения, полное пли частичное выздоровление больного; б) лица с хроническим течением заболевания выписываются в том случае, если они не нуждаются в дальнейшем больничном лечении и уходе, не представляют опасности для себя и для окружающих и могут по своему состоянию лечиться амбулаторно (ремиссия); в) больные, находящиеся на принудительном лечении, выписываются только на основании определения суда; г) при решении экспертных вопросов. Психогигиена и психопрофилактика являются важными условиями сохранения и улучшения психического здоровья населения, предотвращая многие патологические состояния и психические расстройства, прежде всего экзогенной, но также в определенной мере и эндогенной природы. Психогигиена изучает факторы и условия окружающей среды, влияющие на психическое развитие и психическое состояние человека, и разрабатывает рекомендации по сохранению и укреплению психического здоровья. Психогигиена как научная отрасль гигиены изучает состояние нервно- психического здоровья населения, его динамику в связи с влиянием на организм человека различных факторов внешней среды (природных, производственных, социально-бытовых) и разрабатывает на основании этих исследований научно-обоснованные меры активного воздействия на среду и функции человеческого организма с целью создания наиболее благоприятных условий для сохранения и укрепления здоровья людей. Если еще до недавнего времени обязанностью гигиены как науки было в основном изучение воздействия внешних условий на соматическое здоровье человека, то в настоящее время предметом ее главных забот становится анализ влияния среды на нервно-психический статус населения, и в первую очередь подрастающего поколения. Наиболее обоснованными и передовыми являются принципы психогигиены, исходная позиция которых базируется па основе представлений о том, что мир по своей природе материален, что материя находится в постоянном движении, что психические процессы являются продуктом высшей нервной деятельности и осуществляются по тем же законам природы. В психогигиене выделяют следующие разделы: 1) возрастная психогигиена; 2) психогигиена быта; 3) психогигиена семейной жизни; 4) психогигиена трудовой деятельности и обучения. Раздел возрастной психогигиены включает психогигиенические исследования и рекомендации, относящиеся прежде всего к детскому и пожилому возрасту, так как различия в психике ребенка, подростка, взрослого и пожилого человека значительны. Психогигиена детского возраста должна базироваться на особенностях психики ребенка и обеспечивать гармонию ее формирования. Необходимо учитывать, что формирующаяся нервная система ребенка чутко реагирует на малейшие физические и психические воздействия, поэтому велико значение правильного воспитания ребенка. В пожилом и старческом возрасте на фоне падения интенсивности обмена веществ снижается общая работоспособность, функции памяти и внимания, заостряются характерологические черты личности. Психика пожилого человека становится более уязвимой для психических травм, особенно болезненно переносится ломка стереотипа. Поддержанию психического здоровья в пожилом возрасте способствует соблюдение общегигиенических правил и режима дня, прогулки на свежем воздухе, неутомительный труд. Психогигиена быта. Большую часть времени человек проводит в общении с другими людьми. Доброе слово, дружеская поддержка и участие способствуют бодрости, хорошему настроению. И наоборот, грубость, резкий иди пренебрежительный тон могут стать психотравмой, особенно для мнительных, чувствительных людей. Дружный и сплоченный коллектив может создать благоприятный психологический климат. Люди, которые «все принимают слишком близко к сердцу», придают незаслуженное значение мелочам, не умеют тормозить отрицательные эмоции. Им следует воспитывать в себе правильное отношение к неизбежным в повседневной жизни трудностям. Для этого необходимо учиться правильно, оценить происходящее, управлять своими эмоциями, а когда нужно — и подавить их. Психогигиена семейной жизни. Семья представляет собой группу, в которой закладываются основы личности, происходит ее начальное развитие. Характер взаимоотношений между членами семьи существенно влияет на судьбу человека и поэтому обладает огромной жизненной значимостью для каждой личности и для общества в целом. Благоприятная атмосфера в семье создается при наличии взаимного уважения, любви, дружбы, общности взглядов. Большое влияние на формирование отношений в семье оказывают эмоциональное общение, взаимопонимание, уступчивость. Такая обстановка способствует созданию счастливой семьи — непременного условия правильного воспитания детей. Психогигиена трудовой деятельности и обучения. Значительную часть времени человек посвящает трудовой деятельности, поэтому важно эмоциональное отношение к труду. Выбор профессии — ответственный шаг в жизни каждого человека, необходимо, чтобы выбранная профессия соответствовала интересам, способностям и подготовленности личности. Только при этом труд может приносить положительные эмоции: радость, моральное удовлетворение и, в конечном счете, психическое здоровье. В психогигиене труда немаловажную роль играет промышленная эстетика: современные формы машин, удобное рабочее место, хорошо оформленное помещение. Целесообразно оборудование на производстве комнат отдыха и кабинетов психологической разгрузки, уменьшающих утомление и улучшающих эмоциональное состояние работающих. Большое значение имеет психогигиена умственного труда. Умственная работа связана с высоким расходом нервной энергии. При этом происходит мобилизация внимания, памяти, мышления, творческого воображения. Люди школьного и студенческого возраста тесно связаны с обучением. Неправильная организация занятий может вызвать переутомление и даже нервный срыв, особенно часто наступающие в период экзаменов. В охране здоровья подрастающего поколения ведущая роль отводится психогигиене учебных занятий в школе, поскольку почти все дети учатся на протяжении 11 лет, и на эти годы приходятся два кризовых периода (возраст 7 - 9 лет и пубертатный период — 13 - 15 лет), когда растущий организм особенно подвержен стрессовым влияниям. Психопрофилактика — отрасль медицины, занимающаяся разработкой мер, предупреждающих возникновение психических заболеваний или переход их в хроническое течение. Пользуясь данными психогигиены, психопрофилактика разрабатывает систему мероприятий, ведущих к снижению нервно-психической заболеваемости и способствующих внедрению их в жизнь и практику здравоохранения. Методы психопрофилактики включают изучение динамики нервно-психического состояния человека в процессе трудовой деятельности, а также в бытовых условиях. Психопрофилактику принято подразделять на индивидуальную и социальную, кроме того — на первичную, вторичную и третичную. Первичная профилактика включает сумму мероприятий, направленных на предупреждение самого факта возникновения болезни. Сюда входит широкая система законодательных мер, предусматривающих охрану здоровья населения. Вторичная профилактика — это максимальное выявление начальных проявлений психических заболеваний и их активное лечение, т.е. такой вид профилактики, который способствует более благоприятному течению болезни и приводит к более быстрому выздоровлению. Третичная профилактика заключается в предупреждении рецидивов, достигаемом проведением мероприятий, направленных на устранение факторов, препятствующих трудовой деятельности больного. Организация наркологической помощи. Важнейшими профилактическими мероприятиями, направленными на предупреждение формирования хронического алкоголизма, наркоманий, токсикоманий, является государственное регулирование производства и продажи спиртных напитков, их доступности населению, а также борьба с незаконным оборотом наркотиков и веществ, вызывающих зависимость. Основным учреждением, оказывающим специализированную помощь лицам, зависимым от психоактивных веществ, является наркологический диспансер. По мере надобности диспансер организует отделения, кабинеты и наркологические пункты на территории других учреждений, в том числе на предприятиях промышленности и сельского хозяйства, приближая таким образом наркологическую помощь к населению. В состав наркологического диспансера входят: 1) участковые наркологические кабинеты, включая подростковый, в которых проводятся все лечебные, специальные и профилактические мероприятия данного участка и с помощью которых осуществляется связь с организациями и учреждениями зоны обслуживания; 2) наркологические кабинеты и фельдшерские наркологические пункты на промышленных предприятиях, в совхозах, строительных организациях, которые в условиях производства проводят поддерживающее и профилактическое лечение больных алкоголизмом, организуют наглядную антиалкогольную пропаганду и др., кабинеты экспертизы опьянения, в которых производится обследование на предмет опьянения и выдается соответствующее заключение в установленном порядке; 3) специализированные кабинеты (невропатолога, терапевта, психолога, психотерапевта и др.), ведущие прием больных по направлениям психиатров- наркологов; 4) стационарные отделения диспансера, в которые наряду с больными алкоголизмом могут госпитализироваться больные с алкогольными психозами, тяжелыми абстинентными состояниями, алкоголизмом с сопутствующими соматическими заболеваниями; 5) отделения при промышленных, строительных, сельскохозяйственных и других предприятиях, куда госпитализируются больные алкоголизмом, не имеющие ограничений в выполнении трудовых процессов, для проведения активного лечения и трудового перевоспитания; 6) дневные стационары для больных алкоголизмом, организуемые в соответствии с приказом Минздрава в составе наркологических лечебно-профилактических учреждений, на договорных началах при промышленных предприятиях, в строительных организациях и в сельском хозяйстве. В дневном стационаре проводится весь комплекс активного противоалкогольного, а также поддерживающего лечения с обязательным привлечением больных к труду. Основными задачами наркологического диспансера являются: • выявление и учет больных алкоголизмом и наркоманиями, а также лиц, злоупотребляющих лекарственными веществами; • оказание лечебно-диагностической, консультативной и профилактической помощи больным алкоголизмом, токсикоманиями, оказание этим больным квалифицированной специализированной помощи в стационаре и во внебольничных условиях; • динамическое диспансерное наблюдение за больными алкоголизмом, наркоманиями и токсикоманиями; • изучение заболеваемости алкоголизмом, наркоманиями и токсикоманиями среди населения; • своевременное заполнение «Извещения о больном с впервые в жизни установленным диагнозом наркомании (токсикомании)» (учетная форма № 091/У) и направление его к инспектору по наркологии. При республиканском, краевом, областном, городском наркологическом диспансере создается организационно-методический отдел, осуществляющий анализ информации о деятельности наркологических стационаров, отделений и кабинетов; анализ деятельности наркологической службы и ее структурных подразделений; анализ эффективности лечебно- профилактических мероприятий; оказание социально-правовой помощи больным, наблюдаемым в наркологических кабинетах. Стационарная помощь оказывается в тех случаях, когда в амбулаторных условиях это сделать не представляется возможным или при неэффективности лечения в наркологическом кабинете. Показанием для неотложной (срочной) госпитализации является возникновение острого или обострение затяжного алкогольного психоза. Подлежат неотложной госпитализации больные с психотической формой интоксикации, вызванной психоактивными веществами. В каждом случае психиатрический стационар обязан известить участкового нарколога о выписке больного и дать рекомендации о проведении поддерживающего лечения в условиях наркологического диспансера или кабинета. Примечания:7 Гиппократ. Избранные книги. - М.: Сварог, 1994. - С. 495-499. 8 Каннабих Ю. В. История психиатрии. — М., 1929. — С. 34. 76 Kraepelin Е. Psychi atrie: Klinische Psychiatrie. — Zeipzig, 1913. — Bd 2. — S. 216. 77 Цит. по П. М. Зиновьев. Душевные болезни в картинках и образах. — М., «Медпресс- информ», 2007. — С. 79-80. 78 Пятницкая КН. Клиническая наркология. — Л. Медицина, 1977. — С. 111. 79 Частная сексопаталогия (руководство для врачей) // Под ред. Г. С. Васильченко. — Т. 2. Изд. Медицина, 1983. — С. 281. 80 Ганнушкин П. Б. Психопатии. Их статика, динамика, систематика. — М., 1933. 81 Протей — морское божество, сын Посейдона, обладавший способностью принимать любой облик. |
|
||
|
Главная | Контакты | Нашёл ошибку | Прислать материал | Добавить в избранное |
||||
|
|
||||
