|
||||
|
|
Глава 13 Острые состояния при травме 13.1. Осмотр пациентов с травмами Всех пациентов с травматическими повреждениями необходимо быстро осмотреть. Ассоциацией медсестер неотложной помощи (ENA – The Emergency Nurses Association) разработаны курсы, обучающие методике осмотра пациентов с травмами. Чтобы быстро определить повреждения, угрожающие жизни, и правильно определить приоритеты для лечения, разработаны первичное и вторичное обследования. Первичный осмотр Первичный осмотр начинается с оценки: • дыхательных путей (А); • дыхания (В); • кровообращения (С). Рекомендуются дополнительные параметры осмотра: • неврологический статус, или потеря трудоспособности (D); • условия окружающей среды (Е). Рассмотрим подробнее первичный осмотр ABCDE. А – перед осмотром дыхательных путей у пациентов с травмой необходимо: • иммобилизировать шейный отдел позвоночка с помощью цервикальной шины (воротника), так как до тех пор, пока не доказано обратное, считают, что у пациента с обширными травмами может быть поврежден шейный отдел позвоночника; • проверить, может ли больной говорить. Если да, значит, дыхательные пути проходимы; • выявить закупорку (обструкцию) дыхательных путей, вызванную языком (наиболее частая обструкция), кровью, выпавшими зубами или рвотными массами; • произвести очистку дыхательных путей, оказывая давление на челюсть или подняв подбородок для удержания иммобилизации шейного отдела. Если закупорка вызвана кровью или рвотными массами, очистку нужно проводить с помощью электроотсоса. При необходимости следует вставить носоглоточный или ротоглоточный воздуховод. Помните, что ротоглоточный воздуховод можно использовать только у пациентов без сознания. Ротоглоточный воздуховод вызывает рвотный рефлекс у пациентов в сознании и полубессознательном состоянии. Если носоглоточный или ротоглоточный воздуховод не обеспечивают достаточную подачу воздуха, пациенту может потребоваться интубация. В – при самопроизвольном дыхании необходимо проверить его частоту, глубину, равномерность. Насыщение крови кислородом можно проверить с помощью оксиметрии. При обследовании необходимо обратить внимание на следующие моменты: • использует ли пациент допольнительные мышцы при дыхании? • слышны ли дыхательные пути билатерально? • заметны ли девиация трахеи или набухание шейных вен? • есть ли у пациента открытое ранение грудной клетки? Все пациенты с обширными травмами нуждаются в гипероксигенации. Если у пациента нет самопроизвольного свободного дыхания или его дыхание не эффективно, до интубации используют маску для искусственного дыхания. C – при оценке состояния кровообращения необходимо: • проверить наличие периферической пульсации; • определить кровяное давление пациента; • обратить внимание на цвет кожи пациента – кожные покровы бледные, гиперемированные или произошли другие изменения? • кожа на ощупь теплая, прохладная или влажная? • вспотел ли пациент? • есть ли явное кровотечение? Если у пациента выраженное наружное кровотечение, наложите жгут выше места кровотечения. Все пациенты с обширными травмами нуждаются по крайней мере в двух капельницах, потому им может понадобиться большое количество растворов и крови. При возможности следует использовать нагреватель для растворов. Если у пациента отсутствует пульс, немедленно проведите сердечно-легочную реанимацию. D – при неврологическом обследовании необходимо использовать шкалу коматозных состояний Глазго (W.С. Glasgow, 1845–1907), определяющую базовый психический статус. Также можно использовать принцип ТГБО, где Т – тревожность пациента, Г – реакция на голос, Б – реакция на боль, О – отсутствие реакции на внешние раздражители. Сохранять иммобилизацию шейного отдела необходимо до того, как будет сделан рентгеновский снимок. Если пациент в сознании и позволяет его психическое состояние, то следует перейти к вторичному осмотру. E – для обследования всех повреждений необходимо снять с пациента всю одежду. Если пострадавшему нанесено огнестрельное или ножевое ранение, необходимо сохранить одежду для правоохранительных органов. Переохлаждение приводит к многочисленным осложнениям и проблемам. Поэтому пострадавшего нужно согреть и поддерживать тепло. Для этого необходимо накрыть пациента шерстяным одеялом, подогревать растворы для внутривенного введения. Помните, что первичный осмотр – быстрая оценка состояния пострадавшего, направленная на определение нарушений и восстановление жизненно важных функций, без которых невозможно продолжать лечение. В таблице 8 приведен алгоритм действий при первичном осмотре пациентов с травмой. Таблица 8 Первичный осмотр пациентов с травмой 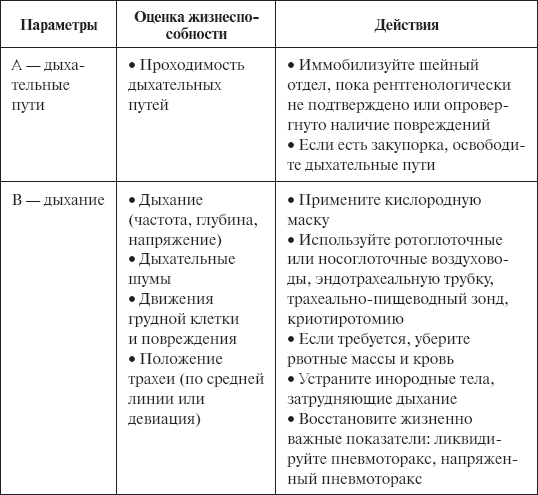  Вторичный осмотр После первичного осмотра производят более детальный вторичный осмотр. Во время него устанавливают все повреждения, полученные пострадавшим, разрабатывают план лечения и проводят диагностические тесты. Во-первых, проверяют дыхание, пульс, кровяное давление, температуру. При подозрении на травму грудной клетки артериальное давление измеряют на обеих руках. Затем: – устанавливают наблюдение за сердечной деятельностью; – получают данные оксиметрии пульса (если пациент замерз или у него гиповолемический шок, данные могут быть неточными); – используют мочевой катетер для отслеживания количества всасываемой и выделяющейся жидкости (катетер не используют при крово– или мочетечении); – используют назогастральный зонд для декомпрессии желудка; – с помощью лабораторных анализов определяют группу крови, уровень гематокрита и гемоглобина, проводят токсикологические и алкогольные скрининги, при необходимости делают тест на беременность, проверяют уровень электролитов в сыворотке. Оцените необходимость присутствия семьи. Родственникам может понадобиться эмоциональная поддержка, помощь представителя духовенства или психолога. Если кто-либо из членов семьи пожелает присутствовать при проведении реанимационных процедур, объясняйте все проводимые пострадавшему манипуляции. Постарайтесь успокоить пациента. Страхи пострадавшего могут быть проигнорированы из-за спешки. Это может ухудшить состояние потерпевшего. Поэтому необходимо разговаривать с больным, объясняя, какие обследования и манипуляции ему проводят. Ободряющие слова и добрые интонации помогут успокоить пациента. Для улучшения состояния больного также делают обезболивание и применяют седативные средства. Внимательно выслушайте пациента. Соберите как можно больше информации о пострадавшем. Затем тщательно осмотрите пострадавшего с головы до ног, переверните пациента, чтобы проверить, есть ли повреждения спины.
13.2. Травма грудной клетки Травма грудной клетки может произойти вследствие многократных переломов ребер, переломов грудины из-за хирургической операции в данной области. Травма грудной клетки влечет за собой нарушение функции дыхания. Состояние опасно для жизни. Патофизиология • Из-за переломов ребер грудная клетка становится подвижной. • Когда пациент делает вдох, грудная клетка смещается, дыхание затрудняется. • Далее нарушения дыхания становятся все более серьезными, состояние пациента ухудшается. emp1 Первичный осмотр • Осмотрите область повреждения. Отметьте движение груди при дыхании. • Оцените дыхательный статус пациента, отметьте наличие или отсутствие одышки. • Прослушайте легкие, отметьте, прослушивается ли дыхание на стороне повреждения. • Оцените уровень сознания пациента. • Проверьте показатели жизненно важных параметров, отметьте уровень гипоксии. • Прослушайте сердечный ритм. Первая помощь • Уложите пациента на кровать в положении Фаулера. • Обеспечьте дополнительный доступ кислорода, в случае необходимости подготовьте пациента к эндотрахеальной интубации и ИВЛ. • Зафиксируйте положение пациента, чтобы случайные движения не причиняли дополнительную боль. • Проведите обезболивание (дайте анальгетики). • Определите степень гипоксии. Последующие действия • Отметьте наличие/отсутствие признаков пневмоторакса/гемоторакса. • Введите внутривенно солевой (физиологический) раствор. • В случае необходимости подготовьте пациента к хирургической операции. Превентивные меры • Проведите беседу с пациентами о необходимости пристегиваться ремнями безопасности. • Рекомендуйте, по возможности, покупать автомобиль с подушками безопасности. 13.3. Гемоторакс Гемоторакс – скопление крови в плевральной полости. Патофизиология • Кровь накапливается в плевральной полости. • В зависимости от причин гемоторакса и количества скопившейся крови происходят ухудшения в работе легких и органах средостения. • Среди причин гемоторакса выделяют травмы груди, пневмонию, туберкулез. Первичный осмотр • Оцените качество дыхания пациента. • Отметьте, есть ли у пациента одышка. • Оцените уровень сознания пациента. • Проверьте жизненно важные параметры, отметьте наличие или отсутствие гипотонии и наличие гипоксии. • Прослушайте легкие, отметьте, прослушивается ли дыхание на поврежденной стороне. Первая помощь • Обеспечьте дополнительный доступ кислорода, подготовьте пациента к эндотрахеальной интубации, в случае необходимости – к ИВЛ. • Подготовьте пациента к торакоцентезу. • Подготовьте пациента к дренированию плевральной полости. • По назначению врача введите: ? компоненты крови, чтобы нормализовать кровяное давление, гематокрит; ? опиаты. Последующие действия • Продолжайте контролировать жизненно важные параметры и степень гипоксии. • Подготовьте пациента к рентгену органов грудной клетки. • Следите за дренажом. Сообщайте врачу о любых отклонениях от нормы (например, если количество выделяемого составляет более 200 мл/ч). • Следите за появлением гипотонии и других признаков шока. • В случае необходимости подготовьте пациента к торакотомии. Превентивные меры • Проведите с пациентами беседу о необходимости пользоваться ремнями безопасности и, по возможности, покупать автомобиль с подушками безопасности. 13.4. Пневмоторакс Пневмоторакс – наличие воздуха или газа в плевральной полости. Возникает в результате травмы, патологического процесса или создается искусственно с лечебной целью. Спонтанный пневмоторакс – внутренний, он развивается внезапно при каком-либо патологическом процессе в легких. Патофизиология • Первичный пневмоторакс может возникнуть и у пациентов, у которых раньше не диагностировались заболевания легких. • Вторичный пневмоторакс происходит у пациентов с болезнями легких. • Среди причин пневмоторакса отмечают бронхиальную астму, кистозный фиброз, рак легкого, туберкулез. Первичный осмотр • Оцените качество дыхания пациента. • Проверьте жизненно важные параметры, включая степень гипоксии. • Прослушайте легкие на наличие хрипов, отметьте, прослушивается ли дыхание с двух сторон. • Оцените уровень сознания пациента. • Отметьте наличие кашля. • Отметьте наличие или отсутствие боли в груди. Первая помощь • Обеспечьте дополнительный доступ кислорода, подготовьте пациента к эндотрахеальной интубации, при необходимости – к ИВЛ. • Отправьте кровь на анализ ее газового состава. • Подготовьте пациента к дренированию. Последующие действия • Следите за количеством и характером выделяемого из дренажа. • Постоянно проверяйте жизненно важные параметры, включая определение степени гипоксии. • Введите анальгетики. • Подготовьте пациента к рентгену грудной клетки. • При необходимости подготовьте пациента к хирургической операции. Превентивные меры • Необходимо вовремя диагностировать легочные заболевания, ведущие к пневмотораксу. • Чтобы предотвратить повторения приступа, предупредите пациента, что ему необходимо избегать подъемов на высоту, подводного плавания, полетов в самолете. • Предупредите пациентов, что курение увеличивает риск возникновения пневмоторакса. Пневмоторакс напряженный Пневмоторакс напряженный – выраженная степень клапанного пневмоторакса, при котором давление воздуха в плевральной полости значительно превышает атмосферное; сопровождается крайне затруднительным вдохом, резким смещением трахеи и сердца в сторону неповрежденной половины грудной полости. Патофизиология • Воздух попадает в плевральную полость, накапливается там. • Давление в груди растет. • Повышенное давление приводит к нарушению работы легких. Первичный осмотр • Оцените качество дыхания пациента. • Оцените уровень сознания пациента. • Проверьте жизненно важные параметры, отметьте отсутствие или наличие гипоксии и гипотонии. • Прослушайте легкие на наличие хрипов, отметьте, прослушивается ли дыхание с обеих сторон. • Прослушайте сердце. • Отметьте наличие или отсутствие подкожной эмфиземы. • Отметьте наличие или отсутствие выбухания шейных вен. • Отметьте наличие или отсутствие кашля. • Отметьте наличие или отсутствие боли в груди, образование плотных участков. Первая помощь • Обеспечьте дополнительный доступ кислорода, подготовьте пациента к эндотрахеальной интубации и ИВЛ. • Сдайте кровь пациента на анализ ее газового состава. • Подготовьте пациента к дренированию. Последующие действия • Наблюдайте за состоянием дренажа. • Постоянно проверяйте жизненно важные параметры, включая определение степени гипоксии. • Введите анальгетики. • Подготовьте пациента к рентгену грудной клетки. • В случае необходимости подготовьте пациента к хирургической операции. Превентивные меры • Проведите с пациентами беседу о том, что необходимо бережно относиться к своему здоровью, избегать травм, в том числе травм груди. Пневмоторакс травматический Травматический пневмоторакс обусловлен нарушением целости плевры, например при проникающем ранении грудной клетки, при переломе ребра с повреждением легкого. Патофизиология • Травматический пневмоторакс является следствием травмы груди, полученной, например, при автомобильной катастрофе или при огнестрельном ранении. • Травматический пневмоторакс может также быть результатом осложнения медицинских процедур, включая биопсию бронха, плевральную биопсию, торакоцентез и т.д. • Травмирующий пневмоторакс обычно сочетается с гемотораксом. • При открытом пневмотораксе воздух поступает в полость плевры при вдохе и выходит обратно при выдохе. • При закрытом пневмотораксе отсутствует сообщение между плевральной полостью и атмосферой. Первичный осмотр • Оцените качество дыхания. • Прослушайте легкие на наличие посторонних звуков, хрипов. • Оцените уровень сознания пациента. • Проверьте жизненно важные параметры пациента, отметьте наличие или отсутствие гипоксии и гипотонии. • Отметьте наличие или отсутствие у пациента боли. Попросите описать ее характер. Первая помощь • Обеспечьте дополнительный доступ кислорода, подготовьте пациента к эндотрахеальной интубации, при необходимости – к ИВЛ. • Отправьте кровь на анализ ее газового состава. • Подготовьте пациента к дренированию. Последующие действия • Следите за состоянием дренажа. • Постоянно проверяйте жизненно важные параметры, включая степень имеющейся гипоксии. • Введите анальгетики. • Подготовьте пациента к рентгену грудной клетки. • Подготовьте пациента к хирургической операции. Превентивные меры • Проведите с пациентами беседу о необходимости использовать ремни безопасности, по возможности покупать автомобиль с подушками безопасности. • Напомните пациентам об общих правилах безопасности, включая использование защитных костюмов во время спортивных игр и т.д. 13.5. Компартмент-синдром Компартмент-синдром (синдром повышенного внутрифасциального давления), чаще всего развивается при открытых переломах, при переломах с мощным травмирующим фактором, при переломах голени. Патофизиология • Компартмент-синдром (синдром позиционного сдавливания) развивается при разнице давления между отделами мышц, что приводит к ишемии. Остается неясным, почему у некоторых людей происходит повышение давления в мышечных отделах. Пациенты жалуются на боль, возникающую вскоре после начала физических упражнений и длящуюся несколько минут после их прекращения. Могут также отмечаться парестезии, судороги и слабость. Повышенное давление может вызывать временную невропраксию окружающих нервов. Диагноз подтверждается измерением давления в отделах нижней конечности до физических упражнений, а затем через 1 и 5 минут после них. Если невозможно поменять режим двигательной активности, для лечения компартмент-синдрома прибегают к открытой или эндоскопической фасциотомии затронутых отделов.
Первичный осмотр • Проверьте жизненно важные параметры пациента, отметьте наличие или отсутствие гипотонии, тахикардии. • Попросите пациента описать характер испытваемой боли (интенсивная, глубокая, пульсирующая). • Узнайте обстоятельства получения травмы. • Проверьте пульс. • Проверьте цвет кожных покровов. • С помощью булавки определите наличие паралича, его степень. Первая помощь • Снимите с пациента все, что может сдавливать части тела, – кольца, часы, браслеты.
• Подготовьте пациента к мониторированию артериального давления. • Установите мочевой катетер. • По показаниям врача введите: ? анальгетики для уменьшения боли; ? успокоительные средства, так как напряжение приводит к сужению сосудов; ? компоненты крови, предовращающие последствия кровопотери; ? внутривенные растворы (например, физиологический раствор хлорида натрия) для улучшения работы почек. Последующие действия • Постоянно проверяйте жизненно важные параметры пациента. • Следите за состоянием перевязок. • Проверьте результаты анализов крови на гемоглобин, протромбин и т.д. Превентивные меры • Необходима пропаганда соблюдения правил личной безопасности, в том числе при езде на машине, велосипеде и т.д. 13.6. Перелом шейки бедра Элементами тазобедренного сустава являются тазовая часть (вертлужная впадина) и бедренная часть (головка бедренной кости), которая посредством шейки переходит в тело бедренной кости. Как раз в области шейки наиболее часты переломы, что обусловлено анатомическими и физиологическими особенностями. Суставные поверхности костей покрыты хрящом, который обеспечивает им безболезненное и свободное скольжение. Под переломом шейки бедра подразумевают три вида переломов: в областях шейки, головки и большого вертела. Патофизиология • Особенности анатомии тазобедренного сустава и верхнего отдела бедра являются причиной того, что при переломах шейки бедра развивается частичное или полное нарушение кровоснабжения головки бедра, приводящее к ее некрозу и разрушению. • Успешное лечение переломов шейки бедра во многом зависит от степени нарушения кровоснабжения головки бедра, а также от механической прочности фиксации перелома. • В случае сохранения кровоснабжения головки бедренной кости (то есть при благоприятном прогнозе ее жизнеспособности), а также при достаточной прочности костной ткани (как правило, у молодых пациентов) показано выполнение остеосинтеза. • У пациентов преклонного возраста качество костной ткани обычно не позволяет проведение стабильного остеосинтеза, а длительное исключение нагрузки на ногу, в силу общего состояния пациента, как правило, невозможно. Выраженные нарушения кровоснабжения головки бедра являются причиной развития ее аваскулярного некроза. В данных условиях выполнение остеосинтеза является бесперспективным. Для восстановления функции конечности, возможности ранней ее нагрузки и активизации пациента выполняется эндопротезирование – замена шейки и головки бедра или всего тазобедренного сустава на искусственные.
Первичный осмотр • Проверьте пульс. • Осмотрите поврежденную поверхность, отметьте, есть ли признаки цианоза. • Изучите историю болезни пациента, отметьте, есть ли в ней сведения о падениях или других травмах. • Попросите пациента описать характер боли, узнайте, усиливается ли боль при движении. • Проверьте, есть ли отек. • Проверьте, есть ли другие повреждения. Первая помощь • В случае необходимости обеспечьте дополнительный доступ кислорода. • Уложите пациента в кровать, зафиксируйте ногу так, чтобы бедро было неподвижно. • Проверьте жизненно важные параметры пациента, отметьте наличие гипотонии и тахикардии. • Установите мочевой катетер. • Подготовьте пациента к рентгену и томографии.
операцией. После выполнения протезирования больной, независимо от возраста, может быть активен в постели с первых суток после операции. Со второго дня можно присаживаться в постели, начинать статические упражнения для мышц конечности, выполнять дыхательную гимнастику. Ходьба с дозированной нагрузкой на оперированную конечность и дополнительной опорой (костыли, манеж) возможна уже с третьих суток. швы снимают на десятые-двенадцатые сутки. Целесообразная продолжительность периода стационарного лечения 10–12 дней, хотя выписка может быть осуществлена и раньше. В дальнейшем, при необходимости, возможна госпитализация в реабилитационный центр для восстановления под руководством специалистов-реабилитологов. Этот период занимает около 6–8 недель. • Проведите лечение сопутствующих повреждений. • Подготовьте пациента к хирургической операции или эндопротезированию. • По показаниям врача введите: ? анальгетики для уменьшения боли; ? внутривенные растворы для поддержания гидратации; ? слабительные для предотвращения запоров; ? гепарин (подкожно, если пациенту не назначено хирургическое вмешательство), чтобы предотвратить глубокий тромбоз вены.
• Постоянно проверяйте жизненно важные параметры пациента и нервно-сосудистый статус поврежденной конечности. • Следите за состоянием наложенной шины. • Следите за качеством дыхания пациента. • Научите пациента выполнению ежедневных упражнений. • Примените антиэмболические повязки. Превентивные меры • Предупредите пациентов об опасности остеопороза, посоветуйте проводить профилактические мероприятия по укреплению костей. • Посоветуйте пациентам соблюдать диету с достаточным количеством кальция, белков, витамина Д. • Порекомендуйте воздерживаться от курения и приема алкоголя. 13.7. Перелом длинных трубчатых костей Перелом – нарушение целости кости под действием травмирующей силы. Наиболее часто происходят переломы длинных трубчатых костей – бедренной кости, плечевой кости, костей предплечья и костей голени. Переломы длинных трубчатых костей по локализации делят на диафизарные, метафизарные и эпифизарные.
Патофизиология • Большинство переломов связано с падениями, несчастными случаями при занятиях спортом и др. • У людей с хрупкими костями, ослабленными вследствие патологических процессов, например при остеопорозе, перелом может произойти даже при несильном ударе. • Переломы у детей заживают быстрее. • У пожилых людей кости при переломе могут срастаться неправильно. • Массивные открытые переломы могут привести к гиповолемическому шоку вследствие большой кровопотери и к жировой эмболии.
Первичный осмотр • Проверьте пульс. • Пропальпируйте кожу вокруг повреждения. Отметьте области с низкой температурой. • Проверьте жизненно важные параметры пациента, отметьте наличие или отсутствие гипотонии, тахикардии. • Проверьте историю болезни пациента, есть ли в ней сведения о травме. • Попросите пациента описать характер боли. • Осмотрите, есть ли опухоль в районе повреждения. • Проверьте, есть ли другие раны у пациента. • Отметьте признаки перелома.
Для открытых переломов, наряду со всеми клиническими признаками перелома со смещением отломков, обязательно наличие раны кожи, артериальное, венозное, смешанное или капиллярное кровотечение, выраженное в разной степени. Сломанная кость может быть обнажена на большем или меньшем протяжении. При множественных, сочетанных, открытых переломах общее тяжелое состояние пострадавших часто обусловлено травматическим шоком.
Первая помощь • При серьезных переломах примите меры для остановки кровотечения и как можно скорее начните переливание крови во избежание гиповолемического шока из-за большой кровопотери. • Зафиксируйте конечность выше и ниже предполагаемого места перелома. • Сделайте холодный компресс. • Приподнимите поврежденную конечность, чтобы уменьшить отек. • Подготовьте пациента к рентгенологическому исследованию. • Подготовьте пациента к хирургической операции. • По показаниям врача введите: ? внутривенные растворы, чтобы увеличить внутрисосудистый объем; ? анальгетики для уменьшения боли; ? противостолбнячные средства (при открытых переломах); ? антибиотики для лечения/предотвращения инфекции; ? слабительные для предотвращения запоров. Последующие действия После устранения смещения. • Проверяйте нервно-сосудистый статус пациента каждые 2–4 часа в течение суток, далее каждые 4–8 часов. • Оцените цвет кожи поврежденной конечности, отеч ность. • Сравните состояние обеих конечностей. • Научите выполнять упражнения во избежание пролежней. • Поощряйте пациента глубоко дышать. При гипсе. • Следите за состоянием гипса. • Следите за появлением раздражения вокруг кожи около гипса. • Попросите пациента сообщать о таких явлениях, как покалывание, нечувствительность кожи. Превентивные меры • Посоветуйте пациентам соблюдать диету с высоким содержанием кальция, белков, витамина D, регулярно выполнять физические упражнения. • Необходима пропаганда соблюдения правил личной безопасности.
13.8. Перелом таза Перелом костей таза – одна из наиболее тяжелых травм, часто сопровождается повреждением внутренних органов и тяжелым шоком. Возникает при падениях с высоты, сдавлениях, прямых сильных ударах. Признаки: сильнейшая боль в области таза при малейшем движении конечностями и изменении положения позвоночника. Патофизиология • Как правило, травма происходит при сильных ударах – автомобильных катастрофах, падениях с большой высоты. • Перелом костей таза приводит и к повреждению внутренних органов. • Повреждение артерий приводит к сильному кровотечению. Первичный осмотр • Проверьте качество дыхания. • Проверьте пульс. • Проверьте жизненно важные параметры пациента, отметьте наличие или отсутствие гипотонии, тахикардии. • Проверьте историю болезни, есть ли в ней сведения о повреждениях, травмах. • Оцените вероятность повреждения внутренних органов (признаки – кровь в моче, влагалищное кровотечение и др.). Первая помощь • Придать пострадавшему положение, при котором меньше всего усиливаются боли и возникает возможность повреждения костными отломками внутренних органов. Больного уложить на ровную твердую поверхность, ноги согнуть в коленных и тазобедренных суставах, бедра несколько в стороны (положение «лягушки»), под ноги положить валик из подушки, одеяла и т.д. • При необходимости обеспечьте дополнительный доступ кислорода. • Установите мочевой катетер.
• Подготовьте пациента к рентгену и томографии таза. • По показаниям врача введите: ? внутривенные растворы для увеличения внутрисосудистого объема; ? компоненты крови, чтобы возместить потерю крови; ? анальгетики для уменьшения кровотечения; ? гепарин (подкожно) для предотвращения тромбоза вен; ? слабительные, чтобы предотвратить запор. Последующие действия • Постоянно проверяйте нервно-сосудистый статус поврежденной области. • Постоянно проверяйте признаки жизни пациента. • Примените антиэмболические повязки. • Обеспечьте пациенту покой. • Окажите эмоциональную поддержку пациенту и его семье. Превентивные меры • Необходима пропаганда соблюдения мер личной безопасности. • Советуйте при необходимости покупать машины с подушками безопасности. 13.9. Остеомиелит Остеомиелит возникает, когда болезнетворная инфекция проникает внутрь кости. В результате в месте ее внедрения образуется воспалительный очаг. При этом поражается и костный мозг, и сама кость. Болезнь может принимать как острый, так и хронический характер. Патофизиология • Заражению чаще всего подвергаются люди с ослабленным иммунитетом, подростки в период полового созревания, а также люди пожилого возраста, у которых понижена сопротивляемость организма к инфекционным заболеваниям. Особенно опасен остеомиелит, вызванный внутренней инфекцией. Чаще всего ему предшествует короткий период (1–4 дня), во время которого болезнь почти никак себя не проявляет. Человек может жаловаться на слабость, боль в мышцах, ломоту в суставах, и при этом даже не догадываться, что причина недомоганий кроется в глубине кости. Затем резко повышается температура, столбик термометра может подняться до 39–40 °С. Острая, сверлящая, распирающая изнутри боль, локализованная в пораженном участке кости, возникает почти сразу. Дальнейшее развитие болезни происходит молниеносно. Ухудшается общее состояние, лицо становится бледным, глаза западают, кожа желтеет, губы синеют, сознание затуманивается, появляется бред, возникают судороги. Если не принять экстренных мер, человек может погибнуть. При травматическом остеомиелите острое течение (температура, боль в ране) сменяется хроническим (общее состояние нормальное, гной и продукты распада внутренних тканей выходят из раны через свищевые ходы). При тяжелом течении хроническая болезнь может привести к заражению крови. Первичный осмотр • Проверьте жизненно важные параметры пациента, отметьте наличие тахикардии и лихорадки. • Проверьте пульс. • Измерьте температуру. • Отметьте, есть ли отек или опухоль в пострадавшей области. • Проведите тест на ограничение движения больной конечности. • Следите за появлением признаков эритемы. Первая помощь • Лечение необходимо начинать немедленно, не дожидаясь лабораторного подтверждения диагноза. • Отправьте кровь на развернутый анализ. • Подготовьте пациента к биопсии кости. • Зафиксируйте поврежденную конечность гипсовой повязкой, пациент должен соблюдать постельный режим. • Подготовьте пациента с нарывом к дренированию. • По показаниям врача введите: – антибиотики для лечения инфекции; – анальгетики для уменьшения боли; – внутривенные растворы для увеличения внутрисосудистого объема.
Последующие действия • Постоянно проверяйте жизненно важные параметры пациента. • Тщательно стерилизуйте все медицинские приборы. • Следите, чтобы больная конечность была тщательно зафиксирована. • Следите за состоянием кожи пациента. • Переворачивайте пациента каждые два часа во избежание образования пролежней. • Обеспечьте соблюдение пациентом диеты с высоким содержанием белков и витамина С. • При внезапной боли у пациента немедленно вызовите врача. • Следите за показателями признаков жизни пациента, внешним видом раны, появлением боли – их изменения могут означать появление вторичной инфекции. • Окажите пациенту эмоциональную поддержку. • Перед выпиской расскажите пациенту, как нужно ухаживать за раной, какие признаки говорят о повторении инфицирования (это увеличение температуры, краснота, опухоль). • Подчеркните необходимость регулярных осмотров у врача. Превентивные меры Необходимо своевременное лечение острых и хронических инфекций. 13.10. септический артрит Септический артрит – острая форма артрита, развивающаяся при сепсисе вследствие проникновения возбудителя инфекции в сустав. Патофизиология • В большинстве случаев заражение идет от первоначального очага инфекции через кровь. • Септический артрит – одно из проявлений общего сепсиса. • Поражение суставов протекает в виде токсикоаллергического или серофиброзного полиартрита, чаще в виде септико-пиемического гнойного олиго– или моноартрита. • Возникает лихорадка, озноб, потливость, изменение крови, опухание суставов, покраснение. • Суставы становятся горячими на ощупь. • В дальнейшем образуется анкилоз сустава.
Первичный осмотр • Проверьте показатели жизненно важных параметров пациента, отметьте наличие или отсутствие гипотонии, тахикардии, подъем температуры. • Попросите пациента охарактеризовать боль. • Отметьте наличие/отсутствие воспаления, опухоли сустава, эритемы. Первая помощь • Подготовьте пациента к артроцентезу, предупредите, что это болезненная манипуляция. • Соберите кровь и мочу для анализа. • Окажите эмоциональную поддержку. • По показаниям врача примените: ? анальгетики, чтобы снять боль; ? жаропонижающие для уменьшения лихорадки; ? кортикостероиды для уменьшения воспаления; ? антибиотики для устранения инфекции; ? внутривенные растворы для увеличения внутрисосудистого объема.
Последующие действия • Постоянно проверяйте показатели признаков жизни пациента. • Покажите пациенту, какие упражнения можно выполнять, контролируйте увеличение нагрузки по мере выздоровления. • За полчаса до ходьбы и физических нагрузок делайте пациенту обезболивающее. • Для уменьшения боли делайте холодные компрессы. • Следите за состоянием дренажа. Превентивные меры • Все процедуры необходимо выполнять в соответствии с инструкцией, соблюдая все меры предосторожности и стерильности. • Необходимо предотвратить контакт между больными пациентами. 13.11. Растяжение связок Растяжение связок – острое, травматическое повреждение. Патофизиология • Растяжение связок в большинстве случаев проявляется разрывом отдельных волокон связки в результате движения в суставе, превышающем его физиологические пределы. Как правило, это закрытое повреждение. • Название «растяжение» связок объясняет механизм повреждения, а не характер имеющихся изменений. При частичном повреждении связок не наблюдается их линейного удлинения. В зависимости от интенсивности травмирующей силы возможны частичное нарушение целости отдельных волокон, разрыв с полным перерывом связки на протяжении с разволокнением концов и отрыв, если связка отрывается у места прикрепления к кости. • Иногда вместе со связкой отрывается костный фрагмент – отрывной перелом. • При повреждении связки страдают расположенные рядом с ней питающие кровеносные сосуды. В результате этого образуется кровоизлияние в окружающие ткани с образованием кровоподтека или гематомы, а в случае скопления крови в полости сустава – гемартроз. • Обычно симптомы повреждения связки появляются сразу после травмы, однако первоначально они могут быть слабо выражены. Спустя несколько часов начинает нарастать отек в зоне повреждения, усиливаются боли и нарушается функция сустава, особенно при ходьбе, если травмирована нога. Существуют три степени растяжения связок: ? I степень – небольшая боль из-за разрыва нескольких волокон связки; ? II степень – умеренная боль, отек, нетрудоспособность; ? III степень – сильная боль из-за разрыва связки и последующая нестабильность сустава. Первичный осмотр • Проверьте пульс, осмотрите место повреждения на наличие цианотичности кожи. • Оцените функциональные возможности поврежденной конечности. • Проверьте наличие припухлости в месте травмы. • Узнайте у пациента обстоятельства получения травмы, осмотрите больного на наличие других повреждений. Первая помощь • Обеспечьте неподвижность и покой поврежденной конечности. • Примените ледяной компресс. • Приподнимите поврежденную конечность. • Наложите шину при серьезной травме. • Сделайте рентген, чтобы исключить перелом. • Для уменьшения боли примените анальгетики.
Последующие действия • Держите поврежденную конечность в приподнятом состоянии в течение 48–72 часов после ранения. • В течение 24–48 часов с интервалами прикладывайте к поврежденному месту лед. • Научите пациента накладывать давящую повязку в виде восьмерки эластичным бинтом. • Проинструктируйте пациента о необходимости ослаблять или снимать повязку перед сном, также необходимо ослабить чересчур тугую повязку, приводящую к побледнению кожи и болезненности. • В случае необходимости объясните пациенту, как пользоваться вспомогательными средствами для движения (костылями и т.п.). • Если боль не уменьшается или становится сильнее, необходимо вызвать врача и сделать повторный рентген. Возможно, ранее был не обнаружен перелом. Превентивные меры • Посоветуйте пациентам использовать специальные повязки, предотвращающие растяжение при занятиях спортом. 13.12. Перенапряжение Повреждения из-за перенапряжения (перетренировки) подразделяются на четыре степени: ? I степень – боль возникает только после физической активности. ? II степень – боль появляется во время и после физической нагрузки и не влияет на результат работы. ? III степень – боль возникает во время и после физической нагрузки и влияет на результат работы. ? IV степень – постоянная боль, нарушающая ежедневную физическую активность. Патофизиология • Перенапряжение – повторяющееся поражение мягкотканных структур вследствие постоянно случающихся микротравм, которое ведет к изменению локальной микроциркуляции и, как следствие, к дегенеративным процессам в мягких тканях, где отмечается нарушение структуры местных тканей с их лизисом. • Повторяющиеся движения за время длительной работы приводят к возникновению повреждения от излишнего использования конечностей у людей некоторых профессий. Приблизительно 10–20% музыкантов, машинисток, кассиров и рабочих конвейера жалуются на рецидивы синдрома растяжения, среди спортсменов этот процент колеблется от 30 до 50%.
«локоть бейсболиста», «колено пловца», синдром трения илиотибиального тракта, «колено прыгуна», подошвенный фасциит;
Первичный осмотр • Проверьте пульс, отметьте наличие гематом и цианотичной кожи вокруг места повреждения. • Оцените функциональные возможности поврежденной поверхности. • Узнайте, не было ли при повреждении звука щелчка, сопровождающегося болью. • Поверьте, есть ли опухоль около поврежденного места. Первая помощь • Выполните действия, как при растяжении связок – обеспечьте покой, ледяные компрессы, приподнимите поврежденную поверхность и наложите сдавливающую повязку. • Примените анальгетики для уменьшения боли. Последующие действия • Постоянно проверяйте сосудистый статус поврежденной конечности. • В течение 48 часов необходимо делать ледяные компрессы по 20 минут с перерывами. • При необходимости объясните пациенту, как пользоваться вспомогательными средствами для передвижения (костылями и т.п.). • Подготовьте пациента с полным разрывом сухожилия к операции.
Превентивные меры Напомните пациентам о необходимости разминок в начале физических тренировок. |
|
||
|
Главная | Контакты | Нашёл ошибку | Прислать материал | Добавить в избранное |
||||
|
|
||||
