|
||||
|
|
ЛЕКЦИЯ № 3. Медицинская статистика здравоохранения 1. Организация статистической работы медицинского учреждения Статистика здравоохранения помогает руководителям учреждения оперативно управлять своим объектом, а врачам всех специальностей – судить о качестве и эффективности лечебно-профилактической работы. Интенсификация труда медицинских работников в условиях бюджетно-страхового здравоохранения предъявляет повышенные требования к научно-организационным факторам. В данных условиях возрастают роль и значимость медицинской статистики в научной и практической деятельности медицинского учреждения. Руководители здравоохранения в оперативной и прогностической работе постоянно используют статистические данные. Только квалифицированный анализ статистических данных, оценка событий и соответствующие выводы позволяют принять правильное управленческое решение, способствуют лучшей организации работы, более точному планированию и прогнозированию. Статистика помогает контролировать деятельность учреждения, оперативно управлять им, судить о качестве и эффективности лечебно-профилактической работы. Руководитель при составлении текущих и перспективных планов работы должен основываться на изучении и анализе тенденций и закономерностей развития как здравоохранения, так и состояния здоровья населения своего района, города, области и т. д. Традиционная статистическая система в здравоохранении основана на получении данных в виде отчетов, которые составляются в низовых учреждениях и затем суммируются на промежуточных и высших уровнях. Система отчетов имеет не только преимущества (единая программа, обеспечение сравнимости, показатели объема работы и использования ресурсов, простота и малая стоимость сбора материалов), но и определенные недостатки (малая оперативность, жесткость, негибкая программа, ограниченный набор сведений, неконтролируемые ошибки учета и др.). Анализ, обобщение проделанной работы должны осуществляться врачами не только на основании существующей отчетной документации, но и путем специально проводимых выборочных статистических исследований. План статистического исследования составляется по организации работы в соответствии с намеченной программой. Основными вопросами плана являются: 1) определение объекта наблюдения; 2) определение срока проведения работы на всех этапах; 3) указание вида статистического наблюдения и метода; 4) определение места, где будут проводиться наблюдения; 5) выяснение, какими силами и под чьим методическим и организационным руководством будут проводиться исследования. Организация статистического исследования делится на несколько стадий: 1) стадию наблюдения; 2) статистическую группировку и сводку; 3) счетную обработку; 4) научный анализ; 5) литературное и графическое оформление данных исследования. 2. Организация статистического учета и отчетности Штатно-организационная структура отделения медицинской статистики Функциональным подразделением ЛПУ, отвечающим за организацию статистического учета и отчетности, является отделение медицинской статистики, структурно входящее в организационно-методический отдел. Возглавляет отделение заведующий – врач-статистик. В структуру отделения могут входить следующие функциональные подразделения в зависимости от формы ЛПУ: 1) отделение статистики в поликлинике – отвечает за сбор и обработку информации, получаемой от амбулаторно-поликлинической службы; 2) отделение статистики стационара – отвечает за сбор и обработку информации, получаемой из подразделений клинической больницы; 3) медицинский архив – отвечает за сбор, учет, хранение медицинской документации, ее подбор и выдачу по требованиям. Отделение статистики должно быть оборудовано автоматизированными рабочими местами с подключением в локальную сеть ЛПУ. На основе полученных данных ОМО разрабатывает предложения и мероприятия по улучшению качества медицинской помощи, организует ведение статистического учета и отчетности во всех ЛПУ области, проводит подготовку персонала по этим вопросам и осуществляет статистические ревизии. Кабинеты учета и статистики в ЛПУ проводят работу по организации системы первичного учета, отвечают за текущую регистрацию деятельности, правильное ведение учетной документации и обеспечение руководства учреждения необходимой оперативной и итоговой статистической информацией. Они составляют отчеты и работают с первичной документацией. Особенностью статистической работы является то, что существует несколько потоков финансирования пациентов – бюджетное (прикрепленный контингент), прямые договоры, добровольное медицинское страхование, платное и обязательное медицинское страхование. Отделение медицинской статистики поликлиники Отделение медицинской статистики поликлиники осуществляет работу по сбору, обработке первичной учетной документации и составлению соответствующих отчетных форм по работе поликлиники. Основным первичным учетным документом является «Статистический талон амбулаторного пациента», поступающий в виде общепринятой формы № 025-6/у-89. Ежедневно после проверки и сортировки статистических талонов производится их обработка. Информация с талонов обрабатывается вручную или вводится в компьютерную базу через программу локальной сети по следующим параметрам: 1) повод обращения; 2) диагноз; 3) категория услуги; 4) принадлежность к основному производству или работа с профессиональной вредностью (для прикрепленного контингента). Талоны из цеховых поликлиник и здравпунктов обрабатываются по тем же параметрам. Ежемесячно, ежеквартально составляются отчеты по итогам работы поликлиники: 1) сведения посещаемости по заболеваемости с распределением по подразделениям поликлиники, по врачам и по потокам финансирования (бюджет, ОМС, ДМС, договорные, платные); 2) сведения посещаемости по заболеваемости дневных стационаров, стационаров на дому, центра амбулаторной хирургии и других видов стационарозамещающих видов медицинской помощи по аналогичной форме; 3) сведения посещаемости по заболеваемости цеховых поликлиник и здравпунктов по такой же форме; 4) сведения по посещаемости прикрепленных контингентов с распределением по предприятиям и категориям (работающие, неработающие, пенсионеры, ветераны войны, льготники, сотрудники и т. д.); 5) сводная таблица посещаемости по заболеваемости с распределением по подразделениям амбулаторно-поликлинической службы и потокам финансирования. В конце года формируются годовые отчеты государственных статистических форм № 7, 8, 9, 10, 11, 12, 15, 16, 16-ВН, 30, 33, 34, 35, 36, 37, 57, 63, 01-С. Производится обработка диспансерных групп врачей поликлиник с составлением соответствующего отчета. Отчеты (общая заболеваемость, обращаемость по XXI классу (форма № 12), заболеваемость по XIX классу (форма № 57)). Отчет по форме № 16-ВН может формироваться в специальной программе. Отчеты по работе цеховых поликлиник и здравпунктов, а также отчет ф. № 01-С формируются ручной обработкой. Отделение медицинской статистики стационара В отделении медицинской статистики стационара осуществляется работа по сбору, обработке первичной учетной документации и составлению соответствующих отчетных форм по результатам работы клинической больницы. Основными первичными учетными формами являются медицинская карта стационарного больного (ф. № 003/у), карта выбывшего из стационара (ф. № 066/у), листок учета движения больных и коечного фонда стационара (ф. № 007/у). Первичные учетные формы отделение получает из приемного отделения и клинических отделений. Ежедневно проводится обработка получаемых форм по нескольким видам. 1. Движение больных в отделениях и по стационару в целом: 1) проверка достоверности данных, указанных в форме № 007/у; 2) корректировка данных в сводной таблице движения больных (форма № 16/у); 3) пофамильный учет движения больных в многопрофильных отделениях, отделениях реанимации и кардиореанимации; 4) внесение данных по движению больных за сутки в сводную таблицу с использованием программного обеспечения статистики; 5) передача сводки в городское бюро госпитализации. 2. Внесение данных в журнал по онкологическим больным с выдачей соответствующих учетных форм (№ 027-1/у, № 027-2/у). 3. Внесение данных в журнал по умершим пациентам. 4. Статистическая обработка форм № 003/у, 003-1/у, 066/у: 1) регистрация историй болезни, поступающих из отделений в ф. № 007/у, с уточнением профиля и сроков лечения; 2) проверка достоверности и полноценности заполнения форм № 066/у; 3) изъятие из историй талонов к сопроводительному листу ССМП(ф. № 114/у); 4) проверка соответствия шифра истории болезни (потоки финансирования) порядку поступления, наличию направления, тарифному соглашению с ТФ ОМС; 5) кодирование историй болезни с указанием кодов данных (таких как профиль отделения, возраст пациента, сроки поступления (для экстренной хирургии, переводных и умерших), дата выписки, количество койкодней, код заболевания по МКБ-Х, код операции с указанием количества дней до и после операции и ее бессрочность при экстренной хирургии, уровень комфортности палаты, категория сложности операции, уровень анестезии, количество консультаций врачей); 6) сортировка историй болезни по потокам финансирования (обязательное медицинское страхование, добровольное медицинское страхование, платные услуги или прямые договоры, финансируемые из двух источников). 5. Ввод информации в компьютерную сеть: для пациентов ОМС и ДМС и для пациентов, финансируемых из нескольких источников, осуществляется по прямым договорам, гарантийным письмам. После обработки информации производится ее передача в финансовую группу для дальнейшего формирования счетов соответствующим плательщикам. 6. Разбор обработанных историй болезни с изъятием формы № 066/у и сортировка их по профилям отделений и датам выписки. Сдача историй болезни в медицинский архив. 7. Постоянный контроль за своевременностью сдачи историй болезни из клинических отделений по листкам учета движения больных с периодическим докладом заведующему отделением. По итогам работы отделений и стационара в целом производится статистическая обработка данных с формированием отчетов. Обрабатываются данные с карты выбывшего из стационара с заполнением листов распределения пациентов по потокам финансирования для каждого профиля и листа распределения пациентов по прикрепленным предприятиям. Карты сортируются по диагнозам для каждого профиля. На основании сгруппированной информации формируются отчеты в табличном редакторе: 1) отчет по движению больных и коечного фонда (форма № 16/у); 2) отчет распределения больных по отделениям, профилям и по потокам финансирования; 3) отчет распределения выбывших пациентов по прикрепленным предприятиям; 4) отчет по хирургической деятельности стационара по видам операций; 5) отчет по экстренной хирургической помощи; 6) отчет о хирургической работе отделений и стационара в целом; 7) отчет по абортам. Данные отчетные формы составляются ежеквартально, за полгода, за 9 месяцев и год. По итогам работы за год составляются общегосударственные статистические формы № 13, 14, 30. Статистический учет и отчетность должны быть организованы в соответствии с основами статистического учета и отчетности, принятыми в ЛПУ Российской Федерации, на основании требований руководящих документов, методических рекомендаций ЦСУ, Минздрава РФ и дополнительных инструкций администрации. Деятельность ЛПУ учитывается первичной статистической документацией, разделенной на семь групп: 1) используемая в стационаре; 2) для поликлиник; 3) используемая в стационаре и поликлинике; 4) для других лечебно-профилактических учреждений; 5) для учреждений судебно-медицинской экспертизы; 6) для лабораторий; 7) для санитарно-профилактических учреждений. На основании статистических исследований отделение: 1) обеспечивает администрацию оперативной и итоговой статистической информацией для принятия оптимальных управленческих решений и улучшения организации работы, в том числе в вопросах планирования и прогнозирования; 2) проводит анализ деятельности подразделений и отдельных служб, входящих в состав ЛПУ, по материалам статистических отчетов с использованием методов оценки вариабельности, типичной величины признака, качественных и количественных методов достоверности различий и методов изучения зависимости между признаками; 3) обеспечивает достоверность статистического учета и отчетности и осуществляет организационно-методическое руководство по вопросам медицинской статистики; 4) осуществляет составление годовых и других периодических и сводных отчетов; 5) определяет политику в области правильного оформления медицинской документации; 6) участвует в разработке и внедрении компьютерных программ в работу отделения. Медицинский архив предназначен для сбора, учета и хранения медицинской документации, подбора и выдачи для работы затребованных документов. Медицинский архив размещается в помещении, предназначенном для длительного хранения документации. В архив поступают истории болезни выбывших пациентов, которые учитываются в журналах, маркируются, сортируются по отделениям и алфавиту. В архиве осуществляются подбор и выдача историй болезни в месяц по заявкам и соответственно возврат ранее затребованных. В конце года производятся прием на хранение, учет, сортировка карт выбывших больных, историй болезни умерших пациентов, историй болезней амбулаторных пациентов; осуществляются окончательная сортировка и упаковка историй болезни для длительного хранения. 3. Медико-статистический анализ медицинских учреждений Анализ деятельности ЛПУ проводится по данным годового отчета на основании государственных статистических отчетных форм. Статистические данные годового отчета используются для анализа и оценки деятельности ЛПУ в целом, его структурных подразделений, оценки качества медицинской помощи и профилактических мероприятий. Годовой отчет (ф. 30 «Отчет лечебно-профилактического учреждения») составляется на основе данных текущего учета элементов работы учреждения и форм первичной медицинской документации. Форма отчета утверждена ЦСУ РФ и едина для всех типов учреждений. Каждое из них заполняет ту часть отчета, которая относится к его деятельности. Особенности медицинского обслуживания отдельных контингентов (детей, беременных и рожениц, больных туберкулезом, злокачественными новообразованиями и пр.) даются в приложениях к основному отчету в виде отчетов-вкладышей (их 12). В сводных таблицах отчетных форм 30, 12, 14 информация дается в абсолютных величинах, которые являются малопригодными для сравнения и совершенно непригодными для анализа, оценки и выводов. Таким образом, абсолютные величины нужны только как исходные данные для вычисления относительных величин (показателей), по которым проводится статистический и экономический анализ деятельности медицинского учреждения. На их достоверность влияют вид и метод наблюдения и точность абсолютных величин, зависящая от качества оформления учетных документов. При разработке первичной документации вычисляют различные показатели, которые применяют при анализе и оценке деятельности учреждения. Величина любого показателя зависит от многих факторов и причин и связана с различными показателями деятельности. Поэтому, оценивая деятельность учреждения в целом, следует иметь в виду всевозможные влияния различных факторов на результаты работы учреждений здравоохранения и диапазон взаимосвязи между показателями деятельности. Суть анализа заключается в оценке величины показателя, сопоставлении и сравнении его в динамике с другими объектами и группами наблюдений, в определении связи между показателями, их обусловленности различными факторами и причинами, в интерпретации данных и выводов. Показатели деятельности ЛПУ оценивают на основе сравнения с нормами, нормативами, официальными указаниями, оптимальными и достигнутыми показателями, сопоставления с другими учреждениями, коллективами, совокупностями в динамике по годам, месяцам года, дням с последующим определением эффективности работы. При анализе показатели объединяются в группы, характеризующие ту или иную функцию ЛПУ, раздел работы, подразделение или обслуживаемый контингент. Обобщенная схема анализа включает следующие разделы. 1. Общая характеристика. 2. Организация работы. 3. Специфические показатели деятельности. 4. Качество медицинской помощи. 5. Преемственность в работе учреждений. Годовой отчет объединенной больницы состоит из следующих основных разделов: 1) общая характеристика учреждения; 2) штаты; 3) деятельность поликлиники; 4) деятельность стационара; 5) деятельность параклинических служб; 6) санитарно-просветительная работа. Экономический анализ деятельности ЛПУ в условиях страховой медицины следует проводить параллельно по следующим основным направлениям: 1) использование основных фондов; 2) использование коечного фонда; 3) использование медицинской техники; 4) использование медицинского и прочего персонала (см. «Экономические основы здравоохранения»). Ниже приводится методика анализа деятельности ЛПУ на примере объединенной больницы, но по этой схеме может быть проанализирована работа любого медицинского учреждения. 4. Методика анализа годового отчета объединенной больницы На основании отчетных данных вычисляются показатели, характеризующие работу учреждения, по которым проводится анализ каждого раздела работы. Используя полученные данные, главный врач учреждения пишет объяснительную записку, в которой дает полный и подробный анализ всех показателей и деятельности учреждения в целом. Раздел 1. Общая характеристика больницы и района ее деятельности Общая характеристика больницы дается на основании паспортной части отчета, где указываются структура больницы, ее мощность и категория (табл. 10), перечисляются входящие в ее состав лечебно-вспомогательные и диагностические службы, число врачебных участков (терапевтических, цеховых и т. д.), оснащенность учреждения. Зная численность обслуживаемого поликлиникой населения, можно рассчитать среднее количество населения на одном участке и сопоставить с расчетными нормативами. Таблица 10 Мощность и категория больницы и поликлиники 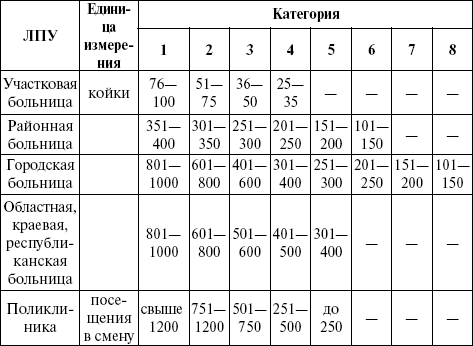 Раздел 2. Штаты больницы В разделе «Штаты» указываются штаты поликлиники и стационара, число занятых должностей врачей, среднего и младшего медицинского персонала. По данным таблицы отчета (ф. 30) как исходные данные считаются абсолютные величины в графах отчета «Штаты», «Занятые», «Физические лица». Графа отчетной формы № 30 «Штаты» контролируется и должна соответствовать штатному расписанию; графа «Занятые» при контроле должна соответствовать платежной ведомости; в графе «Физические лица» абсолютное число физических лиц должно соответствовать числу трудовых книжек сотрудников учреждения в отделе кадров. В графе «Штаты» цифры могут быть больше, чем в графе «Занятые», либо равны им. «Занятые» никогда не должны превышать количества штатных должностей. Укомплектованность врачами (по занятым должностям и физическим лицам):
Укомплектованность средним медицинским персоналом (по занятым должностям и физическим лицам):
Укомплектованность младшим медицинским персоналом (по занятым должностям и физ. лицам):
Коэффициент совместительства (КС):
Пример: число занятых врачебных должностей – 18, число физ. лиц на занятых должностях – 10 К. С. = 18 / 10 = 1,8. Оптимально показатель должен быть равен единице, чем он выше, тем ниже качество медицинской помощи. Раздел 3. Деятельность поликлиники Всесторонний анализ и объективная оценка работы поликлиники являются основой эффективного руководства ее деятельностью, принятия оптимальных управленческих решений, своевременного контроля, четкого, целенаправленного планирования и в конечном итоге действенным средством повышения качества медицинского обеспечения прикрепленных контингентов. Деятельность поликлиники анализируется по следующим основным направлениям: 1) анализ кадрового состава поликлиники, состояния ее материально-технической базы и обеспеченности медицинским имуществом, соответствие организационно-штатной структуры ее подразделений объему и характеру решаемых задач; 2) состояние здоровья, заболеваемость, госпитализация, трудопотери, смертность; 3) диспансерная работа, эффективность проводимых лечебно-оздоровительных мероприятий; 4) лечебно-диагностическая работа по следующим разделам: а) лечебная работа отделений терапевтического и хирургического профиля; б) работа госпитального отделения (дневного стационара); в) работа диагностических подразделений; г) работа вспомогательных лечебных отделений и кабинетов поликлиники (физиотерапевтического отделения, кабинетов ЛФК, рефлексотерапии, мануальной терапии и др.); д) организация и состояние неотложной медицинской помощи и помощи на дому, подготовка больных к плановой госпитализации; е) организация восстановительного лечения; ж) дефекты в оказании медицинской помощи на догоспитальном этапе, причины расхождений диагнозов между поликлиникой и госпиталем; 5) организация и проведение консультативно-экспертной комиссии и медико-социальной экспертизы; 6) профилактическая работа; 7) финансово-хозяйственная и экономическая работа. Анализ основывается на объективном и полном учете всей проводимой в поликлинике работы и соблюдении установленных методик расчета показателей, что обеспечивает получение достоверных и сопоставимых результатов. Существенным элементом анализа является выявление динамики (положительной или отрицательной) показателей и причин, обусловивших ее изменение. Объем проведения анализа работы поликлиники устанавливается в зависимости от его периодичности. Наиболее глубокий и всесторонний анализ проводится за год при составлении годового медицинского отчета и объяснительной записки к нему. В период между годовыми отчетами ежеквартально с нарастающим итогом проводится промежуточный анализ. Оперативный анализ, отражающий основные вопросы работы поликлиники, должен выполняться ежедневно, еженедельно и ежемесячно. Такая периодичность позволяет руководству поликлиники знать состояние работы в поликлинике и своевременно ее корректировать. В ходе анализа определяются как положительные результаты, так и недостатки, дается их оценка, намечаются необходимые меры по устранению недостатков и совершенствованию работы поликлиники. Анализ работы поликлиники за месяц, квартал, полугодие и девять месяцев проводится по тем же направлениям деятельности поликлиники. Дополнительно анализируется реализация лечебно-профилактических мероприятий контингентам, прикрепленным на медицинское обеспечение к поликлинике. Все показатели работы сравниваются с аналогичными показателями за соответствующий период предшествующего года. Анализ работы поликлиники за год. Анализируются все направления деятельности поликлиники. При этом используются рекомендации и методики расчета медико-статистических показателей, изложенные в указаниях по составлению годового медицинского отчета и объяснительной записки к нему. Для того чтобы сделать объективные выводы из анализа работы за год, необходимо проводить сравнительный анализ показателей работы поликлиники за отчетный и предшествующий ему годы с показателями работы других поликлиник, со средними показателями по городу (области, району). Внутри поликлиники сравниваются показатели работы близких по профилю отделений. Особое внимание должно уделяться анализу эффективности внедрения в практику диагностики и лечения новых современных медицинских технологий, в том числе стационарозамещающих, а также реализации предложений по совершенствованию материально-технической базы. Оценивается степень выполнения поставленных задач подразделениями поликлиники и учреждением в целом, отражается соответствие имеющихся в поликлинике сил и средств характеру и особенностям решаемых ею задач. Статистический анализ проводится по схеме: 1) общие данные о поликлинике; 2) организация работы поликлиники; 3) профилактическая работа поликлиники; 4) качество врачебной диагностики. Для вычисления показателей деятельности поликлиники источником информации является годовой отчет (ф. 30). Обеспеченность населения поликлинической помощью определяется средним числом посещений на 1 жителя в год:
Таким же образом можно определить обеспеченность населения врачебной помощью в целом и по отдельным специальностям. Этот показатель анализируют в динамике и сравнивают с другими поликлиниками. Показатель нагрузки врачей на 1 ч работы:
Расчетные нормы нагрузки врачей представлены в таблице 11. Таблица 11 Расчетные нормы функции врачебной должности при разных вариантах графиков работы 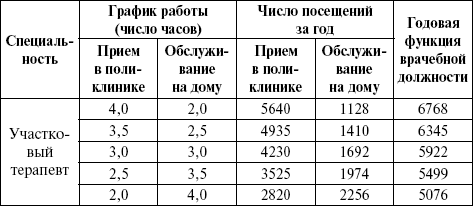 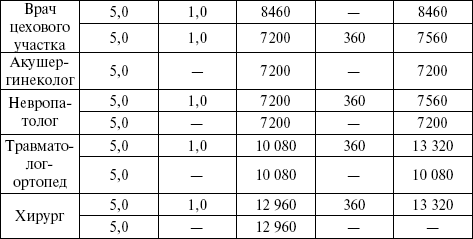 Примечание. Главный врач имеет право изменять нормы приема в поликлинике и помощи на дому, однако годовая плановая функция должностей в целом по учреждению должна быть выполнена Функция врачебной должности (ФВД) – это число посещений одного врача, работающего на одну ставку, за год. Различают ФВД фактическую и плановую: 1) ФВД фактическая получается из суммы посещений за год по дневнику врача (ф. 039/у). Например, 5678 посещений в год у терапевта; 2) ФВД плановая должна быть рассчитана с учетом норматива нагрузки специалиста на 1 ч на приеме и на дому по формуле:
где (а x б x в) – работа на приеме; (а1 x б1 x в1) – работа на дому; а – нагрузка терапевта на 1 ч на приеме (5 человек в час); б – число часов на приеме (3 ч); в – число рабочих дней ЛПУ в году (285); а1 – нагрузка на 1 ч на дому (2 человека); б1 – число часов работы на дому (3 ч); в1 – число рабочих дней ЛПУ в году. Степень выполнения ФВД – это процентное отношение фактической ФВД к плановой:
На величину фактической ФВД и степень выполнения влияют: 1) достоверность оформления учетной формы 039/у; 2) стаж работы и квалификация врача; 3) условия приема (оснащение, укомплектованность врачебными кадрами и средним медицинским персоналом); 4) потребность населения в амбулаторно-поликлинической помощи; 5) режим и график работы специалиста; 6) число проработанных специалистом дней в году (может быть меньше из-за болезни врача, командировок и пр.). Анализируется этот показатель по каждому специалисту с учетом факторов, влияющих на его величину (нормативы функции основных врачебных должностей). Функция врачебной должности зависит не столько от нагрузки врача на приеме или на дому, сколько от числа проработанных дней в течение года, занятости и укомплектованности врачебных должностей. Структура посещений по специальностям (на примере терапевта, %). Структура посещений поликлиники зависит от укомплектованности ее специалистами, их нагрузок и качества оформления учетной формы 039/у:
Таким образом, по каждому специалисту определяется удельный вес его посещений к общему числу посещений всех врачей за год, при показателе 95% – специализированная медицинская помощь не оказывалась. Удельный вес сельских жителей в общем числе посещений поликлиники (%):
Этот показатель рассчитывается как в целом по поликлинике, так и по отдельным специалистам. Достоверность его зависит от качества заполнения первичной учетной документации (ф. 039/у). Структура посещений по видам обращений (на примере терапевта, %): 1) структура посещений по поводу заболеваний: число посещений специалиста по поводу заболеваний х 100 / / общее число посещений данного специалиста; 2) структура посещений по поводу профосмотра:
Этот показатель дает возможность видеть основное направление в работе врачей определенных специальностей. Сопоставляется соотношение профилактических посещений по поводу заболеваний у отдельных врачей с их нагрузкой и занятостью по времени в течение месяца. При правильно организованной работе посещения по поводу заболеваний к терапевтам составляют 60%, к хирургам – 70 – 80%, к акушерам-гинекологам – 30 – 40%. Активность посещений на дому (%):
Показатель активности в зависимости от соотношения первичных и повторных посещений, число которых обусловлено динамикой и характером заболеваний (тяжестью, сезонностью), а также возможностью госпитализации, колеблется от 30 до 60%. Анализируя вычисленный по приведенной выше формуле показатель, следует иметь в виду, что он характеризует объем активных посещений больных на дому (под активным посещением следует понимать посещение, выполненное по инициативе врача). Для более точной характеристики активности этого вида посещений необходимо дифференцировать первичные и повторные посещения и вычислить этот показатель только по отношению к повторным посещениям, что дает возможность провести углубленный анализ на основе данных, содержащихся в «Книге вызовов врачей на дом» (ф. 031/у). Целесообразно рассчитывать этот показатель в отношении больных с патологией, требующей активного наблюдения (крупозная пневмония, гипертоническая болезнь и пр.). Он свидетельствует о степени внимания врачей к больным. Достоверность этого показателя зависит как от качества ведения учета активных посещений в учетной форме 039/у и укомплектованности врачами, так и от структуры заболеваний на участке. При правильной организации работы его величина колеблется в пределах 85 – 90 %. Участковое обслуживание населения Одной из основных форм поликлинического обслуживания населения является территориально-участковый принцип в оказании медицинской помощи населению. Достоверность показателей, характеризующих участковое обслуживание населения, в большой степени зависит от качества оформления дневника врача (ф. 039/у). Средняя численность населения на участке (терапевтическом, педиатрическом, акушерско-гинекологическом, цеховом и пр.):
В настоящее время на один территориальный терапевтический участок в РФ приходится в среднем 1700 человек взрослого населения, на педиатрический – 800 детей, на акушерско-гинекологический – примерно 3000 женщин (из них 2000 женщин детородного возраста), на цеховой – 1500 – 2000 работающих. Нормы обслуживания для врачей амбулаторно-поликлинических учреждений приведены в таблице 12. Таблица 12 Расчетные нормы обслуживания для врачей амбулаторно-поликлинических учреждений 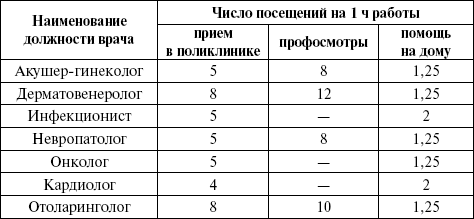 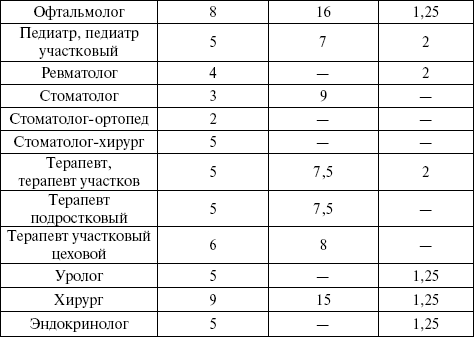 Показатель посещения участкового врача на приеме в поликлинике (%) является одним из ведущим показателей:
Показатель участковости на приеме характеризует организацию работы врачей в поликлинике и свидетельствует о степени соблюдения участкового принципа оказания медицинской помощи населению, одно из преимуществ которого заключается в том, что больные участка должны обслуживаться одним, «своим» врачом («своим» врачом следует считать участкового терапевта в том случае, если он постоянно работает на участке или заменяет другого врача не менее 1 месяца). С этой точки зрения показатель участковости, при правильной организации работы равный 80 – 85%, может считаться оптимальным. 100% он практически не может достигать, так как из-за отсутствия по объективным причинам на приеме своего участкового врача жители данного участка посещают других врачей. При более низком показателе следует искать причины и факторы, оказывающие на него влияние (неудобный для населения график приема, отсутствие врача и др.). Участковость при обслуживании на дому:
При достоверном оформлении ф. 039/у этот показатель, как правило, бывает высоким и достигает при достаточной укомплектованности 90 – 95%. Для анализа состояния медицинской помощи на дому в целях ее коррекции в течение года он может вычисляться в отношении отдельных участковых врачей и по месяцам. При снижении показателей участковости ниже 50 – 60% можно сделать предположение о низком уровне организации работы или о неукомплектованности кадрами, что отрицательно сказывается на качестве амбулаторно-поликлинического обслуживания населения. Соблюдение участковости во многом зависит от четкой работы регистратуры, умения правильно распределить больных, правильно составить график работы врачей, численности населения на участке. Используя данные, содержащиеся в дневнике врача (ф. 039/у), можно определить повторность амбулаторных посещений:
Если этот показатель высок (5 – 6%), можно думать о необоснованности назначаемых врачами повторных посещений вследствие недостаточно вдумчивого отношения к больным; очень низкий показатель (1,2 – 1,5%) свидетельствует о недостаточно квалифицированной лечебной помощи в поликлинике и о том, что основная цель повторного посещения больных – отметка листка нетрудоспособности. Диспансерное обслуживание населения Источником информации по периодическим осмотрам является «Карта подлежащих периодическому осмотру» (ф. 046/у). Для оценки профилактической работы поликлиники вычисляют следующие показатели. Полнота охвата населения профилактическими осмотрами(%):
Этот показатель рассчитывается по всем контингентам (ф. 30-здрав, раздел 2, подраздел 5 «Профилактические осмотры, проведенные данным учреждением). Размер показателя обычно высок и приближается к 100%. Частота выявленных заболеваний («патологическая пораженность») рассчитывается по всем диагнозам, которые указываются в отчете на 100, 1000 осмотренных:
Этот показатель отражает качество проведения профилактических осмотров и указывает, как часто встречается выявленная патология в «среде» осмотренных или в «среде» населения района деятельности поликлиники. Более детальные результаты профилактических осмотров можно получить путем разработки «Карт диспансерного наблюдения» (ф. 030/у). Это позволяет данный контингент больных осмотреть по полу, возрасту, профессиям, стажу работы, длительности наблюдения; кроме того, оценить участие в осмотрах врачей различных специальностей, выполнение положенного числа осмотров на одно лицо, результативность осмотров и характер мероприятий, проведенных с целью оздоровления и обследования этих контингентов. Для получения достоверного показателя важным является своевременное правильное оформление на профосмотрах статистических талонов (ф. 025-2/у). Качество осмотров зависит от выявления патологии и своевременной регистрации ее в учетно-отчетных документах. На 1000 осмотренных частота выявления гипертонической болезни составляет 15, хронического бронхита – 13, тиреотоксикоза – 5, ревматизма – 2. Диспансерное наблюдение за больными Для анализа диспансерной работы используют три группы показателей: 1) показатели охвата диспансерным наблюдением; 2) показатели качества диспансерного наблюдения; 3) показатели эффективности диспансерного наблюдения. Данные, необходимые для расчета этих показателей, можно получить из учетно-отчетных документов (ф. 12, 030/у, 025/у, 025-2/у). Показатели охвата диспансерным наблюдением следующие. В этой группе выделяют показатели частоты и структуры охвата диспансерным наблюдением («Д»-наблюдением). 1. Показатели частоты. Охват населения диспансеризацией (на 1000 жителей):
Структура больных, состоящих под «Д»-наблюдением, по нозологическим формам (%):
2. Показатели качества диспансеризации. Своевременность взятия больных на «Д»-учет (%) (по всем диагнозам):
Показатель характеризует работу по раннему взятию на «Д»-учет, поэтому он вычисляется из совокупности заболеваний с впервые в жизни установленным диагнозом по отдельным нозологическим формам. При правильной организации работы этот показатель должен приближаться к 100%: гипертоническая болезнь – 35%, язвенная болезнь – 24%, ИБС – 19%, сахарный диабет – 14,5%, ревматизм – 6,5%. Полнота охвата «Д»-наблюдением больных (%):
Этот показатель характеризует активность врачей в организации и проведении диспансеризации и должен составлять 90 – 100%. Он может быть вычислен как в отношении всего диспансерного контингента больных, так и раздельно по тем нозологическим формам, сведения о которых имеются в отчете. Кратность посещений:
Процент «оторвавшихся» (ни разу не явившихся к врачу за год) в норме допустим от 1,5 до 3%. Полнота проведения лечебно-оздоровительных мероприятий (%):
Показатели эффективности диспансерного наблюдения Эффективность диспансерного наблюдения оценивается показателями, характеризующими достижение поставленной цели диспансеризации, ее конечных результатов. Она зависит не только от усилий и квалификации врача, уровня организации диспансерного наблюдения, качества лечебно-оздоровительных мероприятий, но и от самого пациента, его материально-бытовых условий, условий труда, социально-экономических и экологических факторов. Оценить эффективность диспансеризации можно на основе изучения полноты обследования, регулярности наблюдения, проведения комплекса лечебно-оздоровительных мероприятий и его результатов. Это требует углубленного анализа данных, содержащихся в «Медицинской карте амбулаторного больного» (ф. 025/у) и «Контрольной карте диспансерного наблюдения» (ф. 030/у). Основными критериями эффективности диспансеризации являются сдвиги в состоянии здоровья больных (улучшение, ухудшение, без перемен), наличие или отсутствие рецидивов, показатели утраты трудоспособности, снижение заболеваемости и летальности в диспансерной группе, а также выход на инвалидность и результаты реабилитации и переосвидетельствования инвалидов, состоящих на «Д»-учете. Для оценки этих изменений на каждого больного один раз в год составляется так называемый этапный эпикриз, который записывается в «Медицинской карте амбулаторного больного». В этапном эпикризе кратко записывают субъективное состояние больного, данные объективного обследования, проведенные мероприятия лечебного и профилактического характера, а также мероприятия по трудоустройству. Оценивать эффективность диспансеризации рекомендуется в динамике за 3 – 5 лет. Оценку эффективности диспансеризации следует проводить раздельно по группам: 1) здоровые; 2) лица, перенесшие острые заболевания; 3) больные хроническими заболеваниями. Критериями эффективности диспансеризации здоровых (I группа «Д»-наблюдения) являются отсутствие заболеваний, сохранение здоровья и трудоспособности, т. е. отсутствие перевода в группу больных. Критериями эффективности диспансеризации лиц, перенесших острые заболевания, (II группа «Д»-наблюдения), являются полное выздоровление и перевод в группу здоровых. Показатели, характеризующие эффективность диспансеризации хронических больных, следующие. Удельный вес больных, снятых с «Д»-учета в связи с выздоровлением:
Удельный вес больных, снятых с «Д»-учета в связи с выздоровлением, в норме допустим при гипертонической болезни – 1%, язвенной болезни – 3%, ревматизме – 2%. Удельный вес больных, снятых с «Д»-учета в связи со смертью (по всем диагнозам):
Удельный вес рецидивов в диспансерной группе:
Этот показатель рассчитывается и анализируется по каждой нозологической форме в отдельности. Удельный вес больных, состоящих на «Д»-наблюдении, не имевших в течение года временной утраты трудоспособности (ВУТ):
Удельный вес вновь взятых на «Д»-учет среди состоящих под наблюдением:
Этот показатель дает представление о систематичности работы по диспансеризации в поликлинике. Он не должен быть высоким, так как в противном случае будет свидетельствовать о снижении качества выявления той или иной патологии в предыдущие годы. Если показатель выше 50%, можно сделать вывод о недостаточно проводимой работе по диспансеризации. Рекомендуется анализировать этот показатель по отдельным нозологическим формам, так как при длительно протекающих заболеваниях он составляет менее 30%, а при быстро излечиваемых может быть значительно выше. Заболеваемость с временной утратой трудоспособности (ВУТ) в случаях и днях по конкретным заболеваниям, по поводу которых больные взяты на «Д»-учет (на 100 диспансеризируемых):
Эффективность диспансеризации подтверждается снижением величины этого показателя при сравнении его с показателем за предыдущий год (или несколько лет). Показатель первичной инвалидности состоящих на «Д»-учете за год (на 10 000 диспансеризируемых):
Летальность среди больных, состоящих на «Д»-учете (на 100 диспансеризируемых):
Среднее число больных, состоящих на диспансерном учете на терапевтическом участке: оптимальным считается, когда у участкового врача состоит на учете 100 – 150 больных с различными заболеваниями. Статистические показатели заболеваемости Общая частота (уровень) первичной заболеваемости (‰):
Частота (уровень) первичной заболеваемости по классам (группам, отдельным формам) болезней (‰):
Структура первичной заболеваемости по классам (группам, отдельным формам) болезней (%):
Статистические показатели трудопотерь Общая частота случаев (дней) трудопотерь (‰):
Частота случаев (дней) трудопотерь по классам (группам, отдельным формам) болезней (‰):
Структура случаев (дней) трудопотерь по классам (группам, отдельным формам) болезней (%):
Средняя длительность случаев трудопотерь по классам (группам, отдельным формам) болезней (дни):
Показатели деятельности дневного стационара Структура лечившихся больных в дневном стационаре по классам (группам, отдельным формам болезней) (%):
Средняя длительность лечения больных в дневном стационаре (дни):
Средняя длительность лечения в дневном стационаре по классам (группам, отдельным формам) болезней (дни):
Число дней лечения в дневном стационаре на 1000 прикрепленного населения (‰):
Показатели госпитализации Общая частота (уровень) госпитализации (‰):
Частота (уровень) госпитализации по классам (группам, отдельным формам) болезней (‰):
Структура госпитализации по классам (группам, отдельным формам) болезней (%):
Раздел 4. Деятельность стационара Статистические данные о работе стационара представлены в годовом отчете (ф. 30-здрав.) в Разделе 3 «Коечный фонд и его использование» и в «Отчете о деятельности стационара за год» (ф. 14). Эти данные позволяют определить показатели, необходимые для оценки использования коечного фонда стационара и качества лечения. Однако оценка деятельности стационара не должна ограничиваться этими разделами отчета. Детальный анализ возможен только при использовании, изучении и правильном оформлении первичной учетной документации: 1) медицинской карты стационарного больного (ф. 003/у); 2) журнала учета движения больных и коечного фонда стационара (ф. 001/у); 3) сводной месячной ведомости учета движения больных и коечного фонда по стационару (отделению, профилю коек) (ф. 016/у); 4) статистической карты выбывшего из стационара (ф. 066/у). Оценка работы стационара дается на основе анализа двух групп показателей: 1) коечного фонда и его использования; 2) качества лечебно-диагностической работы. Использование коечного фонда стационара Рациональное использование фактически развернутого коечного фонда (при отсутствии перегрузки) и соблюдение необходимого срока лечения в отделениях с учетом специализации коек, диагноза, тяжести патологии, сопутствующих заболеваний имеют большое значение в организации работы стационара. Для оценки использования коечного фонда вычисляются следующие наиболее важные показатели: 1) обеспеченность населения больничными койками; 2) среднегодовая занятость больничной койки; 3) степень использования коечного фонда; 4) оборот больничной койки; 5) средняя длительность пребывания больного на койке. Обеспеченность населения больничными койками (на 10 000 населения):
Среднегодовая занятость (работа) больничной койки:
Среднегодовое число коек в стационаре определяется следующим образом:
Этот показатель может быть вычислен как в целом по стационару, так и по отделениям. Его оценка производится путем сопоставления с расчетными нормативами для отделений различного профиля. Анализируя данный показатель, следует учитывать, что в число фактически проведенных койкодней входят дни, проведенные больными на так называемых приставных койках, которые в числе среднегодовых коек не учитываются; связи с этим среднегодовая занятость койки может оказаться больше числа дней в году (свыше 365 дней). Работа койки меньше или больше норматива свидетельствует соответственно о недогрузке или перегрузке стационара. Ориентировочно этот показатель составляет для городских больниц 320 – 340 дней в году. Степень использования коечного фонда (выполнение плана по койкодням):
Плановое число койкодней за год определяется умножением среднегодового числа коек на норматив занятости койки в году (табл. 13). Таблица 13 Среднее число дней использования (занятости) койки в году 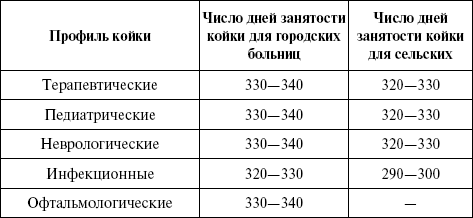  Этот показатель рассчитывается в целом по больнице и по отделениям. Если среднегодовая занятость койки в пределах норматива, то он приближается к 30%; при перегрузке или недогрузке стационара показатель будет соответственно выше или ниже 100%. Оборот больничной койки:
Этот показатель свидетельствует о том, какое число больных «обслужила» одна койка в течение года. Быстрота оборота койки зависит от длительности госпитализации, что, в свою очередь, определяется характером и течением заболевания. В то же время уменьшение сроков пребывания больного на койке и, следовательно, увеличение оборота койки во многом зависят от качества диагностики, своевременности госпитализации, ухода и лечения в больнице. Расчет показателя и его анализ следует вести как в целом по стационару, так и по отделениям, профилям коек, нозологическим формам. В соответствии с плановыми нормативами для городских стационаров общего типа оборот койки считается оптимальным в пределах 25 – 30, а для диспансеров – 8 – 10 больных год. Средняя длительность пребывания больного в стационаре (средний койкодень):
Как и предыдущие показатели, вычисляется как по стационару в целом, так и по отделениям, профилям коек, отдельным заболеваниям. Ориентировочно норматив для больниц общего типа составляет 14 – 17 дней, с учетом профиля коек – значительно выше (до 180 дней) (табл. 14). Таблица 14 Среднее число дней пребывания больного на койке 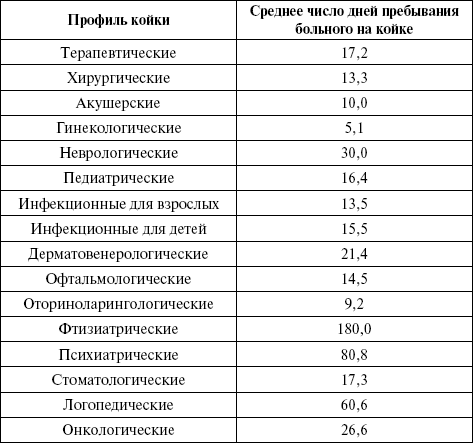 Средний койкодень характеризует организацию и качество лечебно-диагностического процесса, указывает на резервы повышения использования коечного фонда. По данным статистики, сокращение средней длительности пребывания на койке только на один день позволило бы госпитализировать дополнительно свыше 3 млн больных. Величина этого показателя в большой степени зависит от типа и профиля стационара, организации его работы, качества лечения и пр. Одной из причин длительного пребывания больных в стационаре является недостаточное обследование и лечение в поликлинике. Сокращение сроков госпитализации, высвобождающее дополнительные койки, должно проводиться прежде всего с учетом состояния больных, так как преждевременная выписка может привести к повторной госпитализации, что в итоге даст не уменьшение, а увеличение показателя. Значительное снижение среднего койкодня по сравнению с нормативом может указывать на недостаточную обоснованность сокращения сроков госпитализации. Удельный вес сельских жителей среди госпитализированных больных (Раздел 3, подраздел 1):
Этот показатель характеризует использование коек городской больницы сельскими жителями и влияет на показатель обеспеченности сельского населения данной территории стационарной медицинской помощью. В городских больницах он составляет 15 – 30%. Качество лечебно-диагностической работы стационара Для оценки качества диагностики и лечения в стационаре используются следующие показатели: 1) состав больных в стационаре; 2) средняя длительность лечения больного в стационаре; 3) больничная летальность; 4) качество врачебной диагностики. Состав больных в стационаре по отдельным заболеваниям (%):
Этот показатель не является непосредственной характеристикой качества лечения, но именно с ним связаны показатели этого качества. Вычисляется раздельно по отделениям. Средняя длительность лечения больного в стационаре (по отдельным заболеваниям):
Для расчета этого показателя в отличие от показателя средней длительности пребывания больного в стационаре используются не выбывшие (выписанные + умершие) больные, а только выписанные, и вычисляется он по заболеваниям раздельно для выписанных и умерших больных. Нормативов средней длительности лечения не существует, и при оценке этого показателя по данному стационару его сравнивают со средними сроками лечения при различных заболеваниях, сложившимися в данном городе, районе. При анализе этого показателя рассматривают отдельно среднюю длительность лечения больных, переведенных из отделения в отделение, а также повторно поступивших в стационар для обследования или долечивания; для больных хирургического профиля отдельно вычисляют длительность лечения до операции и после нее. При оценке этого показателя необходимо учитывать различные факторы, влияющие на его величину: сроки обследования больного, своевременность диагностики, назначение эффективного лечения, наличие осложнений, правильность экспертизы трудоспособности. Большое значение имеет также ряд организационных моментов, в частности обеспеченность населения стационарной помощью и уровень амбулаторно-поликлинического обслуживания (отбор и обследование больных для госпитализации, возможность продолжить лечение после выписки из стационара в поликлинике). Оценка этого показателя представляет значительные трудности, так как на его величину влияет множество факторов, не зависящих непосредственно от качества лечения (случаи, запущенные на догоспитальном этапе, необратимые процессы и пр.). Уровень этого показателя в большой степени зависит также от возраста, полового состава больных, тяжести заболевания, срока госпитализации, уровня достационарного лечения. Эти сведения, необходимые для более детального анализа средней длительности лечения больного в стационаре, в годовом отчете не содержатся; их можно получить из первичных медицинских документов: «Медицинской карты стационарного больного» (ф. 003/у) и «Статистической карты выбывшего из стационара» (ф. 066/у). Больничная летальность (на 100 больных, %):
Этот показатель является одним из наиболее важных и часто используемых для оценки качества и эффективности лечения. Он вычисляется как в целом по стационару, так и отдельно по отделениям и нозологическим формам. Досуточная летальность (на 100 больных, интенсивный показатель):
Формула может быть вычислена следующим образом: доля всех умерших в первые сутки в общем числе умерших (экстенсивный показатель):
Смерть в первые сутки указывает на тяжесть заболевания и, следовательно, на особую ответственность медицинского персонала в отношении правильной организации экстренной помощи. Оба показателя дополняют характеристику организации и качества лечения больных. В объединенной больнице показатели больничной летальности нельзя рассматривать изолированно от летальности на дому, так как отбор на госпитализацию и летальность на догоспитальном этапе могут оказывать большое влияние на уровень летальности в стационаре, снижая или повышая ее. В частности, низкая больничная летальность при большом удельном весе умерших на дому может свидетельствовать о дефектах направления в стационар, когда тяжелым больным вследствие недостатка коек или по каким-либо другим причинам было отказано в госпитализации. В дополнение к перечисленным выше показателям отдельно рассчитываются также показатели, характеризующие деятельность хирургического стационара. К ним относятся следующие: Структура оперативных вмешательств (%):
Послеоперационная летальность (на 100 больных): число больных, умерших после операции x 100 / число оперированных больных. Вычисляется в целом по стационару и при отдельных заболеваниях, требующих экстренной хирургической помощи. Частота осложнений при операциях (на 100 больных):
При оценке этого показателя необходимо учитывать не только уровень частоты осложнений при различных операциях, но и виды осложнений, сведения о которых можно получить при разработке «Статистических карт выбывшего из стационара» (ф. 066/у). Анализировать этот показатель следует вместе с длительностью лечения в стационаре и летальностью (как общей, так и послеоперационной). Качество экстренной хирургической помощи определяется быстротой поступления больных в стационар после начала заболевания и сроками производства операций после поступления, измеряемыми в часах. Чем выше процент больных, доставленных в больницу в первые часы (до 6 ч от начала заболевания), тем лучше поставлена скорая и неотложная помощь и тем выше качество диагностики участковых врачей. Случаи доставки больных позже 24 ч от начала заболевания должны рассматриваться как большой недостаток в организации работы поликлиники, так как своевременность госпитализации и оперативного вмешательства имеет решающее значение для благополучного исхода и выздоровления больных, нуждающихся в экстренной помощи. Качество врачебной диагностики в поликлинике и стационаре Одной из важнейших задач врача является ранняя постановка правильного диагноза, позволяющего своевременно начать соответствующее лечение. Причины ошибочной диагностики разнообразны, и их анализ позволяет улучшить качество диагностики, лечения и эффективность медицинской помощи. Качество врачебной диагностики рассматривается на основании совпадения или расхождения диагнозов, поставленных врачами поликлиники и стационара или врачами стационара и патологоанатомами. Для оценки качества врачебной диагностики в медицинской статистике применяется более точное толкование понятия «неправильный диагноз»: 1) ошибочные диагнозы; 2) диагнозы, которые не подтверждены; будучи исправленными, они уменьшают совокупность случаев данного заболевания; 3) просмотренные диагнозы – диагнозы, которые устанавливаются в стационаре на фоне других заболеваний; они увеличивают совокупность случаев данного заболевания; 4) неправильные диагнозы – сумма ошибочных и просмотренных диагнозов по отдельно взятому заболеванию; 5) совпавшие диагнозы по всем заболеваниям – сумма диагнозов, совпавших в стационаре с установленными в поликлинике; 6) несовпавшие диагнозы – разница между общим числом госпитализированных больных и больных, у которых диагноз стационара совпал с поликлиническим. Оценка качества врачебной диагностики в поликлинике проводится путем сопоставления диагнозов больных, поставленных при направлении на госпитализацию, с диагнозами, установленными в стационаре. Отчетные данные не содержат сведений по этому вопросу, поэтому источником информации служит «Статистическая карта выбывшего из стационара» (ф. 066/у). В результате сопоставления полученных данных вычисляется удельный вес неправильных диагнозов:
Этот показатель служит основанием для более детального анализа ошибок при постановке диагноза больным, направляемым на стационарное лечение, которые могут быть обусловлены как трудностями дифференциальной диагностики, так и грубыми просчетами врачей поликлиники. Оценка качества врачебной диагностики в стационаре проводится на основании сопоставления клинических (прижизненных) и патологоанатомических (секционных) диагнозов. Источником сведений при этом служат «Медицинские карты стационарного больного» (ф. 003/у) и результаты вскрытий умерших. Показатель совпадения (расхождения) диагнозов (%):
Показатель совпадения клинических диагнозов с патологоанатомическими диагнозами может быть вычислен по данным годового отчета (Раздел «Вскрытия умерших в стационаре») по отдельным заболеваниям. Расхождение клинических и патологоанатомических диагнозов основного заболевания составляет около 10%. Этот показатель также вычисляют по отдельным нозологическим формам, послужившим причиной смерти; при этом необходимо учитывать ошибочно поставленные диагнозы и просмотренные диагнозы. Причины расхождения клинических и патологоанатомических диагнозов можно условно разделить на две группы. 1. Дефекты лечебной работы: 1) краткость наблюдения больного; 2) неполнота и неточность обследования; 3) недоучет и переоценка анамнестических данных; 4) отсутствие необходимых рентгенологических и лабораторных исследований; 5) отсутствие, недооценка или переоценка заключения консультанта. 2. Организационные дефекты работы поликлиники и стационара: 1) поздняя госпитализация больного; 2) недостаточная укомплектованность штатов врачебного и сестринского персонала лечебных и диагностических отделений; 3) недостатки в работе отдельных служб больницы (приемного отделения, диагностических кабинетов и др.); 4) неправильное, небрежное ведение истории болезни. Детальный анализ расхождений клинического и анатомического диагноза по просмотрам и ошибкам возможен только на основании специальной разработки «Статистических карт выбывшего из стационара» (ф. 066/у), а также эпикризов, заполненных на умерших больных. Анализ эпикризов умерших далеко не исчерпывается сопоставлением диагнозов – прижизненных и патологоанатомических. Даже при полном совпадении диагнозов необходимо оценить своевременность прижизненного диагноза. При этом может оказаться, что правильный заключительный диагноз – это лишь последний этап многих неверных, взаимоисключающих друг друга диагностических предположений врача в течение всего периода наблюдения за больным. Если прижизненный диагноз поставлен правильно, то необходимо выяснить, не было ли тех или иных дефектов лечения, которые были бы прямо или косвенно связаны со смертью больного. Для сопоставления клинических и патологоанатомических диагнозов и анализа эпикризов умерших в стационаре периодически организуются клинико-анатомические конференции с разбором каждого случая несовпадения диагнозов, что способствует совершенствованию диагностики, правильному лечению и наблюдения за больными. Количественные показатели (коэффициенты), характеризующие КМП по результатам экспертизы и анкетирования 1. Интегральный коэффициент интенсивности (Ки) – производное коэффициентов медицинской результативности (Kр), социальной удовлетворенности (Кс), объема выполненной работы (Коб) и соотношения затрат (Кз):
На первых этапах работы в связи с возможными сложностями в проведении экономических расчетов при определении Кз можно ограничиться тремя коэффициентами
2. Коэффициент медицинской результативности (Кр) – отношение числа случаев с достигнутым медицинским результатом (Рд) к общему числу оцениваемых случаев оказания медицинской помощи (Р): Если учитывается и уровень Кр, то
где? – знак суммирования; Рi – уровень полученного результата (полное выздоровление, улучшение и др.); ai – балльная оценка уровня полученного результата (полное излечение – 5 баллов, частичное улучшение – 4 балла, без изменений – 3 балла, значительное ухудшение – 1 балл). Данный коэффициент может рассматриваться и как коэффициент качества (Кк): Кк = число случаев полного соблюдения адекватных технологий / общее число оцениваемых случаев оказания медицинской помощи, а также как показатели структуры причин неправильного выбора технологии или их несоблюдения. Кр для учреждения в целом определяется как частное соответствующих показателей (Рд и Р) по лечебным подразделениям. 3. Коэффициент социальной удовлетворенности (Кс) – отношение числа случаев удовлетворенности потребителя (пациента, персонала) (У) к общему числу оцениваемых случаев оказания медицинской помощи (N).
Если учитывается и степень удовлетворенности, то
где Уi – число респондентов, ответивших положительно на i-тый вопрос (удовлетворен полностью, не удовлетворен и др.); аi – балльная оценка уровня полученного результата. При определении данного коэффициента в расчет берется только информация об удовлетворенности пациентов оказанной им медицинской помощью. При условии если во всех пунктах анкеты отмечено «затрудняюсь ответить», то такая анкета в расчет не включается. При наличии хотя бы в одном из пунктов негативной оценки пациента следует считать неудовлетворенным оказанной помощью. Кс для медицинского учреждения в целом определяется как частное соответствующих показателей для лечебных подразделений учреждения. 4. Коэффициент объема выполненной работы (Коб) – один из важнейших показателей эффективности деятельности медицинского учреждения и его подразделений.
где Оф – количество фактически выполненных медицинских услуг; Оп – количество запланированных медицинских услуг. В качестве показателей, характеризующих деятельность учреждения или его подразделений, для расчета Коб могут использоваться число законченных случаев амбулаторного или стационарного лечения, выполненных исследований и др. Не рекомендуется при анализе объемов работы учреждений использовать в качестве объемных показателей «число посещений», так как некоторые врачи могут улучшить данный показатель за счет необоснованного назначения посещений. 5. Коэффициент индивидуальный нагрузки (Кин) – учитывает количество больных в сравнении с нормативом должности врача соответствующего клинического профиля и категории сложности курации (операции):
где Нф – показатель фактической нагрузки, Нн – показатель нормативной нагрузки. Данный показатель служит для оценки вклада каждого конкретного врача-специалиста и оценки качества оказываемой им помощи. В случае, когда фактическое количество больных ниже норматива по должности врача, образуется резерв рабочего времени. Выработать резерв врач может путем проведения консультативной помощи, дежурств, контроля КМП и оказания других дополнительных услуг. Руководитель ЛПУ имеет право изменять нагрузку отдельному врачу с учетом характера заболеваний и тяжести состояния пациентов, которых он ведет. Кроме того, руководство учреждения совместно с заведующим отделением должно планировать нагрузку врачам по видам с целью ее равномерного распределения и выполнения нормативных показателей. 6. Коэффициент соотношения затрат (Кз) – отношение нормативных затрат (Зн) к фактическим произведенным затратам на оцениваемые случаи оказания медицинской помощи (Зф):
7. Коэффициент хирургической активности (Кха) – отношение числа оперированных больных конкретным врачом (Nоп) к числу пролеченных пациентов данным врачом (Nл):
Данный показатель служит для оценки деятельности специалистов хирургического профиля. 8. В роли качественного критерия оценки деятельности среднего медицинского персонала может использоваться коэффициент соответствия технологии медицинской помощи (Кст), который вычисляется по формуле:
где Н – количество экспертных оценок; Нд – количество экспертных оценок с выявленными дефектами в технологии оказания медицинской помощи. При оценке величины полученных показателей рекомендуется исходить из: 1) «эталонного» показателя, к которому должны стремиться все медицинские работники; 2) среднего показателя для территории (учреждения, подразделения), по отклонению от которого оценивается уровень медицинской помощи, оказываемой конкретным медицинским работником, подразделением; 3) динамики данного показателя у конкретного медицинского работника, подразделения и т. д. Расчет коэффициентов целесообразно проводить ежеквартально. Они могут рассчитываться в разрезе отделений, учреждения в целом, отдельных специалистов и интересующих нозологических форм. Анализ деятельности городской больницы на основе оценки соответствующих показателей позволяет выявить недостатки в организации лечебно-диагностического процесса, определить эффективность использования и резервы коечного фонда и разработать конкретные мероприятия по повышению качества медицинского обслуживания населения. |
|
||
|
Главная | Контакты | Нашёл ошибку | Прислать материал | Добавить в избранное |
||||
|
|
||||
